К какому врачу обращаться с болезнью крона
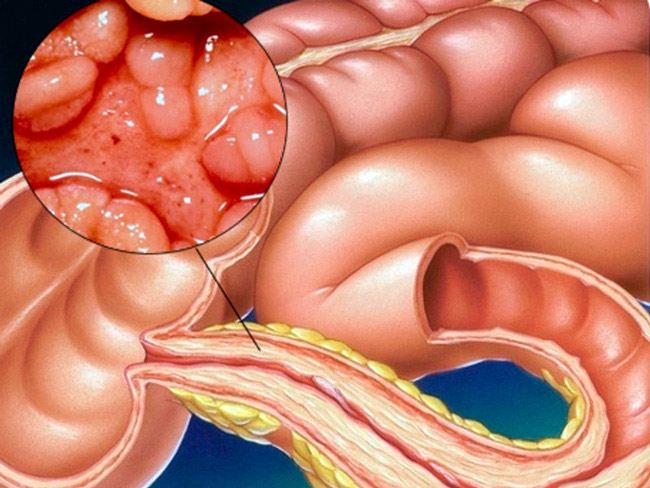
Болезнь Крона – патология, поражающая желудочно-кишечный тракт. Она характеризуется хроническим воспалительным процессом, проявляющимся формированием на слизистой ЖКТ узелков, именуемых гранулемами. Из-за этой особенности болезнь называют также гранулематозным энтеритом.
%MINIFYHTML5ad629860ba81ab141a6d84bba01bf3a10%
%MINIFYHTML5ad629860ba81ab141a6d84bba01bf3a11%
Заболевание получило свое название по имени врача-гастроэнтеролога Баррила Б. Крона, впервые опубликовавшего описание недуга в 1932 году.
Отмечено, что эта болезнь чаще диагностируется у жителей Северной Европы и Северной Америки, впервые давая о себе знать в возрастном периоде от 15 до 35 лет. После 60 лет замечен второй пик повышения заболеваемости. По усредненным данным, ежегодно диагностируется от 4 до 7 новых случаев болезни на 100 000 населения.
Диагностикой и лечением болезни Крона занимается врач-гастроэнтеролог.
Как развивается болезнь Крона
Патологический процесс может возникать в любых отделах слизистой ЖКТ, от пищевода до прямой кишки. Однако в 2/3 выявляемых случаев очаг воспаления локализуется в конечном отрезке подвздошной кишки и начальном участке толстого кишечника.
Возникает поражение сегментарного типа, прослеживается четкое разграничение со здоровыми участками кишки. Слизистая оболочка на воспаленном отрезке покрывается глубокими узкими щелевидными язвами, похожими на ножевые порезы. Она становится бугристой и напоминает мостовую, вымощенную булыжником.
Возможна перфорация язв с последующим формированием внутрибрюшинных свищей (узких каналов, соединяющий патологические полости между собой) и абсцессов (гнойного воспаления тканей). Случаются ситуации, когда свищи сообщаются с петлями других кишечных отделов, с органами, расположенными по соседству.
Присутствие очагов хронического воспаления провоцирует формирование рубцовой ткани. Это ведет к сужению просвета кишки и частичной кишечной непроходимости.

Болезни Крона свойственна локализация на разных участках пищевого тракта, поэтому в медицинской практике для удобства диагностики используется специальная классификация форм недуга:
- Илеоколит – воспаление, охватывающее в основном толстую и подвздошную кишку.
- Желудочно-дуоденальная форма, поражающая желудок и 12-перстную кишку.
- Илеит – воспаление подвздошной кишки на фоне здоровья других отделов пищевого тракта.
- Еюноилеит – очаг воспаления располагается в тонкой и подвздошной кишке.
- Болезнь Крона толстой кишки, не затрагивающая иных отделов ЖКТ.
к содержанию ^
Причины возникновения болезни Крона
Сегодня точная причина этого патологического состояния окончательно не выявлена. Установлен ряд факторов, предположительно способствующих развитию недуга.
- Иммунологические факторы. Возникающее системное поражение органов дает основание предполагать аутоиммунную природу этой патологии. Иммунная система больного реагирует на структуры собственного организма как на чужеродные, кишечная стенка насыщается лейкоцитами. В итоге формируется воспалительная реакция и поражение слизистой оболочки.
- Спровоцировать развитие болезни может неблагоприятная экологическая обстановка, злоупотребление спиртными напитками, курение, бесконтрольный прием лекарственных средств. Отмечено, что курильщиков это заболевание поражает в 4 раза чаще, нежели некурящих.
- Инфекционные факторы, роль которых полностью не доказана, однако бактериальная природа этой болезни не исключена.
- Генетическая теория, в основу которой легли частые эпизоды выявления такой патологии у родных братьев и у близнецов.
Приблизительно в 17 % случаев у людей, страдающих болезнью Крона, имеются близкие родственники, также болеющие этим недугом.
к содержанию ^
Симптомы болезни Крона
Патологические проявления могут различаться в зависимости от места расположения очага воспаления. К общим симптомам, свойственным болезни Крона, относят следующие:
- Диарея хронического характера (продолжительностью свыше 6 недель). Расстройство стула часто сопровождается болями во время дефекации, позывы к ней доходят до 6 и более раз в сутки. Из-за повреждения кишечной слизистой в каловых массах могут появляться включения крови. Хроническая диарея ведет к нарушению всасывания питательных веществ в кишечнике и обезвоживанию.
- Болевые ощущения в животе, тяжесть и вздутие. Абдоминальная боль кишечника характерна для 85-90% случаев болезни Крона. Она может быть как неинтенсивной, так и носить острый схваткообразный характер. Поскольку очаг воспаления часто располагается в конечном отрезке подвздошной кишки, болезненность нередко возникает в нижней правой части живота, что порой приводит к ошибочной диагностике аппендицита.
- Уменьшение массы тела на фоне снижения аппетита (вплоть до анорексии), тошнота, в ряде случаев – рвота.
- Быстрая утомляемость, слабость, ночная потливость, сухость во рту и жажда.
- Повышение температуры, часто имеющее волнообразный характер. Во время обострений она может подниматься до 38-39 градусов.

Для болезни Крона характерны не только кишечные проявления. Это заболевание является системным, поэтому поражаются и другие органы и ткани: суставы, глаза, кожные покровы, печень. На фоне этого заболевания могут возникнуть тромбоэмболические осложнения, воспаления сосудов и заболевания крови, остеопороз.
Данной патологии свойственны анальные трещины и свищи. Они выглядят как бледные язвы-трещины, сформированные на фоне отечных тканей багрово-синюшного оттенка, характеризуются вялым течением и затрудненной регенерацией.
В связи с агрессивностью иммунной системы против собственных тканей нередко дают о себе знать и другие проявления иммунных патологий: артрит, стоматит, васкулит, узловатая эритема.
Болезнь Крона развивается на протяжении длительного времени, при этом чередуются периоды ремиссии и обострений. Интенсивность и частота возникновения симптомов имеют индивидуальный характер. У некоторых пациентов с таким диагнозом обострения появляются несколько раз на протяжении всей жизни, а других беспокоят часто и в более выраженной форме.
При вяло прогрессирующем течении недуг поначалу дает о себе знать внекишечными проявлениями, по поводу которых больные часто наблюдаются у врачей, специализирующихся в иных областях медицины.

к содержанию ^
Осложнения болезни Крона
Коварство заболевания состоит не только в его весьма неприятных проявлениях, но в тяжелых осложнениях, которые могут развиться в ходе его прогрессирования.
- Перфорация стенки органа с последующим развитием перитонита – воспаления брюшины, острого состояния, требующего экстренного хирургического вмешательства.
- Непроходимость кишечника – сбой механизма продвижения кишечного содержимого. Формируется из-за разрастания рубцовой ткани и уменьшения просвета кишки.
- Внутренние кровотечения, источником которых выступают глубокие язвы и трещины на участках кишечной стенки. Наиболее обширные кровотечения характерны для поражения толстой кишки.
- Формирование внутрикишечных абсцессов (гнойных полостей).
- Высокий риск развития злокачественных опухолей кишечника.
Осложнения, возникающие при болезни Крона, несут угрозу для жизни и требуют срочной медицинской помощи.
к содержанию ^
Особенности течения болезни Крона у детей

Эта патология более свойственна для взрослых, однако диагностируются случаи поражения ею и в детском возрасте.
Несмотря на то, что долгое время она считалась «взрослой» болезнью, официальные данные указывают на рост заболеваемости болезнью Крона среди лиц, не достигших зрелого возраста. Прежде всего это касается подростков. Значительно реже заболевание диагностируется в возрастной группе до 7 лет, у детей до 1 года такие случаи являются единичными.
В России из всех ежегодно регистрируемых случаев болезни Крона детская заболеваемость составляет приблизительно 10%.
Диагностика болезни Крона у детей часто бывает затруднена из-за скрытого течения, так как ранние клинические проявления в этом возрасте могут быть неспецифичными и невыраженными. Среди симптомов преобладают: задержка роста и веса, плохой аппетит, регулярное повышение температуры по невыясненным причинам, у подростков – задержка полового развития. Признаки поражения ЖКТ часто минимальны или отсутствуют вовсе. Латентный период может продолжаться несколько лет.
Вялотекущие диспепсические расстройства у детей нередко трактуются как проявления кишечных инфекций, часто возникающих в этом возрасте.
Всем детям с длительным синдромом кишечных расстройств по неясным причинам обязательно нужно сделать эндоскопическое обследование.
Болезнь Крона у детей приводит к задержке физического и полового развития, поэтому принципиально важна ранняя диагностика и своевременно назначенная терапевтическая схема в соответствии с возрастными особенностями.

к содержанию ^
Как диагностируют болезнь Крона
При подозрении на это заболевание проводится ступенчатая диагностика, позволяющая выявить не только сам недуг, но и стадию его развития.
Вначале врач изучает жалобы пациента, особенности его образа жизни, включая наличие заболеваний ЖКТ у близких родственников. Далее он проводит осмотр, оценивая состояние кожных покровов и слизистых, пальпируя (прощупывая) область живота.
Для оценки общего состояния организма назначается биохимическое и клиническое исследование крови, общий анализ мочи. Важное значение при подозрении на болезнь Крона имеет лабораторное обследование кала: анализ на скрытую кровь (делается при подозрении на внутреннее кровотечение в ЖКТ), копрограмма, позволяющая оценить состояние органов пищеварения.
Для определения точного диагноза требуется инструментальное обследование:
- Ультразвуковое исследование органов, расположенных в брюшной полости.
- Эзофагогастродуоденоскопия – визуальный осмотр пищевода, желудка и 12-перстной кишки с помощью гастроскопа – эластичного гибкого зонда, вводимого через рот.
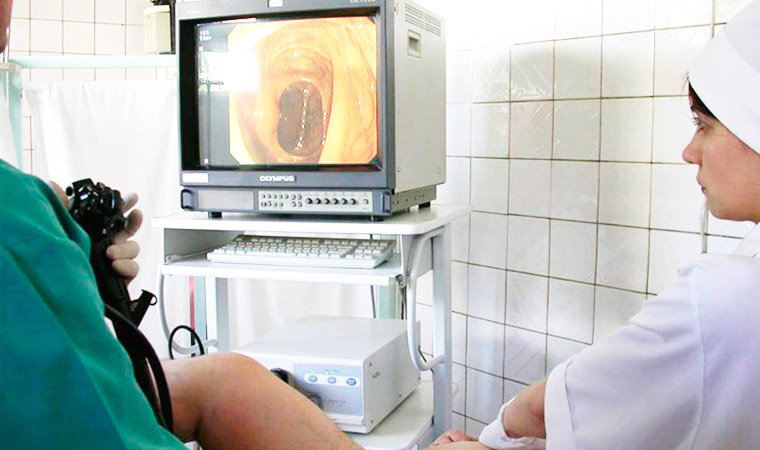
- Колоноскопия – обследование внутренней поверхности кишки с помощью эндоскопа. Во время процедуры осуществляется забор биологического материала для биопсии.
- Хромоэндоскопия – метод, схожий с колоноскопией, в котором применяются специальные красители.
- Видеокапсульная эндоскопия, используемая для визуальной оценки состояния кишечной слизистой.
- Ирригоскопия – рентгенологическое обследование толстой кишки. Часто проводится в тех случаях, когда колоноскопия невозможна из-за сужения просвета кишечника.
- Компьютерная томография органов брюшной полости.
- Периферическая электрогастроэнтерография, направленная на выявление нарушений кишечной моторики.
к содержанию ^
Лечение болезни Крона
Помощь страдающим этим недугом включает в себя назначение медикаментозных препаратов, психологическую поддержку, построение особой диеты и при необходимости – хирургическое лечение. Терапия заболевания зависит от степени выраженности симптомов.
Прежде всего во время обострения больному должен быть обеспечен полный психологический и физический покой. Ему назначаются лекарственные препараты противовоспалительного действия, производные салициловой кислоты (сульфасалазин, месалазин).
Если болезнь проявляется более остро, используются следующие препараты:
- Гормональные средства (преднизолон, метилпреднизолон), снижающие активность воспалительного процесса в организме.
- Иммунодепрессанты (азатиоприн), подавляющие агрессивное действие иммунной системы против собственных тканей.
- Антибактериальные средства (ципрофлоксацин, метронидазол, рифаксимин).
Тяжелые формы заболеваний, протекающие с осложнениями, требуют хирургического вмешательства. Однако даже такой способ лечения не устраняет недуг окончательно: на протяжении следующих 5 лет рецидивы отмечаются у 28-45 % больных, в течение 10 лет – у 36-61 %. Поэтому после операций назначается противорецидивная терапия с применением препаратов антибактериального и противовоспалительного действия.
Большинство пациентов, страдающих болезнью Крона, хотя бы раз в жизни переносят хирургическое вмешательство на ЖКТ.
к содержанию ^
Болезнь Крона и питание
Людям, страдающим этой патологией, следует придерживаться особой диеты, которая является элементом лечения во время обострений, помогает продлить периоды ремиссий.
Болезнь Крона предполагает исключение из рациона продуктов, содержащих грубую клетчатку: бобовых, зелени, редиса, репы, сельдерея, редьки, капусты, свеклы. Нежелательна к употреблению жирная, острая, сильно зажаренная и пряная еда, копчености, алкоголь, крепкий чай и кофе, фаст-фуд.
При болезни Крона пищу нужно варить, готовить на пару или запекать (избегая появления золотистой корочки). Питаться следует небольшими порциями, не менее 4-5 раз в течение дня.
Основу питания в период обострения недуга должны составить:
- Овощные супы с добавлением сильно разваренных круп.
- Паровые котлеты и тефтели из нежирного мяса и рыбы.
- Крупы (рис, гречка, манка, овсянка) в хорошо проваренном и перетертом виде.
- Паровой омлет.
- Свежий творог, перетертый до состояния суфле.
- Несдобная выпечка.
С наступлением периода ремиссии можно постепенно разнообразить рацион, добавляя в него мелко нарезанные овощи и мясо в тушеном виде, макаронные изделия, некоторые виды сладостей (пастилу, варенье), молочные продукты (кефир, нежирный сыр). Каждый новый продукт нужно вводить в меню не чаще 1 раза в 3 дня: этот процесс может показаться длительным, однако он позволит сформировать оптимальный рацион, позволяющий максимально снизить выраженность и частоту патологических проявлений.

Об особенностях рациона при этом воспалительном недуге рассказывается в видеоролике:
к содержанию ^
Подозрение на болезнь Крона: к какому врачу обратиться за помощью
При появлении симптомов, дающих основание заподозрить наличие такой патологии, следует обратиться к врачу-гастроэнтерологу, специализирующемуся на заболеваниях ЖК.
По результатам проведенного обследования гастроэнтеролог может дополнительно порекомендовать наблюдение у онколога, проктолога, диетолога.

Болезнь Крона – серьезное хроническое заболевание прогрессирующего характера, окончательное избавление от нее сегодня невозможно. Однако правильно построенная терапевтическая схема на фоне соблюдения специальной диеты помогут минимизировать частоту и интенсивность негативных проявлений и повысить качество жизни.
Источник
Все больше детей в мире страдают от воспалительных заболеваний кишечника. Иногда родительское «Заболел живот – у кого не бывает» приводит к настоящим трагедиям. О болезни Крона и новых возможностях лечения рассказывает врач-гастроэнтеролог Наталья Щиголева, зав. отделением гастроэнтерологии Российской детской клинической больницы.
Заболел живот – у кого не бывает?
– Общество уже привыкло помогать детям с онкологией. А то, что в гастроэнтерологии есть заболевания, которые могут закончиться трагедией и требуют серьезных финансовых вложений, это пока еще не всем очевидно?
– Многие благотворительные фонды сегодня помогают детям с гематологическими и онкологическими заболеваниями. Но в гастроэнтерологии я сравниваю болезнь Крона именно с гематологией и онкологией. Это страшное заболевание – оно постепенно прогрессирует, может потребовать хирургического вмешательства, дает воспаление всей стенки кишки, дырки в кишке, спаечную болезнь, свищи, может поразить пищевод, двенадцатиперстную кишку, привести к смерти.
И дети, подростки – моя большая боль. Подросткам намного сложнее справиться и принять болезнь, чем взрослым. Они же максималисты. Представьте, вы занимались спортом, были капитаном баскетбольной команды, и вдруг эта беда… Психологическая помощь у нас плохо развита. Ребенок пугается, родители в шоке – то нельзя, это нельзя. И наступает отчаяние – жизнь закончена.
Или девочка дружила, общалась с мальчиками, а теперь на преднизолоне ее раздувает, у нее угри… Ребенок совершенно теряется.
– При этом родители, по всей видимости, могут пропустить симптомы и болезни Крона, и других серьезных гастроэнтерологических заболеваний, потому что «Заболел живот – у кого не бывает». А какие симптомы их должны насторожить?
– Диарея, продолжающаяся более 6 недель. Кровь в стуле. Потеря веса. Боли в животе.
Но болезнь Крона может протекать и без диареи, так что, если больной теряет в весе и есть болевой синдром, нужно обратиться к врачу.
Пациенты действительно поступают в больницу очень поздно. Средний срок постановки диагноза при болезни Крона 2-3 года.
– То есть даже при обращении к врачам диагноз ставят не сразу?
– Да, почему-то чаще всего ошибочно ставят дисбактериоз кишечника, иногда – хронический гастродуоденит.
– А кто в группе риска по воспалительным заболеваниям кишечника? Дети?
– Что касается России, данных по распространенности заболевания нет. Но в целом в мире сейчас отмечается резкий рост и резкое омоложение этих заболеваний. Увеличивается количество детей, которые заболели до 6 лет. Если раньше к нам в отделение гастроэнтерологии в год поступало максимум 4 ребенка в возрасте до 3 лет, то теперь за один сентябрь к нам поступило 5 детей.

Наталья Щиголева
Операция – это все равно инвалидизация
– Говоря о воспалительных заболеваниях кишечника (ВЗК), мы прежде всего имеем в виду болезнь Крона и язвенный колит?
– Да, в основном эти два заболевания. Выделяется еще недифференцированный колит – заболевание, которое имеет черты и язвенного колита, и болезни Крона. Но обеспечения лекарственной терапией недифференцированного колита нет, поэтому мы распределяем больных по этим двум нозологическим формам.
Язвенный колит – воспалительное заболевание кишечника, поражающее слизистую оболочку толстой кишки. Поэтому считается, что излечить от язвенного колита можно колэктомией – удалением толстой кишки. Хотя на самом деле оперированные по поводу ЯК пациенты имеют много проблем, некоторым приходится оставлять постоянную стому. Операция – это все равно инвалидизация.
Болезнь Крона поражает весь желудочно-кишечный тракт от рта до ануса. Оперативное вмешательство проводится только в крайних случаях, потому что после операции достаточно быстро происходит рецидив заболевания.
Я сравнила бы болезнь Крона по опасности и сложности ведения с гематологическими и онкологическими заболеваниями. К сожалению, это заболевание, от которого на сегодняшний день вылечиться нельзя, можно только выйти в ремиссию.
В отличие от язвенного колита, при болезни Крона поражается вся стенка кишки, что приводит к развитию стенозов (сужений кишки), образованию свищей как между кишками, так и другими органами, абсцессов (гнойников) в брюшной полости, тяжелым поражениям области вокруг ануса: язвы, трещины, свищи. Многие больные неоднократно оперируются.
Это заболевание приводит к тяжелой инвалидизации. Поэтому чем раньше мы поставим диагноз и начнем лечить, тем меньше осложнений будет у пациента.
У детей, в отличие от взрослых, и язвенный колит, и болезнь Крона протекают более агрессивно. Но с детьми мы более ограничены в лекарственных препаратах.
– Что мы сегодня знаем о причинах возникновения болезни Крона и язвенного колита?
– Прежде всего, предрасполагающие генетические факторы. ВЗК относят к полигенным заболеваниям, при которых обнаруживают более сотни чувствительных локусов, повышающих риск болезни. На сегодняшний день открыто около 200 локусов, где могут быть эти гены.
Но чтобы генетические факторы реализовались, нужен какой-то запускающий фактор, это:
1. Факторы окружающей среды. Чем выше урбанизация, выше уровень развития страны, тем выше уровень развития ВЗК.
2. Неправильное питание: употребление пищи с добавлением эмульгаторов, пищевых Е-добавок, фастфуда. Есть интересная статистика, что в странах Азии, где распространена так называемая восточная диета – рис, морепродукты, – долгое время не было воспалительных заболеваний кишечника. Но как только жители стали переходить на европейскую диету, пошел резкий рост заболеваний.
3. Курение.
4. Стрессы. Ведь что такое стресс? Это срыв всех наших адаптационных механизмов. Мы становимся подвержены воздействию различных факторов: инфекционных, вирусных и т. д. Хронический стресс приводит к ослаблению нашего иммунитета.
– А как диагностируются болезнь Крона и язвенный колит?
– Специфическим маркером ВЗК является фекальный кальпротектин. Его повышение больше 150 мкг/г должно насторожить в плане язвенного колита и болезни Крона.
При ЯК могут обнаруживаться антитела к нейтрофилам, при БК – к сахаромицетам.
Заподозрить ВЗК можно и по таким рутинным анализам, как общий анализ крови и копрология. У таких больных может быть выявлена анемия, повышение СОЭ, лейкоциты, эритроциты в анализах кала.
– Всегда ли нужны генетические исследования?
– Когда пациент не укладывается в какую-то определенную клиническую картину и не отвечает на терапию. Это уже не язвенный колит или болезнь Крона, а моногенные заболевания, которые очень сложно выявить и у которых совершенно другая терапия – вплоть до трансплантации костного мозга.
К сожалению, в моей практике было два ребенка, которым слишком поздно поставили диагноз, и они умерли.
Что касается коммерческих тестов, на которые люди идут с целью выявить предрасположенность к болезни, я считаю, что они не информативны. ВЗК и так можно определить по ряду признаков.
Два тяжелых пациента и одно хорошее лекарство
– Какие имеются современные возможности в лекарственной терапии при болезни Крона и язвенном колите?
– Лекарственная терапия при болезни Крона и язвенном колите – это аминосалицилаты, цитостатики и антицитокиновые препараты, которые блокируют определенное звено воспалительной реакции и дают заживление слизистой. Таким образом мы можем предотвратить рецидивы заболевания.
Осенью прошлого года в России зарегистрировали новый препарат «Ведолизумаб» («Энтивио»). Он применяется, когда наши пациенты не отвечают на антитела к фактору некроза опухоли – ни на «Ремикейд», ни на «Хумиру».
«Ведолизумаб» блокирует миграцию Т-лимфоцитов, вызывающих хроническое воспаление. Это таргетная, целенаправленная терапия.
Пока для лечения детей он не зарегистрирован, но ведется огромное мультицентровое исследование по его применению. Но, тем не менее, во всем мире есть уже опыт применения «Ведолизумаба» у детей – в Канаде и Норвегии, например. Результаты очень хорошие.
Свете 14 лет, она из Иркутска. Кровотечения, гнойные выделения, температура, стоматит, язвы во рту, сыпь на коже. Тогда Света долго лежала в больнице, резко похудела. Страшнее всего было то, что никто не знал, что с ребенком – гастрит, язвенный колит? Через год диагноз поставили – болезнь Крона. К тому времени Света стала совсем прозрачная и совсем ослабла.
– Есть ли у вас в отделении дети, которые нуждаются в этом препарате?
– У нас есть два тяжелых пациента, у которых на сегодняшний день диагноз до конца не ясен – Алексей и Светлана. Девочка с тяжелым поражением кишечника, ротовой полости, прооперированная, так как у нее были тяжелые свищи. Мальчик с частыми обострениями заболевания, тяжелым поражением ротовой полости и высокой воспалительной активностью в анализах крови.
Мы наблюдаем их с болезнью Крона, но течение болезни у них не типичное.
Чего мы боимся? Чтобы заболевание не привело к стенозам – сужению кишки, так как тогда понадобится хирургическое вмешательство, ребенок станет инвалидом и дальше заболевание начнет прогрессировать гораздо быстрее. У этих двух детей сейчас ситуация такова, что мы или попробуем «Ведолизумаб» – препарат, который дает хорошие результаты, и мы можем получить на нем положительный эффект, или будем говорить о трансплантации костного мозга.
Алеше 13 лет, он живет в Амурской области, поселок Прогресс. Алеша заболел в шесть лет. Опухли десны, анализ крови показал высокую воспалительную активность. И начались походы по врачам – герпес? Нет. Ветрянка? Нет. Первичный иммунодефицит? Неуточненный. Болезнь Крона? Не типичное течение. И так шесть лет.
Алеша устал, он болеет, кажется, всю жизнь, а болезнь все не уходит и не уходит. Он очень устал.
– И к какому решению вы склоняетесь?
– Конечно, если взвешивать на чаше весов консервативную терапию и трансплантацию костного мозга с ее опасностями и осложнениями, то с новым препаратом шансов больше.
Департамент Москвы закупает препарат только для взрослых. Для детей, пока препарат не зарегистрирован, есть возможность использовать его off-label, то есть по жизненным показаниям.
Мы сможем вывести детей в ремиссию и предотвратить развитие осложнений.
И еще очень важный момент – если мы сейчас инициируем терапию и получим положительный эффект, подключатся регионы и найдут возможности в местном бюджете выделять деньги на закупку этого препарата. Дети смогут дальше получать лекарство по месту жительства бесплатно.
– Состояние ремиссии у детей при воспалительных заболеваниях кишечника – насколько возможна в такой ситуации полноценная жизнь?
– У меня хранятся рисунки больных – как они видели свою жизнь до терапии антицитокиновыми препаратами и после нее. До – все серое и черное. После – солнце, радость, красные, желтые, зеленые цвета.
Вот когда видишь эти картины, понимаешь, как меняется их жизнь. Конечно, появление новых препаратов – это просто надежда на спасение для наших пациентов.
А в дальнейшем наша задача – научить ребенка жить с язвенным колитом и с болезнью Крона. Потому что иногда болезнь может вернуться, наступить обострение. Мы рекомендуем детям в будущем искать профессии со свободным графиком, чтобы не зависеть от больничных. Есть также ограничения по физическим нагрузкам, питанию. Но в целом, выйдя в ремиссию, дети могут жить полноценной жизнью.
Комментарий Елены Тимошиной, представителя ООО «Такеда Фармасьютикалс», регионального менеджера по работе с ключевыми клиентами по Москве и Московской области
«Ведолизумаб» («Энтивио») представляет собой гуманизированные моноклональные антитела, которые блокируют миграцию лимфоцитов, вызывающих хронический воспалительный процесс, характерный для язвенного колита и болезни Крона.
«Ведолизумаб» является первым и единственным в России представителем нового класса биологической (антиинтегриновой) терапии для лечения воспалительных заболеваний кишечника, селективным в отношении желудочно-кишечного тракта.
Исследования профиля безопасности выявили низкую системную иммуносупрессию за счет специфики механизма действия препарата. В то время как другие анти-ФНО (фактор некроза опухоли) препараты действуют в качестве иммуносупрессоров на весь организм, вызывая общее снижение иммунитета, «Ведолизумаб» действует таргетно на уровне кишечника и является ингибитором α4β7-интегрина. В связи с таргетным действием в большей безопасности общая иммуносупрессия и минимально количество побочных эффектов.
Препарат «Ведолизумаб» («Энтивио») 300 мг вводится пациентам в виде внутривенной инфузии в течение 30 минут, затем в той же дозе через 2 недели и через 6 недель после первого введения, и далее каждые 8 недель в качестве поддерживающей терапии.
По сравнению с «Ремикейдом», который также вводится внутривенно, нет пересчета на массу тела и меньше реакций на инфузионное введение.
В мире препарат применяется уже более пяти лет. Пролеченных пациентов – около 3 тысяч. Показана высокая эффективность в заживлении слизистой оболочки кишечника. В рамках индукционного курса уже после 3-й инфузии – 60 %.
В России зарегистрирован около года назад. На сегодняшний момент в Москве препарат получают около 20 взрослых пациентов, самому молодому из них – 20 лет, по Московской области – 12 пациентов. В основном это пациенты с неэффективностью лечения на анти-ФНО препаратах, например, «Ремикейде», «Хумире» и др. Лечение проходит с хорошим эффектом, без необходимости менять терапию.
В педиатрии самый большой опыт применения в Канаде. В России в педиатрии препарат пока не зарегистрирован. Будет применяться off-label, по жизненным показаниям.
Помочь Светлане и Алексею
Источник
