Основы дерматологии кожные болезни себорея акне
Статья посвящена использованию препарата Ксеомин для снижения выработки кожного сала и размера пор, а также для коррекции акне и постакне
Актуальность лечения себорейного дерматита и акне неоспорима: данные патологии встречаются часто – у 60–80 % лиц в возрасте 12–35 лет, они снижают самооценку больных, у которых возникают сложности в адаптации в социальной и интимной сфере. 30% подростков и 5 % взрослых нуждаются в активной психолого-психиатрической помощи1.
Лечение больных себореей и акне всегда комплексное и включает патогенетическую терапию и адекватный домашний уход за кожей. На сегодняшний день известно, что терапия ботулиническим токсином типа А (БТА) является эффективным и безопасным методом лечения розацеа3, себорейного дерматита и акне.
Сальные железы и жирная кожа
Жирность кожи связана с производством кожного сала сальными железами5. Гиперпродукция и дисбаланс липидов секрета гиперплазированной сальной железой – это одно из основных звеньев патогенеза акне6.
Деятельность сальных желез регулируется в основном гормональными механизмами. Также на количество вырабатываемого кожного сала (себума) влияют состав и количество потребляемой пищи, возраст, пол и время года7, 9, 10. Уровень секреции кожного сала максимален в возрасте от 15 до 35 лет, затем она снижается. Как правило, секреция кожного сала у мужчин значительно выше, чем у женщин11,12.
Резюмируя, можно сказать, что все эти факторы могут объяснить вариабельность показателей выработки кожного сала.
Методы лечения
Большинство терапевтических подходов, используемых для лечения себорейного дерматита и акне, имеют различную степень эффективности и включают системные препараты, такие как изотретиноин, антибиотикотерапию и гормональные препараты, а также местные препараты, такие как наружные ретиноиды, азелаиновая кислота, бензоила пероксид16. Кроме того, для лечения жирной кожи используется фотодинамическая терапия и лазерные системы. Однако большинство этих методик имеют серьезные побочные эффекты, такие как тератогенность (изотретиноин), тромбофлебиты, «прорывные» кровотечения, тошнота, болезненность молочных желез (оральные контрацептивы), сухость и контактный дерматит (наружные ретиноиды, азелаиновая кислота, бензоила пероксид) и др.17
Ботулинический токсин
В 2002 году FDA одобрило ботулинический токсин для использования в косметологии.
В последнее время БТА стали применять для лечения розацеа, рубцов, акне и жирной кожи19. Одно из первых сообщений в литературе, где упоминается потенциал для улучшения качества жирной кожи при использовании ботулинического токсина, появилось в 2008 году.
Механизмы действия ботулинического токсина на жирную кожу
Механизм действия БТA, способствующий снижению выработки кожного сала, до конца не установлен.
Известно, что ботулинический токсин расщепляет белки, участвующие в слиянии синоптического пузырька с плазматической мембраной пресинаптического нейрона терминального аксона. Данные пузырьки содержат нейромедиатор ацетилхолин. БТА блокирует высвобождение этого нейромедиатора в синаптическую щель, где обычно происходит его прикрепление к мускариновым рецепторам на постсинаптических клетках. В сальных железах находятся незрелые и зрелые себоциты, экспрессирующие мускариновые ацетилхолиновые рецепторы, которые важны для дифференцировки себоцитов и, как следствие, для выработки кожного сала20, 21, 22. Ли и соавторы предположили, что БТA эффективно снижает выработку кожного сала за счет блокады холинергических синапсов. Также автор сообщает, что люди с жирной кожей более чувствительны к ацетилхолину (АХ), чем люди с нормальной кожей, т. к. они имеют большее количество зрелых себоцитов и большее количество АХ. Данная теория подтвердилась на практике, исследования показали, что внутрикожные инъекции ботулинического токсина значительно уменьшили себорею у лиц с жирной кожей, но не повлияли на себосекрецию у людей с нормальной кожей15, 23.
Другая версия основана на том, что чаще всего сальная железа располагается между волосяным фолликулом и мышцей, поднимающей волос, последняя стимулируется адреналином и симпатической нервной системой. Роуз и Голдберг предположили, что внутрикожные инъекции БТA снижают экскрецию кожного сала за счет нейромодулирующего эффекта БТA на мышцу, поднимающую волос24.
Следовательно, можно предположить, что БТA эффективно снижает выработку кожного сала за счет блокады холинергической передачи сигнала и нейромодулирующего эффекта БТА на мышцу, поднимающую волос, но для более детального понимания данного механизма необходимы дальнейшие исследования.
Кроме того, ботулотоксин также способствует подавлению нейрогенного воспаления. БТА блокирует транспортные белки, участвующие в высвобождении воспалительных нейромедиаторов в терминалях сенсорных нервов25, 26: субстанцию Р, кальцитонин-генсвязанный пептид, нейрокинин. Таким образом, можно предположить наличие противовоспалительного действия БТА при акне.

Рис. 1. Разметка пациентки перед проведением процедуры.
Обоснование исследования: Жирная кожа является одной из наиболее распространенных дерматологических жалоб на приеме у врача-дерматолога, косметолога. Пациенты с жирной себореей также отмечают расширение пор, акне и другие косметические проблемы.
Цель исследования: Оценка эффективности инкоботулотоксина А (инкоБТА) (Ксеомин, Merz Pharmaceuticals GmbH) при лечении угревой болезни (акне).
Тип исследования: проспективное.
Место проведения: клиника Марии Ширшаковой, Москва, сентябрь — октябрь 2018 года.
В исследование включены 12 участников: 10 женщин, средний возраст которых составил 26 лет, и 2 мужчины, средний возраст – 29 лет. В своем исследовании для оценки степени тяжести акне использовалась классификация Американской академии дерматологии (приводится в российской модификации):
- I степень характеризуется наличием комедонов (открытых и закрытых) и до 10 папул;
- II степень – комедоны, папулы, до 5 пустул;
- III степень – комедоны, папуло-пустулезная сыпь, до 5 узлов;
- IV степень характеризуется выраженной воспалительной реакцией в глубоких слоях дермы с формированием множественных болезненных узлов и кист; тяжесть кожного поражения находится в рамках II и III степеней.
У женщин преобладала I степень тяжести угревой болезни (у 90 %), 5 % имели II степень и оставшиеся 5 % – III степень тяжести угревой болезни соответственно. Среди мужчин – один пациент (50 %) имел I степень тяжести акне, у другого (50 %) была выявлена II степень тяжести акне. Также у 70 % женщин и у 100 % мужчин наблюдались следы постакне (рубцы).
Дизайн исследования: Всем пациентам использовалась одинаковая схема инъецирования. Дозировки инкоботулотоксина типа А варьировали от 6 до 8 ЕД на одну область введения в зависимости от пола.
Использовался препарат 100 ЕД в разведении 1:4 с 0,9 % раствором хлорида натрия. Препарат Ксеомин вводился мультифокальной внутрикожной техникой равномерно по всей зоне лица. Всем пациентам проводилась аппликационная анестезия.
Затем выполнялась разметка лица. Препарат вводился из расчета 0,25 ЕД/см2 или 0,125 ЕД/0,5 см2.
На время исследования исключалось применение системных и местных средств для лечения угревой болезни.
Методика: Всем пациентам проводилась разметка на квадранты, вертикальные линии, проведенные по срединной линии лица, через головку, талию и хвост бровей перпендикулярно к линии нижней челюсти, а также вертикальные линии две в области лба – срединная и на 3 см выше бровей, а также линию, соединяющую козелок и крыло носа, мочку уха и угол рта, делящие зоны лица на квадраты (Рис. 1). В каждый квадрат вводилось 0,125–0,25 ЕД Ксеомина внутрикожно.
Результаты
У 100 % пациентов отмечен выраженный эффект от терапии.
Фиксировались положительные эффекты от терапии:
- отсутствие «блеска» и выраженного саловыделения у 90 % женщин и у 100 % мужчин;
- сужение пор у 80 % женщин и у 50 % мужчин;
- значительное «сглаживание» рубцов постакне и выравнивание рельефа кожи у всех пациентов.
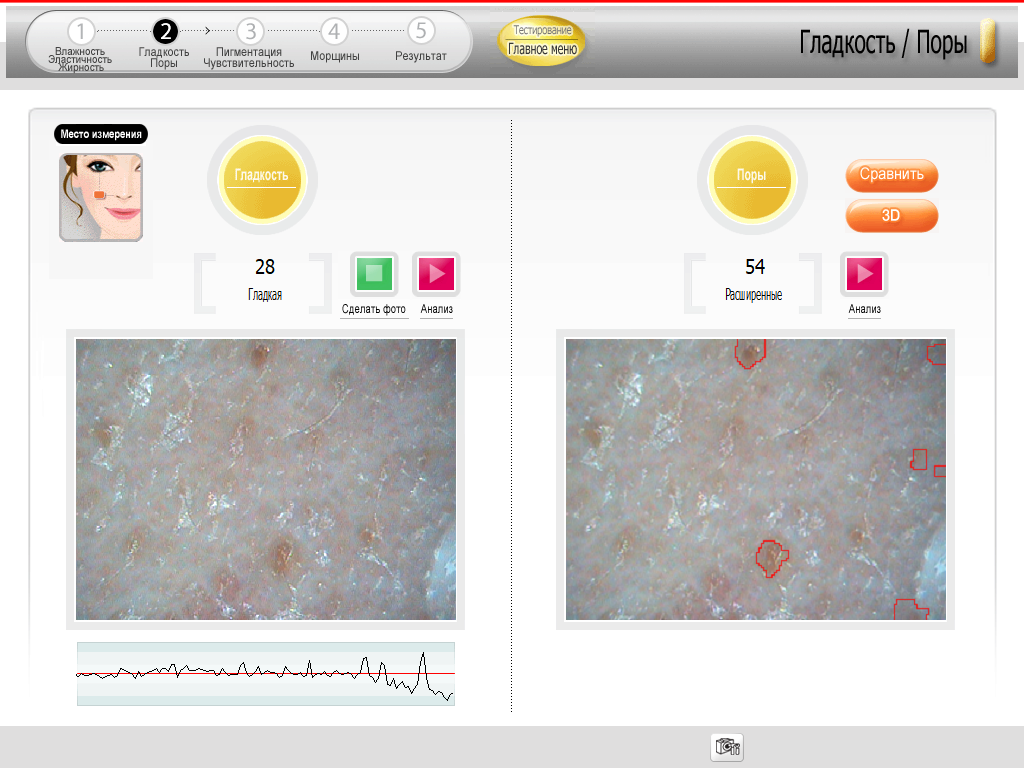
Выраженное сужение пор (на 18 %) было подтверждено с помощью двухкратного измерения ширины и количества пор прибором дерматоскоп Арамо SG и программой SkinXPрro с интервалом в 14 дней (Рис. 2).


Рис. 2. Дерматоскопия прибором Арамо SG и программой SkinXPрro (измерение величины и подсчет количества пор).
Также при помощи специально проводимых проб оценивалась жирность кожи, и у всех пациентов мы наблюдали значимое снижение (на 40 %) показателей салоотделения как в Т-зоне, так и в других областях.
В результате терапии у пациентов наблюдалось также сглаживание рельефа кожи (на 16 %), небольшое разглаживание мимических морщин (на 14 %). Значительных побочных эффектов от проводимой терапии не отмечалось.

Пациентка, 32 года. До лечения Ксеомином. Фото предоставлены Ширшаковой М.А.

Пациентка, 32 года. После лечения Ксеомином. Фото предоставлены Ширшаковой М.А.

Пациентка, 28 лет. До лечения Ксеомином. Фото предоставлены Ширшаковой М.А.

Пациентка, 28 лет. После лечения Ксеомином. Фото предоставлены Ширшаковой М.А.
Выводы
Исследование показало, что внутрикожные инъекции инкоБТА Ксеомина снижают выработку кожного сала на 40 % и размер пор на 18 %, также выравнивают рельеф кожи, «сглаживают» рубцы постакне на 16 %. Кроме того, удовлетворенность пациентов после процедуры была высокой, и значительных побочных эффектов не наблюдалось. БТA эффективно снижает выработку и выделение кожного сала, и, основываясь на литературных данных, это снижение могло быть достигнуто посредством блокады холинергической передачи сигналов и нейромодулирующего эффекта БТA на мышцу, поднимающую волос.
Заключение
Внутрикожные инъекции инкоботулотоксина могут представлять собой новый, многообещающий метод лечения акне, жирной кожи и симптомокомплекса постакне.
Источник
Состояние кожи является отражением здоровья человека — поэтому одним из универсальных критериев красоты всегда признавалось отсутствие признаков шелушения и воспаления на кожном покрове. Дерматологи признают: многие из заболеваний, с которыми им приходится сталкиваться, доставляют пациентам в первую очередь психологический дискомфорт. Стресс может быть как первопричиной, так и следствием многих кожных заболеваний, превращая их течение в замкнутый круг. Себорейный дерматит не является исключением. Давайте разберемся, каковы особенности этого заболевания и как можно выбраться из замкнутого круга его симптомов?
Что такое себорейный дерматит
Распространенным кожным заболеванием, с которым может в определенный период жизни столкнуться каждый из нас, является себорейный дерматит. Это — воспалительное заболевание, возникающее на участках тела, где расположено много сальных желез: на волосистой части головы, заушных областях и области носогубного треугольника, а также в пространстве между лопатками и на передней поверхности грудной клетки.
Себорейный дерматит вызывает дрожжеподобный грибок рода Малассезия (Malassezia), однако называть эту болезнь инфекционной некорректно: возбудитель — условно-патогенный микроорганизм, который обитает на эпидермисе почти у каждого здорового человека. Жизненный цикл этого грибка связан с жирными кислотами в составе кожного сала, которое вырабатывается сальными железами. Если по какой-то причине они начинают выделять секрет в усиленном режиме, то количество микроорганизмов в этой области резко возрастает, что приводит к воспалительной реакции, сопровождающейся зудом и шелушением кожи.
Кто входит в группу риска
Врачи выявили несколько причин, которые способны привести к себорейному дерматиту. Доказано, что сильный или хронический стресс (который, увы, является частым спутником многих людей) приводит к нарушению нормальной функции сальных желез. Поэтому себорейный дерматит часто возникает у людей, перенесших нервное потрясение, больных психическими расстройствами и тех, кто в силу особенностей профессиональной деятельности вынужден работать в стрессовых условиях.
Еще один фактор риска: ограничение двигательной активности, характерное для инвалидов и людей, страдающих избыточным весом. Кроме того, доказано влияние некоторых гормонов на продукцию кожного сала, поэтому себорейным дерматитом нередко болеют подростки в переходном возрасте, младенцы на грудном вскармливании (они получают гормоны с молоком матери, и проявления заболевания естественным путем уходят после смены рациона питания), а также мужчины и женщины, у которых преобладает содержание андрогенных гормонов.
Наконец, отмечена взаимосвязь между некоторыми патологиями иммунной системы и воспалительной реакцией в ответ на размножение кожной микрофлоры: у людей с врожденными и приобретенными иммунодефицитами себорейный дерматит развивается значительно чаще, чем в среднем в популяции.
Причины себорейного дерматита
Грибок-возбудитель заболевания продуцирует особые липолитические ферменты, способные расщеплять жировые кислоты, содержащиеся в кожном сале. Когда грибков становится слишком много, эти химические вещества провоцируют воспалительную реакцию, которая сопровождается разрушением клеток кожи (внешне оно выглядит, как шелушение), а также выделением гистамина — химического вещества, вызывающего ощущение зуда. Расчесывание зудящих участков усугубляет воспаление и ухудшает внешний вид кожи с себорейным дерматитом.
Признаки и локализация поражения
Симптомы при себорейном дерматите развиваются постепенно. На начальных стадиях в участках поражения появляются желтовато-красные шелушащиеся пятна и пузырьки, которые могут объединяться в крупные бляшки, покрытые жирными чешуйками. Как правило, себорейные зоны располагаются симметрично (например, на крыльях носа или ушных раковинах справа и слева). На волосистой части головы образуются плотные корочки, в области естественных кожных складок появляются трещины. Тяжесть себорейного дерматита определяется площадью поражения кожи и интенсивностью воспалительного процесса.
«Излюбленной» локализацией себорейного дерматита является кожа волосистой части головы и лица, но нередко заболевание затрагивает и туловище. В тяжелых случаях у больных развивается генерализованный себорейный дерматит, при котором одновременно поражаются все участки тела, богатые сальными железами.
Выделяют сухую, жирную и смешанную формы себорейного дерматита. Первый вариант характерен для подростков (секреция кожного сала при этом понижена), второй сопровождается отделением жидкого или густого кожного секрета. В последнем случае дерматит обостряется образованием угрей, что наиболее характерно для больных мужского пола. При смешанной форме заболевания на разных участках тела наблюдаются как сухие, так и жирные бляшки.
Особенности лечения себорейного дерматита
Тактика помощи больным с себорейным дерматитом включает в себя два основных направления. Во-первых, борьба с причинами заболевания: нормализация обмена веществ и подавление активности кожной микрофлоры. Во-вторых, устранение симптомов заболевания, которые доставляют и физический, и психологический дискомфорт пациентам.
Диетотерапия
Поскольку в основе патологического процесса лежит нарушение работы сальных желез, важно устранить все факторы, способные повлиять на механизм их работы. Известно, что немаловажную роль в этом играет рацион питания человека и состояние желудочно-кишечного тракта. Поэтому больным с себорейным дерматитом рекомендуют ограничить употребление сладких, жирных, копченых и острых блюд, а также им назначают ферментные препараты, облегчающие пищеварение.
Врачи давно отметили связь между характером течения (и даже возникновением) многих кожных заболеваний и здоровьем желудка, кишечника и печени, поэтому пациентам нередко советуют пройти профилактическое обследование у гастроэнтеролога, а при наличии хронических заболеваний этой сферы — возобновить лечение.
На заметку
Существует множество народных рецептов лечения себорейного дерматита — всевозможные отвары, настои и маски, которые предлагается готовить самостоятельно или покупать в специализированных магазинах и лавках в готовом виде. Считается, что натуральность компонентов уменьшает вероятность развития побочных эффектов лечения, но не стоит забывать, что эффективность и безопасность большинства подобных рецептов научно не доказана, а предсказать индивидуальную реакцию организма на те или иные биологически активные вещества невозможно. Поэтому врачи рекомендуют отдавать предпочтение лекарственным препаратам, продаваемым в аптеках.
Системная терапия
Этот вид лечения подразумевает использование витаминных и минеральных комплексов и антимикробных препаратов. Витаминотерапия направлена на улучшение состояния кожи и ускорение обменных процессов — акцент следует сделать на приеме витаминов А, С и группы В. Антимикробные препараты призваны бороться как с возбудителем заболевания, так и с сопутствующей инфекцией, которая часто осложняет течение себорейного дерматита. Врач может выписать вам курс системных антимикотиков (противогрибковых средств) — к ним относятся флуконазол, тербинафин, интраконазол и другие, а также антибиотики широкого спектра действия, например доксициклин.
В некоторых случаях при выраженной воспалительной реакции и зуде пациенту могут дополнительно назначить антигистаминные препараты, такие как лоратадин, цетиризин, хлорфенирамин и другие.
Наружные средства для лечения себорейного дерматита
Средства, наносимые на кожу, помогают бороться с симптомами себорейного дерматита, как правило, они выпускаются в форме мазей, гелей и аэрозолей. Преимущество их заключается в том, что они действуют направленно: помогают снимать воспаление, зуд, борются с сухостью и шелушением, а также — в зависимости от формы заболевания — способны увлажнять или подсушивать эпидермис. Также существуют противогрибковые и антибактериальные мази, позволяющие подавлять избыточную микрофлору локально, без отрицательного влияния на желудочно-кишечный тракт.
Наружные средства, действенные при себорейном дерматите, можно условно подразделить на две подгруппы: гормональные и негормональные.
Гормональные препараты
Свойством синтетических стероидных гормонов является быстрое торможение воспалительных реакций и иммуносупрессивный эффект. Благодаря этому они оказываются крайне эффективны для снятия основных симптомов себорейного дерматита. Наиболее распространены препараты на основе бетаметазона («Акридерм»), гидрокортизона (гидрокортизоновая мазь), метилпреднизолона («Адвантан»), моментазона («Гистан-Н») и триамцинолона («Фторокорт»).
Между тем, следует осознавать, что гормональные препараты имеют множество побочных эффектов, поэтому использовать их следует только при тяжелых обострениях себорейного дерматита, а отменять — с осторожностью, поскольку это может ухудшить течение заболевания и вызвать синдром отмены.
Противопоказанием для использования топических глюкокортикостероидов являются любые бактериальные или вирусные инфекции кожи, повышенная чувствительность и опухоли кожи в зоне нанесения. Длительное использование гормональных мазей приводит к дистрофии кожи и снижению локального иммунитета, что, в свою очередь, может легко привести к присоединению вторичной инфекции.
Несмотря на доступные цены и быстрый результат от применения глюкокортикостероидных мазей при себорейном дерматите, большинство врачей настороженно относятся к их назначению. Топические стероиды запрещены к использованию длительно (не дольше 5-ти дней), их нельзя наносить на обширные участки тела (при поражении более 20% кожи), а также не чувствительные участки — лицо, шею, складки. К сожалению, многие пациенты не знают об этом и злоупотребляют этой группой препаратов, используя их самостоятельно. Это нередко приводит к усугублению патологии.
Негормональные препараты
Более щадящим, но при этом зачастую — не уступающим по эффективности подходом к лечению себорейного дерматита является применение негормональных препаратов на основе пиритиона цинка («Цинокап»), кетоконазола («Сульсен»), салициловой кислоты (салициловая мазь), березового дегтя (дегтярная мазь). Каждая группа этих средств обладает определенными преимуществами, но главное — они лишены серьезных побочных эффектов гормональных мазей и кремов.
Частое противопоказание к назначению негормональных препаратов — индивидуальная непереносимость к тем или иным их компонентам. Предугадать это возможно не всегда, поэтому важно проявлять особую внимательность к состоянию кожи в первые дни применения нового средства. Побочными явлениями могут стать сухость кожи, повышение ее фоточувствительности и аллергические реакции.
Некоторые препараты из этой группы воздействуют лишь на часть симптомов себорейного дерматита, например, деготь обладает антисептическими свойствами, но не способствует уменьшению зуда, а салициловая кислота, подавляя воспалительный процесс, не может нормализовать процесс естественного обновления эпидермиса. К универсальным препаратам, действующим на большую часть патогенетических механизмов себорейного дерматита, относятся мази и кремы на основе пиритиона цинка, поэтому средства из этой группы нередко становятся основными в наружной терапии заболевания.
Несмотря на то, что себорейный дерматит не несет непосредственной угрозы для жизни пациента и не лишает его трудоспособности, этот недуг способен значительно ухудшить качество жизни и снизить самооценку заболевшего человека (особенно это касается молодых девушек и подростков). Поэтому важно приступать к лечению уже при первых признаках обострения, а если болезнь проявилась впервые — следует обязательно проконсультироваться у квалифицированного дерматолога.
Себорейный дерматит начинается… с перхоти?
Как и себорейный дерматит, перхоть возникает из-за чрезмерного размножения грибков Малассезия. Однако симптомы себорейного дерматита возникают, когда доля возбудителя среди всей микрофлоры на коже головы составляет более 83%, а перхоть — когда это значение достигает 74% (в норме Малассезия должна составлять не более 50% микрофлоры). Таким образом, перхоть можно рассматривать как начальную стадию заболевания, поэтому не стоит относиться к ее появлению легкомысленно и пренебрегать использованием лекарственных средств.
Шампуни от перхоти — даже те, которые продаются в аптеках, — часто не способны бороться с причинами заболевания, они устраняют лишь его симптомы. Гораздо эффективнее использовать для лечения негормональные средства, в особенности на основе пиритиона цинка, такие как препарат «Цинокап» компании «Отисифарм». Благодаря пиритиону цинка, «Цинокап» обладает противовоспалительной и противогрибковой активностью, сокращает кожный зуд, стимулирует естественное обновление клеток кожи, устраняя сухость и шелушение, восстанавливает барьерную функцию кожи и снижает ее чувствительность к повреждающему воздействию микроорганизмов.
«Цинокап»
также содержит в своем составе Д-пантенол (провитамин В5), который восстанавливает структуру кожи головы, способствует заживлению, а также благотворно воздействует на здоровье и внешний вид волос. «Цинокап» в форме крема имеет легкую текстуру, быстро впитывается и смягчает кожу, а аэрозоль «Цинокап» оснащен специальной насадкой для нанесения на труднодоступные участки тела (например, на волосистую часть головы). Препарат может применяться как у взрослых, так и у детей с первого года жизни.
Источник
