Болезни детей первого года жизни статистика
Демографические показатели детей и подростков
Демографические показатели и показатели здоровья российских детей и подростков сравниваются в динамике с аналогичными показателями в «новых-8» странах Евросоюза (ЕС) – близких к России по уровню экономического развития, т.е. имеющих сопоставимый валовой внутренний продукт (ВВП) на душу населения в долларах США по паритету покупательной способности (ППС) (рис. 1). Для более правильного сопоставления все рассматриваемые в статье показатели по «новым-8» странам ЕС берутся средневзвешенными, с учетом численности населения, «новые-8» страны ЕС включают Венгрию, Латвию, Литву, Польшу, Словакию, Словению, Чехию и Эстонию.
Рисунок 1. Валовой внутренний продукт на душу населения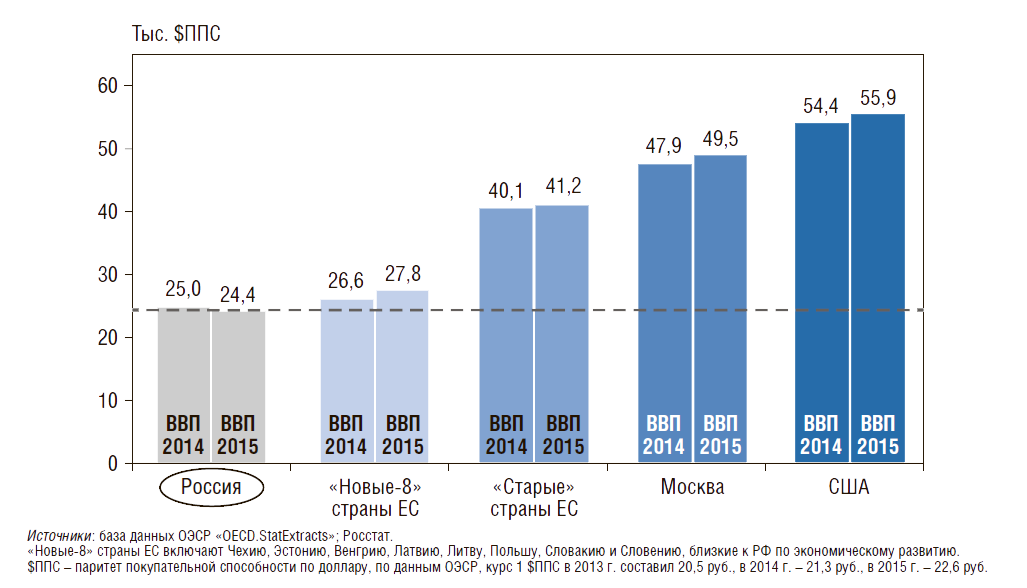
Коэффициент рождаемости
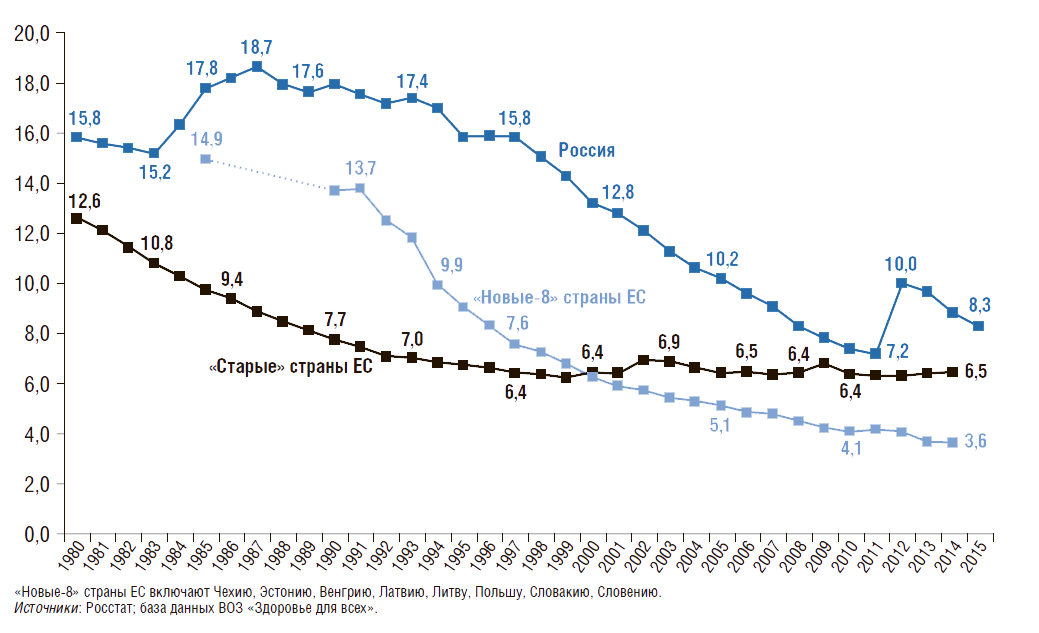
На рис. 2 показана динамика коэффициента рождаемости (число родившихся живыми на 1 тыс. населения в год) в России и в странах ЕС. В нашей стране с 1987 по 1999 г. коэффициент рождаемости уменьшился более чем в 2 раза (с 17,2 до 8,3), однако затем начал постепенно расти и достиг в 2015 г. 13,3 родившихся на 1 тыс. населения, превысив данный показатель в странах ЕС. Во многом эта положительная динамика связана с демографической политикой и мероприятиями, реализованными в национальном проекте «Здоровье» в 2005–2009 гг., а не только с увеличением числа женщин детородного возраста (Вишневский А.Г., 2008). Однако наблюдаемый в последние годы положительный рост не позволяет достичь уровня 1980 г., когда коэффициент рождаемости в нашей стране составлял 15,9. Следует отметить, что по сравнению с 1980 г. число родившихся живыми на 1 тыс. населения в год в России сократилось на 16%, а в «новых-8» странах ЕС – на 43%, в «старых» странах ЕС – на 22%. На сегодняшний день коэффициент рождаемости в России в 1,3 раза выше, чем в «новых-8» странах ЕС.
Рисунок 2. Динамика общего коэффициента рождаемости в России, в «новых» и «старых» странах Евросоюза с 1980г.
Число родившихся живыми на 1 тыс. населения
Коэффициент фертильности
Общий коэффициент фертильности (число детей, рожденных одной женщиной репродуктивного возраста) представлен на рис. 3. Этот коэффициент показывает, сколько в среднем детей родила бы одна женщина на протяжении всего репродуктивного периода (т.е. от 15 до 50 лет) при сохранении повозрастной рождаемости на уровне того года, для которого вычисляется показатель.
В отличие от общего коэффициента рождаемости его величина не зависит от возрастного состава населения и характеризует средний уровень рождаемости в данном календарном году. Из представленных данных следует, что с конца 1980-х гг. этот коэффициент в России постепенно снижался, а с 2000 г. наметилась положительная тенденция в увеличении данного показателя до значения 1,78. Начиная с 2005 г. коэффициент фертильности растет, и в 2015 г. он был на 28% выше, чем в «новых-8» странах ЕС. Однако в России пока еще не удалось достичь уровня 1980 г. – 1,89 (снижение на 6%). За этот же период в «новых-8» странах ЕС коэффициент фертильности сократился на 36%, в «старых» странах ЕС – на 9%. На сегодняшний день коэффициент фертильности в России в 1,3 раза выше, чем в «новых-8» странах ЕС.
Рисунок 3. Динамика общего коэффициента фертильности в России, в «новых» и «старых» странах Евросоюза с 1980г.
Среднее число детей, рожденных одной женщиной репродуктивного возраста (15–50 лет)
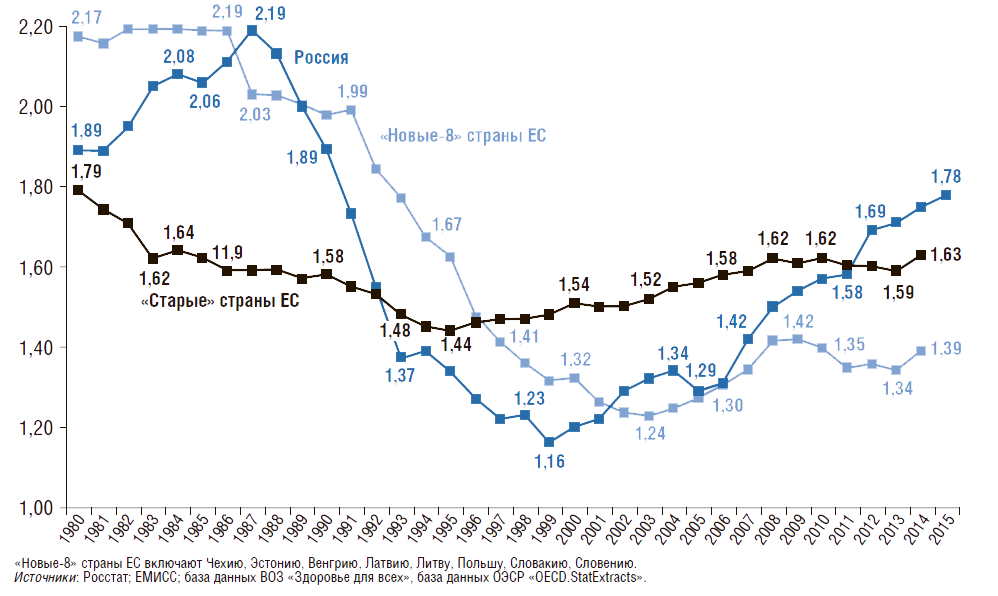
Чтобы обеспечить воспроизводство населения страны, коэффициент фертильности должен равняться 2,14. Снижение рождаемости в России связано с двумя факторами: с одной стороны, с распадом СССР и ухудшением социально-экономических условий для рождения второго и последующего детей, с другой – с поведенческим фактором семей, вызванным урбанизацией, ростом образовательного уровня женщин и т.д. Последний фактор имеет место в большинстве развитых стран и странах с переходной экономикой.
Коэффициент младенческой смертности
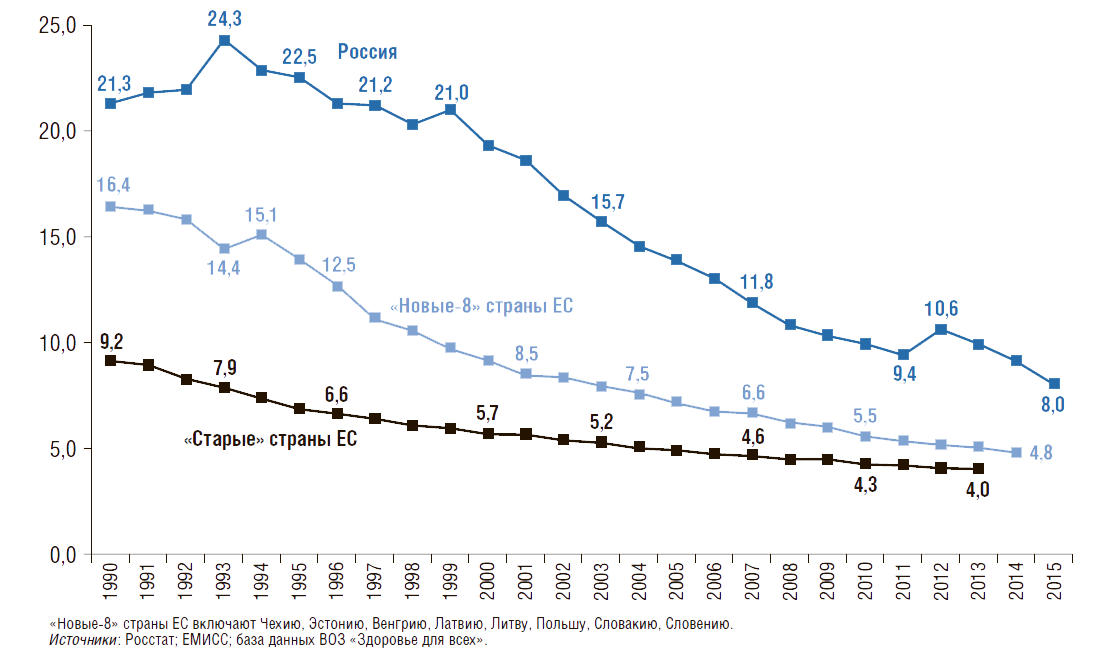
На рис. 4 представлена динамика коэффициента младенческой смертности – число умерших в возрасте до 1 года на 1 тыс. родившихся живыми. Наименьшее значение коэффициента младенческой смертности в 2015г. было в «старых» странах ЕС – 3,3. По сравнению с 1980 г. коэффициент младенческой смертности снижается во всех странах: в России – на 70%, в «новых-8» странах ЕС – на 80%, в «старых» странах ЕС – на 73%.
Рисунок 4. Динамика коэффициента младенческой смертности в России, в «новых» и «старых» странах Евросоюза с 1980г.
Число умерших в возрасте до 1 года на 1 тыс. родившихся живыми
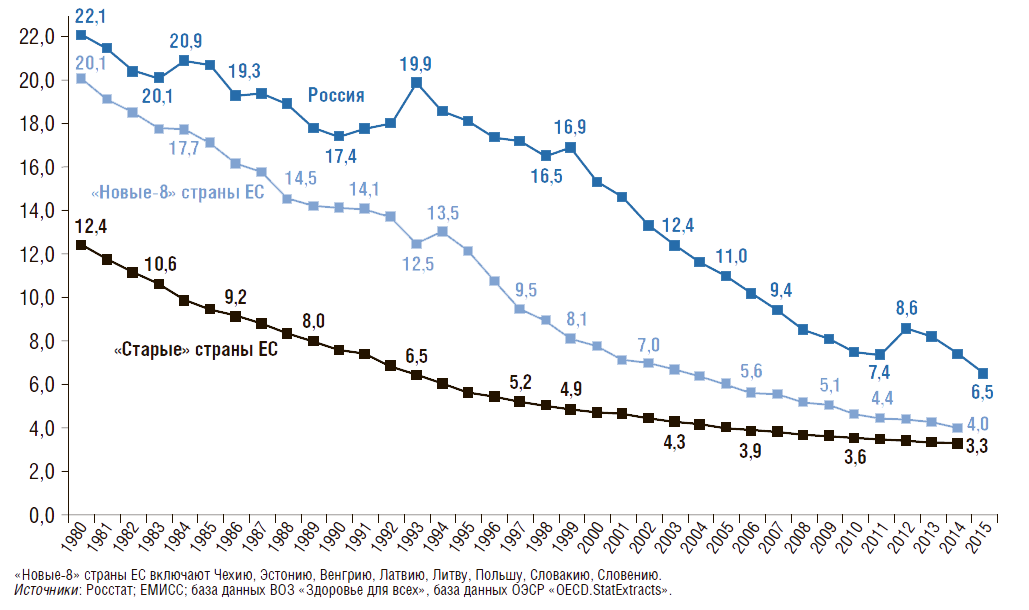
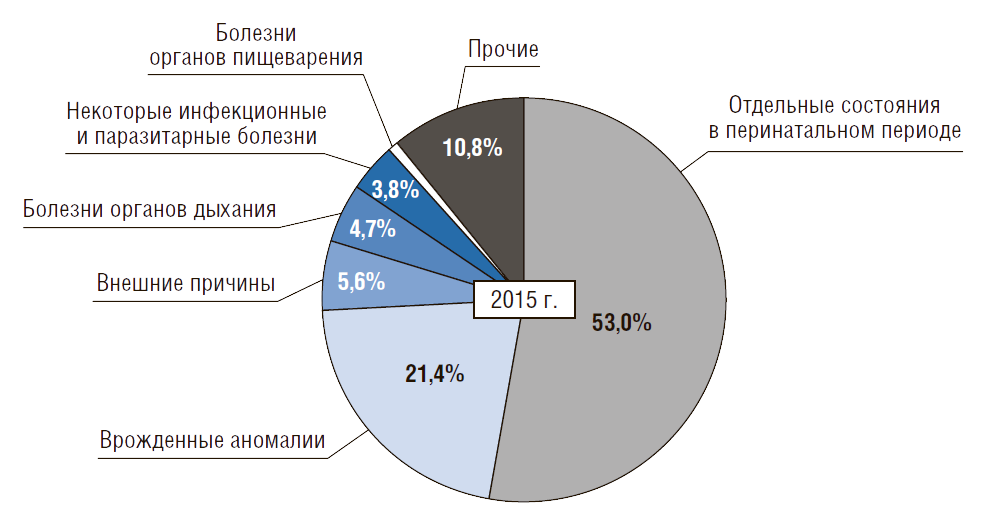
Однако в 2015 г. в России он был в 1,6 раза выше, чем в «новых-8» странах ЕС. В структуре причин младенческой смертности более 2/3 случаев смерти приходится на перинатальный период и врожденные аномалии, т.е. на заболевания, связанные со здоровьем матери (рис. 5).
Около 15% причин приходится на внешние причины, болезни органов дыхания и пищеварения, а также на инфекционные болезни.
Рисунок 5. Причины младенческой смертности в России
В России с 1970 по 2015 г. младенческая смертность снижается по всем классам причин смертности (рис. 6). Рассматривая причины смертности в динамике можно отметить, что наименее интенсивно снижается младенческая смертность от отдельных состояний в перинатальном периоде. С 1970 г. младенческая смертность от болезней органов дыхания снизилась в 30,2 раза, а от болезней органов пищеварения – в 27,3 раза, от инфекционных болезней – в 4,6 раза.
Рисунок 6. Динамика причин младенческой смертности в России
Коэффициент перинатальной смертности
Как уже было отмечено выше, более 50% случаев смерти в структуре причин младенческой смертности связаны с отдельными состояниями в перинатальный период. Перинатальная смертность включает случаи мертворождения, а также ранней младенческой смертности, т.е. до 7 полных суток от рождения, на 1 тыс. родившихся живыми и мертвыми. Динамика этого показателя в России, в «новых-8» и «старых» странах ЕС с 1980 г. представлена на рис. 7.
По сравнению с 1980 г. коэффициент перинатальной смертности снижается во всех странах: в России – на 47%, в «новых-8» странах ЕС – на 76%, в «старых» странах ЕС – на 48%. Однако в 2015 г. в России он был в 2,3 раза выше, чем в «новых-8» странах ЕС. На рис. 7 также виден скачок роста показателя в 2012г. Это связано с тем, что с 2012г. в России введены новые критерии, рекомендованные Всемирной организацией здравоохранения, согласно которым в статистике перинатальной смертности учитываются все плоды массой от 500 г или сроком от 22 полных недель гестации, а также новорожденные до 7 дней.
Рисунок 7. Динамика коэффициента перинатальной смертности в России, в «новых» и «старых» странах Евросоюза с 1980г.
Число умерших на 1 тыс. родившихся живыми и мертвыми
Коэффициент смертности детей по возрастным группам
В России за последние 25 лет коэффициенты смертности снижаются во всех группах детей и подростков (рис. 8). Наиболее интенсивное сокращение наблюдается в возрастных группах от 0 до 9 лет – в 2,4–2,5 раза, от 10 до 19 лет – в 1,3–1,4 раза.
Рисунок 8. Число умерших на 1 тыс. населения соответствующего пола и возраста в России
Динамика структуры причин смертности детей (в возрасте 0–14 лет) в России показана на рис. 9. Она снижается по всем причинам смертности, кроме болезней системы кровообращения, которая выросла в 1,3 раза. Сократить смертность от болезней органов дыхания удалось в 3,9 раза, от инфекционных болезней – в 3,1 раза. В 2,2 раза снизился коэффициент смертности детей от новообразований, от внешних причин – в 2 раза.
Рисунок 9. Динамика структуры причин смертности детей в России
Задача снижения смертности в возрасте до 5 лет включена в Цели развития тысячелетия. В России с 1990 по 2015 г. число умерших детей в возрасте до 5 лет снизилось более чем на 60% (рис. 10), в «новых-8» странах ЕС – на 71%, в «старых» странах ЕС – на 57%. Однако, значение данного показателя в 2015 г. в России было в 1,7 раза выше, чем в «новых-8» странах ЕС.
Рисунок 10. Динамика числа умерших детей в возрасте до 5 лет в России, в «новых» и «старых» странах ЕС с 1990г.
Число умерших в возрасте до 5 лет на 1 тыс. родившихся живыми
Показатели здоровья детей и подростков
Показатели здоровья детей (0–14 лет)
В России с 1980 по 2014 г. доля детей, родившихся больными или заболевших в период новорожденности, выросла в 4,2 раза (рис. 11). Число детей, родившихся недоношенными (темный столбик на рис. 11), за рассматриваемый период практически не изменилось. Однако в 1990-е гг. наблюдалось снижение числа детей, родившихся недоношенными, но с 2000 г. число таких детей увеличилось в 1,5 раза.
Рисунок 11. Динамика доли детей, родившихся больными или заболевших в период новорожденности в России
Первичная заболеваемость детей в России с 1990 по 2015 г. выросла практически по всем классам болезней (кроме инфекционных болезней и болезней нервной системы). Первичная заболеваемость от новообразований увеличилась в 4,6 раза, от врожденных аномалий – в 4,1 раза, от болезней костно-мышечной системы и соединительной ткани – в 4 раза, от болезней системы кровообращения – в 3,8 раза и т.п. (рис. 12).
Рисунок 12. Структура первичной заболеваемости детей (0–14 лет) в России
Число случаев на 100 тыс. детей соответствующего возраста
%20%D0%B2%20%D0%A0%D0%BE%D1%81%D1%81%D0%B8%D0%B8.png)
Структура общей заболеваемости детей в России в 2015 г. представлена на рис. 13. Наиболее распространенным случаем заболевания среди детей является общая заболеваемость от болезней органов дыхания (54,8%), болезни органов пищеварения – 5,9%, болезни глаза – 5,4%, внешние причины – 4,7%, болезни кожи – 4,4% и т.п.
Рисунок 13. Структура общей заболеваемости детей (0–14 лет) в России в 2015г.
Общая заболеваемость детей по классам болезней в России с 2005 по 2015 г. выросла на 1% (рис. 14). Наиболее интенсивный рост наблюдается от врожденных аномалий – на 27%, от болезней органов дыхания – на 12%. Также увеличилась общая заболеваемость от болезней нервной системы (на 10%), болезней уха (на 3%). С 2005 по 2015 г. общая заболеваемость сократилась по следующим классам болезней: отдельные состояния перинатального периода – на 32%, инфекционные болезни – на 17%, болезни органов пищеварения – на 15%, болезни эндокринной системы – на 10%.
Рисунок 14. Динамика общей заболеваемости детей (0–14 лет) в России
%20%D0%B2%20%D0%A0%D0%BE%D1%81%D1%81%D0%B8%D0%B8.png)
Показатели здоровья подростков (15–17 лет)
Первичная заболеваемость подростков в России с 1991 по 2015 г. выросла по всем классам болезней (рис. 15). Наиболее интенсивно увеличилась первичная заболеваемость от болезней крови (в 8,3 раза), новообразований (в 7,5 раза), мочеполовой системы (в 5,6 раза), эндокринной (в 5,5 раза) и костно-мышечной (в 5,4 раза) и т.п.
Рисунок 15. Структура первичной заболеваемости подростков (15–17 лет) в России
Число случаев на 100 тыс. подростков соответствующего возраста
%20%D0%B2%20%D0%A0%D0%BE%D1%81%D1%81%D0%B8%D0%B8.png)
Структура общей заболеваемости подростков в России в 2015 г. представлена на рис.16. Так же, как и среди детей, у подростков наиболее распространенным заболеванием являются болезни органов дыхания – 33,8%. По 7–10% в структуре общей заболеваемости занимают болезни костно-мышечной системы, внешние причины, болезни органов пищеварения и болезни глаза. Примерно по 5% приходится на болезни мочеполовой системы, болезни кожи и болезни нервной системы.
Рисунок 16. Структура общей заболеваемости подростков (15–17 лет) в России в 2015г.
Общая заболеваемость подростков по классам болезней в России с 2005 по 2015 г. выросла на 22% (рис. 17). Рост наблюдается по всем классам болезней, кроме инфекционных. Наиболее интенсивно возросла общая заболеваемость от новообразований – на 73%, внешних причин – на 42%, болезней уха – на 39%, болезней нервной системы – на 35% и т.п.
Рисунок 17. Динамика общей заболеваемости подростков (15–17 лет) в России
Число случаев на 100 тыс. населения соответствующего возраста
%20%D0%B2%20%D0%A0%D0%BE%D1%81%D1%81%D0%B8%D0%B8.png)
Детская инвалидность
В структуре причин первичной детской инвалидности (0–17 лет) в России в 2015 г. преобладали психические расстройства (25,8%) и болезни нервной системы (23,9%) (рис.18).
Рисунок 18. Структура причин первичной детской инвалидности (0–17 лет) в Росси в 2015г.
Врожденные аномалии составили 17,7%, болезни эндокринной системы – 6,8%, болезни уха – 5,6%. Динамика первичной детской инвалидности (0–17 лет) в России по классам болезней представлена на рис.19.
Рисунок 19. Динамика первичной детской инвалидности (0–17 лет) в России по классам болезней
Число заболеваний, обусловивших инвалидность, на 10 тыс. детей соответствующего возраста
%20%D0%B2%20%D0%A0%D0%BE%D1%81%D1%81%D0%B8%D0%B8%20%D0%BF%D0%BE%20%D0%BA%D0%BB%D0%B0%D1%81%D1%81%D0%B0%D0%BC%20%D0%B1%D0%BE%D0%BB%D0%B5%D0%B7%D0%BD%D0%B5%D0%B9.png)
С 2000 по 2014 г. наблюдается рост детской инвалидности от болезней эндокринной системы на 43%, от психических расстройств – на 30%, от болезней системы кровообращения – на 24%, от новообразований – на 19% и т.п. По некоторым классам болезней произошло снижение первичной детской инвалидности: внешние причины – на 60%, болезни мочеполовой системы – на 56%, болезни органов дыхания – на 52% и т.п.
Показатели, определяющие мощность педиатрической службы
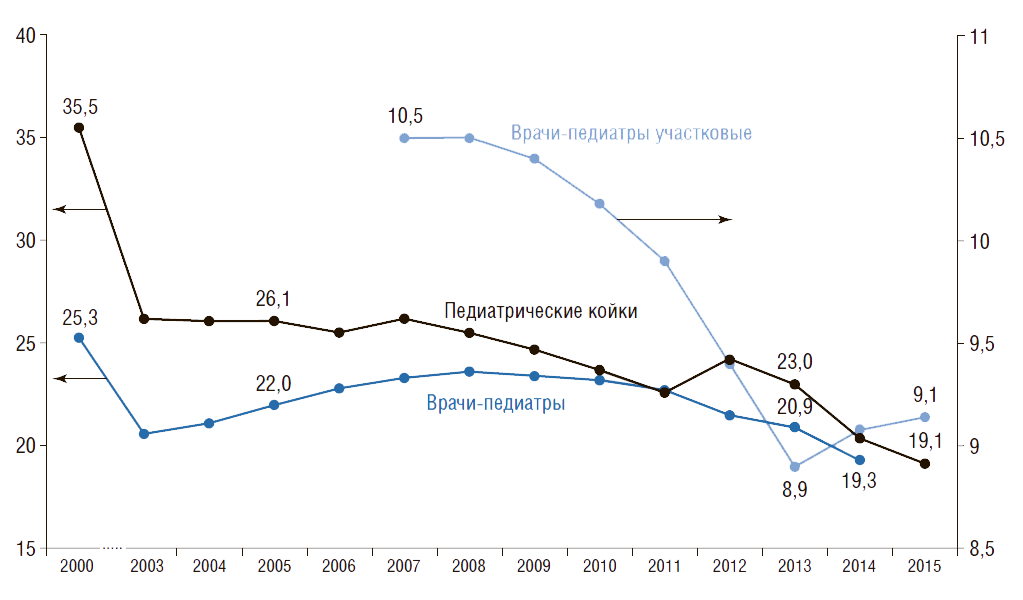
На рис.20 показана динамика показателей обеспеченности детского населения педиатрическими койками и педиатрами (с аспирантами, клиническими ординаторами, интернами), а также врачами-педиатрами участковыми. Видно, что в России с 2000 по 2015 г. обеспеченность педиатрическими койками сократилась в 1,9 раза (с 35,5 до 19,1), педиатрами – в 1,3 раза (с 25,3 до 19,3).
С 2007 г. наблюдается снижение обеспеченности детского населения врачами-педиатрами участковыми на 13% (с 10,5 до 9,1) . Сегодня число врачей-педиатров участковых в России составляет 26 тыс. Расчеты показывают, что таких врачей необходимо 36,3 тыс. Расчет сделан следующим образом: численность прикрепленного детского населения от 0 до 17 лет на одном педиатрическом участке по нормативам составляет 800 чел. Тогда врачей-педиатров участковых необходимо 36,3 тыс. {29 млн ÷ 800}, где 29 млн – численность детского населения в возрасте от 0 до 17 лет. Таким образом, в России на сегодняшний день не хватает более 10 тыс. врачей-педиатров участковых. По прогнозам Росстата (средний вариант), к 2020 г. численность детей и подростков возрастет на 1,8 млн человек, или на 7%, что усугубит дефицит врачей-педиатров участковых.
Рисунок 20. Динамика показателей работы педиатрической службы в России
Обеспеченность на 10 тыс. населения соответствующего возраста

Выводы
1. В России с 1980 по 2015 г. показатель младенческой смертности снизился на 70%, перинатальной смертности – на 47%. Однако по сравнению с «новыми-8» странами ЕС в России коэффициент младенческой смертности в 1,6 раза выше, коэффициент перинатальной смертности – в 2,3 раза выше. Это говорит о наличии существенных резервов в улучшении данных показателей.
2. В России с 1990–1991 по 2015 г. показатели первичной заболеваемости детей и подростков резко возросли практически по всем классам болезней.
3. В структуре причин детской инвалидности (0–17 лет) преобладают психические расстройства (26%) и болезни нервной системы (24%). Эти причины являются предотвратимыми и управляемыми методами своевременной профилактики, лечения и реабилитации.
4. В России с 2000 по 2015 г. факторы, определяющие мощность педиатрической службы сократились: обеспеченность детского населения педиатрами – в 1,3 раза, педиатрическими койками – в 1,9 раза. С 2007 г. обеспеченность врачами-педиатрами участковыми сократилась на 13%. Сегодня их дефицит превысил 10 тыс. врачей от установленных нормативов
5. Для улучшения показателей здоровья детей и подростков необходимо предпринять меры по совершенствованию работы педиатрической службы – привести мощности педиатрической службы в соответствие с потребностями детского населения в профилактической и медицинской помощи.
Сведения об авторах
Улумбекова Гузель Эрнстовна – доктор медицинских наук, руководитель Высшей школы организации и управления здравоохранением (ВШОУЗ),
Калашникова Александра Владимировна – научный сотрудник Научно-исследовательского центра по анализу деятельности системы здравоохранения Высшей школы организации и управления здравоохранением (ВШОУЗ)
Мокляченко Алина Викторовна – кандидат технических наук, старший научный сотрудник Научно-исследовательского центра по анализу деятельности системы здравоохранения Высшей школы организации и управления здравоохранением (ВШОУЗ)
Источник
Если вы заметили у ребёнка симптомы каких-либо из перечисленных заболеваний, то необходимо срочно обратиться к врачу.
Малыши первого года жизни являются уязвимыми для различного рода бактерий и вирусов в связи с неразвитостью иммунитета. Если вы заметили у ребёнка симптомы каких-либо из перечисленных ниже заболеваний, то необходимо срочно, без промедления, обратиться за врачебной помощью.
1. Воспаление лёгких
Пневмония – инфекционное заболевание, наиболее опасное именно для новорождённых, поскольку лёгочная ткань малышей первых месяцев жизни не так эластична, как у взрослых, и в большей степени подвержена отёкам.
Воспаление лёгких может развиться как на фоне гриппа, ОРЗ, кори, коклюша, так и выступать как самостоятельное заболевание.
Симптомы:
- Затруднение дыхания
- Изменение цвета кожи – от землисто-серого до синюшного
- Нарушение аппетита
- Чрезмерная возбудимость или вялость
- Повышение температуры (может появиться в последнюю очередь)
2. Ротавирусная инфекция
Наиболее частыми источниками заражения являются:
- Контакт с носителем инфекции
- Употребление заражённой воды
- Употребление заражённых продуктов
- Через загрязнённые игрушки, руки, посуду и т.д.
- Через материнское молоко
Инкубационный (скрытый) период болезни составляет от 1 до 5 суток.
Признаки инфекции:
- Потеря аппетита
- Вялость, нервозность
- Повышение температуры тела
- Рвота и понос (кал имеет водянистую консистенцию без примеси крови)
- Также может наблюдаться насморк, кашель, западение родничка.
Опасность составляет как сама инфекция, так и последующее обезвоживание организма малыша.
3. Омфалит
Омфалит – воспалительное повреждение пупочной ранки малыша, которое является следствием попадания бактерий или грибков.
Самой частой причиной развития заболевания является ненадлежащий уход за пупочной ранкой или инфицирование в момент перерезания пуповины.
Признаки заболевания:
- Выделения из пупка, которые не проходят через 1-2 недели после родов
- Покраснения и отёчность вокруг пупочного кольца
- Вялость малыша или излишнее беспокойство
- В более сложных случаях возникает повышение температуры тела и гнойные, резко пахнущие выделения
Любые вопросы о заживлении пупочной ранки необходимо задавать лечащему врачу, который, в случае необходимости, назначит лечение.
Для предотвращения заболевания необходимо:
- Не прикасаться к пупочной ранке без необходимости
- Следить, чтобы содержимое подгузника не касалось пупка
- Строго выполнять рекомендации педиатра и патронажной медсестры
Смотрите видеокурсы «Программы Мамы», в которых эксперты расскажут всё о малышах до года и ответят на самые важные вопросы мам. СМОТРЕТЬ ВИДЕОКУРСЫ
https://programmamama.com
4. Геморрагическая болезнь новорождённых
Геморрагическая болезнь – довольное редкое, но тяжёлое заболевание, характеризующееся плохой свёртываемостью крови вследствие недостатка витамина К.
Заболевание может проявиться как на 2-3-й день жизни (ранняя форма), так и в возрасте от 1 до 4-х месяцев (поздняя форма).
Если вовремя не начать лечение, то наиболее вероятными последствиями заболевания станут кровоизлияния в брюшную полость, внутренние органы и мозг.
Ранняя форма болезни практически сразу же обнаруживается специалистами в роддоме по следующим симптомам: кровоточащая ранка в области пупка, рвота и испражнения с кровью, носовые кровотечения, плохая свёртываемость крови после вакцинации и при взятии скрининга на наследственные заболевания.
Читайте на нашем канале статью «Развитие ребёнка на каждый месяц«.
Лечение также осуществляется в роддоме путём назначения препаратов, содержащих витамин К.
Поздняя форма геморрагической болезни довольно редкое заболевание, которое может диагностировать только опытный врач по следующим симптомам:
- Необъяснимое появление синяков и кровоподтёков
- Бледность кожи и общая слабость
- Повышенная кровоточивость
Ни в коем случае не стоит списывать появление синяков на неловкость малыша и откладывать визит к врачу.
В данном случае лишняя перестраховка не помешает, поскольку болезнь развивается стремительно и приводит к необратимым последствиям.
5. Герпес
Основной путь заражения герпесом – от матери, чей вирус попадает малышу.
Существует несколько форм заражения, наиболее опасной из которых является генитальный вид, когда вирус попадает в организм ребёнка через околоплодные воды в момент родов.
Вирус также может быть передан воздушно-капельным путем, но он менее опасен, поскольку мать, зная о заболевании, старается оградить от него малыша.
Симптомами заболевания являются:
- Сыпь на теле (на губах – при простом герпесе, в любом другом месте – при генитальном)
- Повышение температуры тела
- Изменение состояния ребёнка (вялость, сонливость и др.)
- Потеря веса (сыпь в горле затрудняет проглатывание пищи)
- Затруднение дыхания (последующая стадия)
6. Бронхиолит
Острый бронхиолит – это воспаление мелких бронхов (бронхиол), которое приводит к нарушению дыхания. Обычно заболевание вызывают вирусы, реже – бактерии, а также вдыхание газов, раздражающий дыхательные пути, пассивное курение, а также аллергия.
Симптомы:
- Повышение температуры тела
- Затруднённое дыхание
- Кашель сначала сухой, через некоторое время переходящий в кашель с выделением густой мокроты
- Слабость, потеря аппетита
- Головная и колющая боль в груди
- Повышенное потоотделение
- Цвет кожи синеватый или серый
Наиболее опасен бронхиолит для самых маленьких детей в силу недостаточной развитости лёгких, а также иммунной системы.
При своевременном и правильном лечении заболевание полностью уходит без значительных последствий для здоровья.
7. Коклюш
Это инфекционное заболевание, характеризующееся приступообразным судорожным кашлем, возникающее преимущественно в детском возрасте.
Это заболевание очень опасно, особенно для совсем маленьких детей в связи с их ещё не сформировавшимся иммунитетом, который не может противостоять быстрому распространению бактерий.
Последствия коклюша могут быть очень опасны – от патологии внутренних органов до летального исхода в случае непринятия соответствующих мер.
Лучшим предупреждением болезни станет своевременная прививка, которая вводится в организм ребёнка на первом году жизни.
Симптомы коклюша:
— насморк
— чихание
— появление сухости во рту и кашля.
Поскольку симптомы очень напоминают ОРВИ, то родители не проявляют значительного беспокойства. Но уже к концу второй недели кашель приобретает болезненность и периодичность (раз в 5-15 минут), а у совсем маленьких детей в момент кашля может останавливаться дыхание.
Читайте на нашем канале статью «5 способов помочь ребёнку уснуть«.
Своевременное обращение к врачу – это лучшее, что можно сделать для своего ребёнка при первых признаках недомогания. Опытный педиатр распознает болезнь и назначит соответствующее лечение, которое сведёт к минимуму риск необратимых последствий.
Материал подготовлен при участии врача-педиатра Трениной А.Н.
Эта статья может быть полезна вашим друзьям? Поделитесь ссылкой в соцсетях!
Источник
