Что за болезнь диффузный мелкоочаговый кардиосклероз


Каким бы ни было заболевание, оно может иметь определенные негативные последствия. Таковым при развитии сердечных патологий является кардиосклероз, характеризующийся рубцеванием волокон миокарда.
В зависимости от особенностей течения болезнь может быть представлена разными формами, среди которых — очаговый и диффузный кардиосклероз. Расскажем, что это такое, каковы причины возникновения и последствия, если вовремя не лечиться.
Описание патологии
Диффузный кардиосклероз представляет собой патологический процесс, в результате которого сердечная мышца поражается, на фоне чего отмечается равномерное разрастание рубцовой ткани по ее поверхности. Это способствует нарушениям деятельности сердца.
Мышечная система органа, имеющая излишнюю ткань, начинает привыкать к работе в таком состоянии. В результате этого происходит постепенное увеличение его в размерах, а клапаны поддаются деформации.
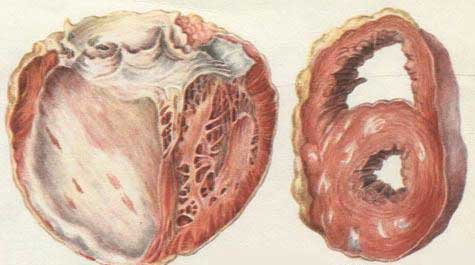
В среднем и пожилом возрасте развитию патологии способствуют поражения сосудов. Однако при имеющемся миокардиальном воспалительном процессе кардиосклероз может развиться у любого человека, вне зависимости от возраста.
Существует две формы заболевания:
- крупноочаговый кардиосклероз, при котором поражаются большие участки миокарда;
- мелкоочаговый диффузный кардиосклероз, при котором очаги поражения распределяются равномерно по поверхности сердца, их размер составляет не более 2 мм.
Этиология и группы риска
В большинстве случаев причиной становится атеросклероз коронарных артерий, что может сопровождаться ишемией миокарда на протяжении значительного времени. На фоне этого развивается атрофическое и дистрофическое состояние сердечных волокон, что приводит к росту фиброзных тканей.
В результате формируются очаги поражения. Они могут быть как крупными, так и мелкими. На возникновение их влияют имеющиеся в артериях коллатерали, метаболические реакции и нарушение обменных процессов. Именно от этих факторов зависят регенерирующие и трофические способности сердца.
Среди причин, способных привести к развитию диффузного кардиосклероза, выделяют следующие:
- аритмию сердца;
- миокардит;
- артериальную гипертензию;
- сахарный диабет;
- ревматизм;
- гипертрофию сердечной мышцы.
Не менее важную роль играют факторы, относящиеся к экзогенным. Это могут быть:

- злоупотребление алкогольными напитками;
- стрессовые ситуации;
- перенапряжение на психологическом уровне;
- ожирение;
- курение на протяжении длительного времени;
- некоторые медикаментозные препараты;
- операции на сердце или головном мозге;
- возраст.
Также развитию заболевания способствуют плохая экологическая среда и климатические условия.
Группу риска составляют люди, которые имеют заболевания сердца, ведут малоподвижный образ жизни, нерационально питаются, употребляют спиртные напитки, а также достигли пожилого возраста.
Симптоматика
Кардиосклероз сердца на протяжении длительного времени может протекать без каких-либо указывающих на патологию признаков, а его наличие обнаруживается случайно во время обследования по другому поводу. Часто патология хроническая, обострения сменяются ремиссиями. Течение болезни может иметь разный характер, что зависит от причин нарушений.
Основные симптомы:
- Кашель. Его появлению способствует сердечная астма и отек легкого. Вначале отмечается сухой, с течением времени проявляется в виде пенистой мокроты.
- Одышка. Возникает в результате нарушения сокращений левого желудочка. На 1 стадии отмечается только в результате ходьбы длительное время или после тяжелых физических нагрузок. По мере развития патологии становится сильнее, в процессе 2 стадии появляется в спокойном состоянии.
- Сердечная аритмия. При возникновении кардиосклероза отмечается наличие брадикардии, пароксизмальной или мерцательной аритмии, блокад.
- Боли. Ощущаются в сердце. На фоне этого могут появиться симптомы, характеризующие гемодинамические нарушения: асцит, отечность ног, гидроторакс.
- Цианоз. Сначала происходят изменения цвета кожного покрова. По мере развития болезни цианоз отмечается на лице, губах и носу. Под воздействием нарушенного кровоснабжения возможны и иные трофические поражения кожи. Начинают выпадать волосы, ногти деформируются.
- Слабость мышц и организма в целом, быстрое утомление. Такое состояние может приводить к потере сознания.
- Отечность. Отмечается в области нижних конечностей. Вначале на лодыжках, затем распространяется на бедра и голени. Возникает ближе к вечеру, в утреннее время исчезает.
Диагностические мероприятия
Для постановки правильного диагноза врач-кардиолог в первую очередь изучает жалобы больного при помощи опроса. Прежде всего специалист уточняет наличие одышки, есть ли кашель ночью, отекают ли конечности, бывают ли боли в области грудины. Также ему необходимо выяснить, были ли у пациента раньше какие-либо заболевания, которые могли спровоцировать кардиосклероз.
.jpg)
После этого производится физический осмотр. Стетоскопом прослушивают сердцебиение для выявления ослабленности сердечного ритма. При помощи тонометра измеряют артериальное давление. Делают оценку кожи по параметрам цветового оттенка и влажности, определяют наличие отеков на конечностях.
Чтобы выявить иные патологии, больному делают анализы крови – общий и на биохимию, что позволяет установить уровень холестерина, который отрицательным образом сказывается на сосудистой системе.
Дополнительно проводят и ряд инструментальных диагностических исследований, таких как:
- Эхокардиография, которая помогает определить наличие пораженных участков, не способных к сокращениям. Проводится оценка темпа сокращений, изменения размеров, а также выявляется присутствие других патологий.
- Электрокардиография. При этом выявляются сбои сердечного ритма, участки, подвергшиеся поражению, изменения в тканях миокарда.
- Магниторезонансная томография, которая позволяет обнаружить наличие даже самых мельчайших очагов заболевания.
- Сцинтиграфия. Проводится с целью определения причины, на фоне которой начал развиваться кардиосклероз.
- Мониторинг электрокардиограммы, определяющий ритм сердца и возможные отклонения от нормы.
В некоторых случаях может потребоваться обследование у других специалистов: хирурга, терапевта, гастроэнтеролога и так далее.
Только после получения результатов исследования врачом разрабатывается оптимальный план лечения.
Схема лечебной терапии
Лечебные мероприятия, направленные на устранение диффузного кардиосклероза, должны включать комплекс методов и проводиться как можно раньше. Основные задачи, необходимые для выполнения:
- Устранить ишемию, которая вызвала поражение.
- Сохранить оставшиеся волокна сердечной мышцы и улучшить общее состояние пациента.
- Ликвидировать признаки, указывающие на сердечную недостаточность.
- Устранить аритмию.
Лечение может проводиться амбулаторно или в условиях стационара. Больному запрещены чрезмерная физическая активность, употребление алкоголя и курение.
Консервативное лечение
Чтобы нормализовать коронарное кровообращение, назначают препараты следующих групп:
- Антагонисты кальция. Например, Дилтиазем и Нифедипин. Снижают артериальное давление и нагрузку на миокард. Кроме этого, способствуют устранению спазмов сосудов.
- Нитраты, такие как Нитросорбид и Нитроглицерин. Снижают нагрузку на сердце, направлены на улучшение кровотока. Данные средства можно также использовать для профилактики появления приступов.
- Бета-андреноблокаторы, такие как Индерал, Анаприлин. Курс и дозировка препаратов назначают в каждом случае в индивидуальном порядке. Их действие направлено на снижение потребности в кислороде, а также нормализацию артериального давления.
- Если необходимо понизить уровень холестерина в крови, назначают статины – Аторвастатин, Розувастатин. Подобные средства принимаются строго по схеме, должен быть постоянный контроль показателей крови.
- В случае необходимости прописывают:
- ингибиторы АПФ;
- мочегонные лекарственные средства;
- антиагреганты.
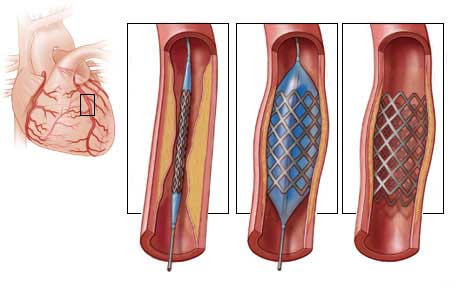
Если медикаментозная терапия не оказывает положительного эффекта, то применяют методы оперативного вмешательства. Это может быть:
- стентирование;
- шунтирование;
- имплантация кардиостимулятора.
Иногда диффузный кардиосклероз способствует развитию аневризмы, что опасно для жизни человека. Чтобы ее устранить, проводят операцию, суть которой заключается в иссечении пораженного участка и замещении его на протез.
Народная медицина
Народные средства могут применяться только в качестве дополнения к основной терапии.
Существует несколько проверенных рецептов, которые эффективно помогают справиться с недугом:
- Взять чайную ложку тмина и столовую – корня боярышника. Все измельчить и хорошо смешать. Заваривать нужно на ночь 300 мл кипяченой воды в термосе. В течение дня полученные настой выпивается в несколько приемов.
- Для улучшения работы сердца хорошо помогает такой способ: необходимо смешать 2 куриных белка с 2 ч. ложками сметаны и одной ложкой меда. Приготовленную смесь принимать на голодный желудок в утреннее время.
- В 300 грамм высушенных корней девясила добавить литр водки. Настаивать 14 дней в холоде. После этого настойку процедить. Употреблять утром, в обед и вечером по 30 г.
Важно помнить, что применение любого средства должно оговариваться с лечащим врачом.
Особенности диеты
Немалую роль в лечении играет и правильное питание. Из употребления на время терапии исключаются:

- чай;
- кофе;
- жареная пища;
- продукты, содержащие высокую дозу холестерина;
- чеснок и лук;
- репа и редис.
Употребление жидкости и соли должно быть сведено к минимуму.
В рационе должны присутствовать только отварные, тушеные, запеченные блюда или приготовленные на пару. Прием пищи осуществляется несколько раз в день маленькими порциями.
Опасность болезни
Диффузный кардиосклероз при обширной форме не поддается полному излечению. Однако существует большой шанс замедлить прогрессирование болезни.
Причиной смерти может стать аритмия совместно с аневризмой. В большинстве случаев этого не случается, поскольку пациенты успевают вовремя обратиться за медицинской помощью, что повышает вероятность успешного лечения.
Профилактика и прогноз
Чтобы предупредить развитие кардиосклероза, необходимо не допускать ишемической болезни, а при ее возникновении своевременно обращаться за помощью к специалистам.
Основные профилактические рекомендации:
- Вести здоровый образ жизни.
- Рационально питаться.
- Исключить курение и употребление алкоголя.
- Регулярно проходить медицинские осмотры.
Долго ли живут при таком заболевании, сказать однозначно сложно, поскольку все будет зависеть от множества факторов: степени патологии, возрастной категории больного, общего его состояния и эффективности лечения.
Мы настоятельно рекомендуем не заниматься самолечением, лучше обратитесь к своему лечащему доктору. Все материалы на сайте носят ознакомительный характер!
Источник
Сердечно-сосудистые заболевания являются ведущей причиной смерти во всём мире. Риск их развития существенно возрастает с возрастом (особенно после 45 лет). Одной из патологий является кардиосклероз, развивающийся на фоне большого спектра заболеваний. В данной статье я, как врач-кардиолог, постарался подробно раскрыть особенности течения, принципы диагностики и лечения с учётом данных национальных клинических рекомендаций в доступном для пациента формате.
Что это
Начнём с определения. Диффузный кардиосклероз – это поражение сердечной мышцы, при котором имеются множественные (практически равномерно распределённые) отделы перерождения миокарда в соединительную ткань. Развитие склероза происходит в местах, где массивно гибнут кардиомиоциты. Сердце начинает напоминать вид сот, где очаги поражения чередуются со здоровыми участками, которые постепенно уменьшаются.
Распространённость патологии составляет 55-90 случаев на 1000 человек в возрасте 50 лет и старше. На практике же таких больных гораздо больше. Кроме данного варианта поражения сердца выделяют очаговый кардиосклероз.
Причины
Существует целый спектр патологий, способных привести к дистрофическим изменениям со стороны сердца. К ним относят:
- Ишемическая болезнь сердца. Атеросклероз, наложение тромботических масс на стенках артерий, питающих миокард, или длительный ангиоспазм (обусловленный патологией центральной нервной системы) приводят к сужению просвета коронарного русла и снижению доставки крови с кислородом к сердцу. Несоответствие поступления питательных веществ к мышечному органу его потребностям провоцирует гипоксию отдельных участков с последующей их гибелью. Так развивается диффузный мелкоочаговый кардиосклероз.
- Инфаркт миокарда. В редких ситуациях острое нарушение кровоснабжения органа по коронарному руслу имеет распространённый характер (вовлечены 2 и более стенок), что проявляется гибелью большого числа клеток.
- Инфекционно-воспалительные заболевания. Самым распространённым представителем данной группы является миокардит, развивающийся на фоне течения ОРВИ или вирусных гепатитов, глистных инвазий, миграции бактериальных агентов (стафилококки, стрептококки, микобактерии туберкулёза).
- Системные нарушения обмена веществ. Систематическое физическое перенапряжение, отравление кардиотоксичными ядами (свинец, кобальт, гликозиды), острая почечная или печёночная недостаточность приводят к патологиям метаболизма в миокарде и появлению очагов скопления соединительной ткани.
Существуют и более редкие причины. Например, кардиосклероз на фоне коллагенозов (синдром Морфана или Элерса-Данлоса, мукополисахаридоз) или фиброэластоза. Их течение всегда непредсказуемо, так как практически не изучено.
Предрасполагающими факторами являются:
- малоактивный образ жизни (офисная работа, отсутствие физических нагрузок);
- погрешности в диете (употребление животных жиров, отсутствие в рационе овощей и фруктов);
- избыточный вес тела (ИМТ выше 25) и ожирение (индекс массы тела более 30);
- наличие вредных привычек (систематическое злоупотребление алкоголем, курение);
- отягощённая наследственность (наличие ассоциированных клинических состояний у ближайших родственников, проявившихся в возрасте до 45 лет);
- возраст (более 50 лет);
- мужской пол.
Чем больше набор факторов риска, тем выше вероятность развития патологии. Многие из них имеются и у Вас. Не так ли? Это значит, что пора задуматься о своём здоровье.
Симптомы
Кардиосклероз сердца имеет полиморфную клиническую картину, которая зависит от отдела мышечного органа, вовлечённого в патологический процесс.
Умеренно выраженный диффузный кардиосклероз, как правило, протекает без симптомов.
Более массивные поражения проявляются следующими признаками:
Со стороны сердца
Патологии ритма и проводимости сердца (мерцательная аритмия, экстрасистолия, АВ-блокады любой степени, нарушения проведения импульса по волокнам Пуркинье и пучку Гиса). Чем больше волокон затронуто дистрофией, тем ярче патология сократимости.
Пациенты ощущают перебои в работе органа или сердцебиения, периоды резкой слабости, головокружения. Иногда развиваются обморочные состояния.
Левожелудочковая сердечная недостаточность
В первую очередь проявляется отёком лёгких. Больных беспокоят одышка (до 40-60 дыхательных движений в минуту), влажный кашель с прожилками крови, общая слабость и недомогание, бледная окраска кожных покровов, акроцианоз (синеватый оттенок дистальных отделов конечностей и носогубного треугольника). Если вы обнаруживаете у себя хотя бы часть этих симптомов, срочно обратитесь к врачу.
Несостоятельность правых отделов сердца
Застой крови по большому кругу кровообращения приводит к множественному скоплению жидкости в тканях нижних конечностей, печени и селезёнки, в полостях организма с формированием гидроторакса, гидроперикарда, асцита. Крайне редко встречается тотальный отёк – анасарка, от которой может наступить быстрая смерть.
Вовлечение клапанного аппарата сердца в патологический процесс приводит к деструкции створок, сухожильных волокон и папиллярных мышц. Особенно распространены митральная дисфункция и аортальный стеноз, наличие которых значительно усугубляет клиническую картину сердечной недостаточности. Подобные заболевания являются показанием к протезированию клапанов, добиться которого крайне сложно в условиях современного здравоохранения.
Так же наблюдаются признаки основной патологии, которая привела к рубцовому перерождению тканей сердца.
Например, для ИБС (стабильная стенокардия напряжения) на фоне атеросклероза характерны:
- боли и одышка за грудиной при незначительной физической и психоэмоциональной нагрузке или в покое;
- общая слабость;
- повышенная усталость.
Помните, что профилактика помогает избежать очень многих из перечисленных выше симптомов. Течение ишемической болезни сердца с выраженной клинической симптоматикой всегда сопровождается кардиосклерозом. Мой личный опыт врача показывает, что у пациентов, ведущих профилактику приступов, реже встречаются поражения проводящей системы сердца и такое грозные осложнение, как инфаркт миокарда.
Осложнения
Следует понимать, что длительное течение кардиосклероза приводит к усугублению проявлений сердечной недостаточности и компенсаторному развитию кардиомиопатий (гипертрофия и дилатация различных отделов сердца).
Совокупность всех заболеваний может осложняться такими состояниями, как:
- Формирование аневризмы. Истончённые стенки под действием внутриполостного давления расширяются, может произойти разрыв с излитием крови в перикард. Тампонада – причина смерти в 99 % случаев.
- Пароксизмальная тахикардия – грозное осложнение такой патологии, как мелкоочаговый диффузный кардиосклероз. Частота сердечных толчков достигает 140 и более в минуту. Состояние больного сильно варьируется: от лёгкого головокружения до кардиогенного шока и гипоксической комы.
- Острая сердечная недостаточность – срыв компенсаторных механизмов миокарда. Все органы испытывают кислородное голодание, формируются очаги дистрофии и некроза. Если быстро не оказать помощь, состояние летально.
- АВ-блокады. Встречаются при поражении атриовентрикулярного узла. Желудочки и предсердия сердца начинают сокращаться нерегулярно, стабильная гемодинамика не обеспечивается.
Диагностика
Неотъемлемой частью моей работы перед постановкой диагноза является тщательное изучение истории болезни пациента (на предмет наличия атеросклероза, ишемической болезни сердца, инфарктов миокарда, перенесённых воспалительных поражений или аритмий). У моих кардиологических больных всегда имеется хотя бы одно из выше перечисленных отклонений.
Затем я провожу физикальный осмотр, включающий в себя:
- перкуссию области сердца с целью выявления смещения границ (свидетельствуют о гипертрофии и дилатации камер);
- аускультацию клапанов сердца (можно обнаружить пороки, гипертензию в малом круге кровообращения);
- пальпацию магистральных артерий (брюшная аорта, брахиоцефальные сосуды, крупные проводники артериальной крови в конечностях);
- оценку внешнего вида больного (например, бледность и цианоз кожных покровов – яркий признак сердечной недостаточности).
Попутно оценивается состояние прочих систем (гепатомегалия, асцит, гидроторакс, гидроперикард и т.п.).
Второй этап диагностики – назначение комплекса лабораторных и инструментальных исследований:
- Эхо-КГ – ультразвуковая визуализация работы сердца. Очаги поражения выглядят как сегменты гипо- и акинезии.
- Рентгенография органов грудной клетки. При гипертрофии и дилатации камер органа границы сердечной тупости расширяются, кардиоторакальный индекс составляет 50-80%.
- Сцинтиграфия или коронография – методы оценки стабильности коронарной гемодинамики.
- Биохимическое исследование крови. Отдельное внимание обращается на липидный профиль, отклонения которого являются факторами риска атеросклероза (снижение ЛПВП, повышение общего холестерина, ЛПНП, ТАГ). Так же оценивается состояние печени (АЛТ, АСТ, билирубин) и почек (мочевина, креатинин).
- Общий анализ крови. Исследование регистрирует воспалительные процессы бактериальной (повышение СОЭ, нейтрофильный лейкоцитоз) или вирусной (лимфоцитоз, лейкопения, ускорение скорости оседания эритроцитов) природы.
Отдельное внимание хочу обратить на электрокардиографию. Опыт показывает, что даже функциональные диагносты не всегда в состоянии распознать специфический кардиосклероз.
При наличии рубцовых изменений в сердечной стенке имеются следующие отклонения:
- сглаженный или отрицательный зубец Т;
- снижение амплитуды комплекса QRS;
- депрессия или элевация сегмента ST.

Теперь я хочу представить классические картины ЭКГ при кардиомиопатиях и блокадах (часто сопутствующих кардиосклерозу), которые вполне возможно проверить самостоятельно с помощью обычной линейки:
Гипертрофия левого желудочка | Зубец Rв 5 и 6 грудном отведении не менее 25 мм. Сумма Rв V5 или V6 и Sв V1 или V2 более 35 мм. Электрическая ось сердца отклонена влево. |
Гипертрофия правого желудочка | Сумма Rв V1 или V2 и Sв V5 или V6 свыше 11 мм. ЭОС смещена вправо. |
Гипертрофия левого предсердия | Двугорбый зубец Р. |
Гипертрофия правого предсердия | Высота P более 2.5 мм. |
АВ блокада I степени | Интервал PQ более 0.2 с. |
АВ блокада II степени | При первом типе постепенное удлинение желудочкового комплекса с последующим выпадение через 3-7 циклов. При втором – отсутствие QRS на каждом 2,3,4 и т.п. сокращении сердца. |
АВ блокада IIIстепени | Несинхронная работа предсердий и желудочков (QRSи P не связаны). |
Хорошо себя зарекомендовало холтеровское мониторирование. Специальный аппарат устанавливается на сутки или более и ведёт непрерывную регистрацию ЭКГ и уровня артериального давления. На моей памяти у каждого испытуемого есть нарушения ритма (например, 3-4 экстрасистолы в сутки), но только частые эпизоды неадекватных сокращений – признак болезни.
Лечение
Кардиосклероз – необратимая патология, исцелить которую современная медицина не может. Терапия направлена исключительно на снижение активности заболевания, устранение этиологических факторов и максимальную компенсацию нарушенной жизнедеятельности.
Немедикаментозное
Необходимо тщательное соблюдение диеты, которая предполагает:
- снижение в рационе поваренной соли (до 2 г/сутки) и жидкости (до 1 500 мл/день);
- отказ от жареных, острых блюд, животных жиров;
- употребление большого количества свежих фруктов и овощей (не менее 400 гежедневно).
Регулярные посильные физические нагрузки после консультации врача – естественный способ поддержания мускулатуры организма в тонусе и профилактики сосудистых осложнений. Рекомендуются лечебная физкультура, аэробные тренировки, частые прогулки в парках или хвойных лесах.
Совет специалиста
Изменение образа жизни – тяжёлая проблема, особенно в психологическом плане. Не каждый человек способен выйти из зоны комфорта. Поэтому я провожу беседы или направляю больных в школы здоровья. В ходе общения пациенты знакомятся с грозными осложнениями и сами делают для себя выбор: прожить долгую и счастливую жизнь, либо умереть от сосудистых катастроф в течение нескольких ближайших лет.
Медикаментозная терапия
Приём лекарственных препаратов направлен на устранение и профилактику различных патологий со стороны сердца и сосудов (гипертоническая болезнь, нарушения ритма, отёки и т.п.).
При артериальной гипертензии показаны:
- Бета-блокаторы («Метопролол», «Беталок ЗОК», «Небилонг»). Они эффективно снижают давление и являются мерой профилактики аритмий с высоким ЧСС.
- Диуретики («Фуросемид», «Гидрохлортиазид», «Вероширон», «Лазикс»). Снижают АД за счёт выведения лишней жидкости из организма, способствуют устранению отёков.
- Блокаторы кальциевых каналов («Амлодипин», «Нифедепин», «Дилтиазем») – предотвращают появление нарушений ритма сердца, значительно понижают общее периферическое сопротивление сосудистых стенок.
- Антагонисты рецепторов ангиотензина 2 и ингибиторы ангиотензинпревращающего фермента («Валсартан», «Каптоприл», «Эналаприл»). Снижают постнагрузку на сердце посредством уменьшения тонуса сосудов.
Подбор антигипертензивных препаратов с учётом спектра сосудистых патологий – крайне сложная задача для любого клинициста. Зачастую, давление стабилизируется лишь после нескольких коррекций лечения. На личном примере проверены такие комбинации, как «Беталок» (b-блокатор) и «Диротон» (ингибитор АПФ) у пациентов с АГ 2-3 степени и фибриляцией предсердий или «Гидрохлортиазид» с «Эналаприлом» у больных, чьё состояния сопровождается отёчным синдромом.
Пациентам часто назначаются антигипоксанты («Предуктал»), антикоагулянты («Ксарелто») для улучшения мозговых функций и предотвращения сосудистых катастроф.
При системных патологиях соединительной ткани лечить кардиосклероз следует у иммунолога, профпатолога и прочих узких специалистов. Наличие миокардита – повод к назначению рациональной антибиотикотерапии и временного приёма сердечных гликозидов. Частые приступы стенокардии обуславливают использование нитратов («Нитроглицерин», «Нитроспрей»).
Хирургическое лечение
При обтурации коронарного русла, которая не может быть компенсирована медикаментозно, проводится баллонная дилатация сосудов, аорто-коронарное шунтирование. Наличие аневризм – повод к их хирургическому иссечению. При аритмиях и блокадах со стороны проводящей системы устанавливаются кардиостимуляторы и кардиовертеры, которые в случае критического нарушения спасут жизнь.

Профилактика
Кардиосклероз и все его виды не предполагают наличия первичной профилактики.
К вторичным мерам относят:
- соблюдение всех рекомендаций врача и пожизненный приём медикаментозных средств;
- организация режима труда и отдыха (отсутствие перегрузок);
- регулярные слабоинтенсивные физические нагрузки;
- соблюдение диеты;
- отказ от вредных привычек;
- оперативное обращение к специалистам при прогрессировании клинической симптоматики.
Как бы это прискорбно не звучало, но в реальности лишь 20-30% больных кардиологического профиля соблюдают все рекомендации. Почему так? Опыт работы врачом показал, что их продолжительность жизни заметно снижается по сравнению с пациентами, считающими соблюдение предписаний терапевта пустой тратой времени.
Клинический пример
В заключении хочу привести пример успешного устранения ИБС и сердечной недостаточности хирургическим путём. Не стоит бояться операций, риск осложнений в ходе их проведения значительно ниже, чем вероятность гибели от сердечно-сосудистых заболеваний.
Пациент Г. 57 лет. Планово госпитализирован с диагнозом «ИБС. Нестабильная стенокардия напряжения. IV ФК. Постинфарктный кардиосклероз». Сопутствующая патология: «ГБ 3. АГ 3ст. Риск 4. Кризовое течение. ХСН 2б». Больного беспокоят отёки на ногах, одышка, боли за грудиной при любой физической нагрузке, а так же общая слабость, головокружение. При осмотре пациент в вынужденном положении (ортопноэ), бледен, наблюдается акроцианоз. ЧСС 90/мин, АД – 150/80 мм.рт.ст. ЧДД 30/мин.
В ходе коронографии выявлен мультифокальный атеросклероз аорты и коронарных сосудов. Выполнена операция: «Аортокоронарное шунтирование». Вмешательство прошло без особенностей. Через 1,5 суток больной вышел из отделения реанимации самостоятельно. Спустя 50 часов отметил улучшение общего состояния. Выписан на 9 день, вернулся на работу (водитель).
Таким образом, диффузный кардиосклероз – опасная проблема, которая при отсутствии своевременной и должной терапии быстро приводит к расстройствам гемодинамики. Несоблюдение назначений врача (даже в благополучном периоде) – это высокий риск сократить продолжительность жизни или снизить её качество.
Источник
