Остеохондропатия головки бедренной кости болезнь легг кальве пертеса

Остеохондропатия головки бедренной кости была описана независимо друг от друга A. Legg (США), J. Calve (Франция) и G. Perthes (Германия), в связи с чем заболевание получило еще одно распространенное название — болезнь Легга — Кальве — Пертеса.
Остеохондропатия головки бедренной кости обычно встречается у детей в возрасте 5-10 лет, причем мальчики болеют в 5 раз чаще, чем девочки. Чаще поражается правый тазобедренный сустав, возможен и двухсторонний процесс. Провоцирующими факторами являются функциональная перегрузка нижних конечностей у детей на фоне быстрого роста, микротравм, нарушений микроциркуляции, а также переохлаждений и частых очаговых инфекций. В развитии заболевания выделяют пять стадий:
- I — начальная, характеризующаяся асептическим некрозом губчатого вещества эпифиза бедренной кости;
- II — стадия уплотнения и деформации эпифиза;
- III — стадия фрагментации;
- IV — стадия репарации;
- V — стадия восстановления.
Клиническая картина остеохондропатии головки бедренной кости.
Клинически заболевание в начальном периоде проявляется болевым синдромом в нижней конечности без определенной локализации, затем появляются боли в тазобедренном суставе, иррадиирующие в область коленного сустава, непостоянная хромота, усиливающаяся при физических нагрузках. Хромота в начальной стадии заболевания является результатом боли и развивающейся контрактуры сустава, в последующем — подвывиха бедра и слабости ягодичных мышц.
Объективно определяется боль при пальпации в области шейки бедра, ограничение движений в тазобедренном суставе, особенно отведения и ротации, в последующем развивается наружно-ротационная и сгибательно-приводящая контрактура бедра, сопровождающаяся укорочением конечности и атрофией мышц бедра и ягодичной области. При прогрессировании заболевания возможна деформация головки бедренной кости и развитие картины коксартроза с выраженным болевым синдромом и нарушением функции тазобедренного сустава.
Диагностика остеохондропатии головки бедренной кости.
В диагностике болезни Легга — Кальве — Пертеса важное место занимают рентгенологические методы исследования. На рентгенограммах тазобедренных суставов в I стадии заболевания изменения отсутствуют или могут выявляться умеренное расширение суставной щели, оСгеопороз костей тазобедренного сустава, шейки бедра, уплощение сферического контура эпифиза, возможно появление очагов деструкции в параэпифизарной зоне шейки бедренной кости. Во II стадии заболевания головка бедренной кости утрачивает характерную трабекулярную структуру, становится остеопоротичной, костные балки импрессируются. Отмечается расширение суставной щели тазобедренного сустава, эпифиз головки бедренной кости уплотняется, склерозируется и деформируется. В III стадии определяется фрагментация эпифиза и образование кист в шейке бедренной кости, расширение суставной щели с одновременным уплощением вертлужной впадины. IV стадия (репаративная) характеризуется исчезновением секвестров и постепенным сужением суставной щели. В V стадии наблюдается восстановление структуры и формы головки бедренной кости, однако при выраженном укорочении и расширении шейки бедренной кости нередко формируется подвывих бедра, который может привести к развитию раннего вторичного коксартроза.
Из дополнительных инструментальных методов обследования рекомендуется выполнение магнитно-резонансной томографии тазобедренного сустава, что во многих случаях дает возможность выявить начальные проявления остеохондропатии головки бедренной кости, еще не визуализируемые рентгенологически; денситометрии (определяется уменьшение скорости прохождения ультразвуковой волны по пораженной кости), а также флебографии (данный метод дает возможность диагностировать нарушение венозного оттока в области тазобедренного сустава).
Дифференциальный диагноз остеохондропатии головки бедренной кости проводят с туберкулезным кокситом, эпифизарным остеомиелитом, асептическим некрозом головки бедренной кости, а также синовитом тазобедренного сустава, который может развиться у детей после перенесенной респираторной инфекции.
Туберкулезный коксит протекает с явлениями интоксикации, проявляющейся немотивированной общей слабостью, недомоганием, снижением аппетита, развитием анемии, повышением общей и местной температуры, выраженной потливостью, увеличением паховых лимфатических узлов и др. Боли в тазобедренном суставе обычно постоянные и иррадиируют в коленный сустав. Больной хромает, не может наступать на кончики пальцев; боли усиливаются при надавливании на головку и шейку бедра при осевой нагрузке на тазобедренный сустав. Развивающиеся мышечные контрактуры приводят к вынужденному положению бедра в положении сгибания, приведения и внутренней ротации.
При объективном исследовании определяется воспалительный инфильтрат мягких тканей в области пораженного сустава (абсцесс, флегмона), иногда с образованием свищей. Развиваются трофические изменения кожи, гипотония и атрофия мышц бедра, ягодиц и голени. Анализы крови выявляют лейкоцитоз, лимфоцитоз, ускорение СОЭ, положительные специфические пробы на туберкулез.
При туберкулезном поражении очаги деструкции располагаются преимущественно в стенке вертлужной впадины или шейке бедренной кости с тенденцией к распространению на эпифиз и суставной хрящ. Уже в начальном периоде заболевания выявляется остеопороз костей, образующих тазобедренный сустав, отмечается сужение суставной щели, при этом она становится неровной. Исключение составляют синовиальные формы туберкулезного коксита, когда суставная щель расширяется из-за отека суставного хряща и синовиального выпота. Деструкция костной ткани шейки и головки бедренной кости, а также стенки вертлужной впадины при неадекватной терапии может привести к их полному разрушению. Остеопороз и атрофия костей выявляются не только в активной стадии заболевания, но и на протяжении длительного времени после полной ликвидации местного туберкулезного очага.
Эпифизарная форма остеомиелита наиболее часто развивается в детском возрасте, нередко связана с применением антибиотиков и характеризуется торпидным течением. Патологический процесс в эпифизе в некоторых случаях может осложняться обширным некрозом спонгиозного слоя головки бедренной кости.
Начало заболевания, как правило, острое, с повышением температуры тела и появлением болей в пораженном участке кости. По мере прогрессирования патологического процесса развиваются мышечные контрактуры, которые носят рефлекторный характер и протекают с реактивным отеком окружающих тканей и увеличением паховых лимфатических узлов. Нагрузка на конечность вызывает усиление болей в тазобедренном суставе. Дренаж воспалительного очага с исследованием костной ткани, секвестров и гнойного отделяемого дает возможность подтвердить диагноз остеомиелита.
При асептическом некрозе головки бедренной кости очаги деструкции, определяемые рентгенологически, локализуются, как правило, в верхненаружных ее отделах, испытывающих максимальную нагрузку. Относительно редко очаги поражения распространяются на всю головку и шейку бедра. Изменения костной структуры в прилежащих к очагам деструкции участках бедренной кости и вертлужной впадины происходят достаточно медленно (в течение 1,5-2 лет). Заболевание, как правило, носит идиопатический характер или возникает вторично на фоне текущего васкулита.
Лечение остеохондропатии головки бедренной кости.
В целях повышения эффективности терапии и проведения медико-социальной реабилитации целесообразно больных детей направлять в специализированные санатории, где им обеспечивается наиболее благоприятный режим, адекватная терапия, рациональное питание и возможность продолжения учебы.
Основными методами лечения данной формы патологии являются ограничение физических нагрузок на пораженную конечность, улучшение и восстановление кровообращения в области тазобедренного сустава и в пораженной конечности, стимулирование процессов рассасывания очагов некроза и процессов костеобразования, сохранение функции сустава, поддержание физиологического тонуса мышц конечности. Полную разгрузку конечности следует назначать немедленно после установления диагноза, что позволяет сохранить форму головки бедренной кости. Вместе с тем разгрузка не должна полностью исключать движения в суставе, в связи с чем для укрепления мышц тазобедренного сустава и всей нижней конечности больным назначают лечебную физкультуру, плавание в бассейне, массаж. Кроме того, пациентам рекомендуют ходьбу на костылях с минимальной нагрузкой на пораженную ногу.
Фармакотерапия в комплексном лечении болезни Легга — Кальве — Пертеса занимает важное место, обеспечивая прежде всего нормализацию процессов микроциркуляции в пораженной конечности, а также стимулирование регенеративных процессов, в том числе и остеогенеза. Используют сосудорасширяющие средства (никотиновая кислота, но-шпа, никошпан, аскорбиновая кислота и др.), комплексы витаминов группы В, С, D, антиагреганты (трентал, курантил), системную энзимотерапию (вобэнзим, флогэнзим).
Из физиотерапевтических методов наиболее широко применяется УВЧ (12-15 сеансов на курс); ультрафиолетовое облучение конечности в эритемных дозах; электрофорез и фонофорез с йодсодержащими препаратами, ускоряющими рассасывание некротических тканей; диатермию. В стадиях восстановления применяют электрофорез с хлоридом кальция и препаратами, содержащими фосфор; парафиновые и озокеритовые аппликации с температурой 35-38°С; лечебные грязи; горячие ванны и укутывания.
Лечебную физкультуру назначают сразу после установления диагноза, используя поэтапно различные комплексы упражнений, исключая при этом нагрузку на пораженную конечность. Массаж пораженной конечности, направленный на улучшение микроциркуляции, проводят во всех стадиях заболевания, при этом при повышенном тонусе мышц назначают расслабляющий массаж, при гипотонусе — тонизирующий. Больным показано также бальнео- и грязелечение в специализированных санаториях.
Общая продолжительность консервативного лечения больных с остеохондропатией головки бедренной кости составляет от 2 до 6 лет, при этом длительность и результаты терапии находятся в прямой зависимости от возраста пациента и стадии заболевания: чем меньше возраст и чем раньше начато лечение, тем лучше результат.
В настоящее время при необходимости используются и оперативные методы лечения с целью улучшения васкуляризации пораженного участка кости, устранения мышечных контрактур и уменьшения нагрузки на суставные поверхности, а также корригирующие и восстановительные операции, в том числе и артродез тазобедренного сустава. Показанием к хирургическому лечению является отсутствие эффекта от проводимой консервативной терапии, а также значительная деформация шейки бедра. Оперативные методы лечения проводятся примерно у 5-15 % больных.
При своевременном и систематическом лечении может наблюдаться полное выздоровление, головка бедра вновь приобретает нормальную форму, подвижность сустава восстанавливается. Однако во многих случаях сохраняются ограничения движений в суставе различной степени выраженности, главным образом отведения бедра. Однако такие ограничения, как правило, функционально малозначимы, и больные полностью сохраняют работоспособность.
Болезни суставов
В.И. Мазуров
Источник
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РЕСПУБЛИКИ БЕЛАРУСЬ
БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
КАФЕДРА ТРАВМАТОЛОГИИ И ОРТОПЕДИИ
Е.Р. Михнович
ОСТЕОХОНДРОПАТИИ
Методические рекомендации
ОБЩАЯ ХАРАКТЕРИСТИКА ОСТЕОХОНДРОПАТИЙ
Остеохондропатии (osteochondropathii; от греч. osteon — кость, chondros — хрящ, pathos — страдание; синонимы: остеохондрит, эпифизионекроз, остходролиз, асептический некроз костей) — это особая группа заболеваний костно-суставного аппарата с характерными клинико-рентгенологическими симптомами, в основе которых лежит асептический некроз губчатой костной ткани в местах повышенной механической нагрузки.
Как самостоятельное заболевание остеохондропатия впервые выделена в 1923 г. Аксхаузеном, затем эту патологию описал в 1927 г. Бергман. Однако еще раньше, в 1909 г., асептический некроз головки бедренной кости был описан Леггом, а в 1910 г. — Пертесом.
Классификация остеохондропатий
В зависимости от локализации патологического процесса выделяют 4 группы остеохондропатий:
I. Остеохондропатии эпифизарных концов трубчатых костей: 1) головки бедренной кости (болезнь Легга-Кальве-Пертеса); 2) головки II, реже III, плюсневой кости (болезнь Фрейберга-Келера II); 3) грудинного конца ключицы (болезнь Фридриха); 4) акромиального конца ключицы (болезнь Кливза); 5) головки плечевой кости (болезнь Хасса); 6) головки лучевой кости (болезнь Нильсона); 7) локтевого отростка (болезнь О’Коннора); 8) дистального эпифиза локтевой кости (болезнь Бернса); 9) шиловидного отростка локтевой кости (болезнь Мюллера); 10) головок пястных костей (болезнь Дитерикса); 11) проксимальных эпифизов фаланг пальцев кисти (болезнь Тиманна).
II. Остеохондропатии коротких губчатых и сесамовидных костей: 1) тела позвонка (болезнь Кальве, или плоский позвонок); 2) надколенника (болезнь Синдинга-Ларсена); 3) ладьевидной кости стопы (болезнь Келера I); 4) сесамовидной кости I плюснефалангового сустава (болезнь Ренандера-Мюллера); 5) полулунной кости (болезнь Кинбека); 6) ладьевидной кости кисти (болезнь Прайзера); 7) большой многоугольной кости (болезнь Хармса); 8) крючковидной кости (болезнь Фогеля); 9) гороховидной кости (болезнь Шмира).
III. Остеохондропатии апофизов (апофизиты): 1) апофизов тел позвонков (болезнь Шойерманна-Мау, или юношеский кифоз); 2) гребней подвздошных костей (болезнь Муше-Сорреля-Стефани); 3) лонно-седалищного сочленения (болезнь Ван Нека); 4) бугристости большеберцовой кости (болезнь Осгуда-Шлаттера); 5) бугра пяточной кости (болезнь Хаглунда-Шинца); 6) бугристости V плюсневой кости (болезнь Изелина).
- Частичные клиновидные остеохондропатии суставных поверхностей (osteochondritis dissecans, рассекающий остеохондроз): 1) головки и дистального эпифиза бедренной кости (болезнь Кенига); 2) головки плеча; 3) дистального эпифиза плечевой кости (болезнь Паннера); 4) тела таранной кости (болезнь Диаза).







2.

















Классификация
Поскольку в литературе часто встречается использование дублирующих терминов, неточности или разночтения при переводе фамилий авторов, а также отнесение к ОХП заболеваний, близких к ним по клинической картине, но имеющих иной генез, классификации следует уделить особое внимание.
По анатомической локализации, течению и прогнозу ОХП подразделяются на четыре группы.
1. Остеохондропатии эпифизарных отделов трубчатых костей (спонтанный, или идиопатический, асептический некроз):
- проксимального эпифиза (головки) плечевой кости – болезнь Хасса (Гасса);
- дистального эпифиза локтевой кости – синдром Бернса;
- шиловидного отростка локтевой кости – болезнь Мюллера;
- головки лучевой кости – болезнь Нильсона;
- гороховидной кости – болезнь Шнира;
- пястных костей и оснований фаланг пальцев рук и ног – синдром Тиманна (Тимана), или болезнь Тиманна-Флейшнера;
- головок пястных костей – болезнь Дитриха;
- головки бедренной кости, или остеохондрит головки бедра, или псевдококсалгия – болезнь Пертеса (Легга-Кальве-Пертеса);
- медиального мыщелка большеберцовой кости, или tibia vara, или нерахитическая саблевидная голень у детей – синдром Блаунта-Барбера (болезнь Блаунта, синдром Блаунта-Эрлахера-Биезиня-Барбера);
- головки II, реже III, IV плюсневой кости – болезнь Келера II, болезнь Келера-Фрейберга (Фрайберга);
- V плюсневой кости – болезнь Излена;
- головки II плюсневой кости – болезнь Фрейберга;
- внутреннего или грудинного конца ключицы – болезнь Фридриха;
- наружного конца ключицы, соединяющегося с лопаткой, – болезнь Кливза;
- крючковидного отростка или кости – болезнь Фогеля.
2. Остеохондропатии губчатых костей:
- тела одного позвонка в нижнегрудном или верхнепоясничном отделе – болезнь Кальве;
- полулунной кости запястья – болезнь Кинбека;
- ладьевидной кости запястья – болезнь Прайзера;
- метакарпальных костей – синдром Дитриха;
- многогранной кости – болезнь Хармса;
- ладьевидной кости стопы – болезнь Келера I;
- эпифиза медиальной клиновидной кости стопы – синдром Бринсона;
- эпифиза промежуточной клиновидной кости стопы – синдром Кюнчера;
- остеохондропатия коленной чашечки – болезнь Ларсена;
- хондропатия, или хондромаляция коленной чашечки – болезнь Левена (синдром Бюдингера-Лудлоффа-Левена, болезнь Хаглунда-Левена-Фрюнда);
- коленной чашечки в сочетании с гидроартрозом – болезнь (синдром) Синдинга-Ларсена-Иогансона;
- верхнего полюса коленной чашечки – болезнь Земмельрока;
- сесамовидной кости I плюснефалангового сустава стопы – болезнь (синдром) Ренандера-Мюллера.
3. Остеохондропатии апофизов:
- юношеский апофизит грудных позвонков, преимущественно VII–X, как хондроили спондилодисплазия, или круглая спина – болезнь Шейерманна (Шойермана) – Мау (юношеский остеохондропатический кифоз, болезнь Шморля);
- спонтанный асептический некроз вертлужной впадины тазовой кости – синдром Хесслера;
- подхрящевой асептический некроз лобковой кости – болезнь Пирсона;
- остеохондропатия седалищно-лобкового сочленения – болезнь Ван-Некка, или синдром Одельберга;
- бугристости большеберцовой кости – болезнь Осгуда-Шлаттера;
- эпифиза пяточной кости – болезнь Севера;
- бугра (апофиза) пяточной кости – болезнь Хаглунда (Гаглунда-Шинца).
4. Частичные клиновидные некрозы суставных участков костей (так называемый рассекающий, отсекающий суставной край, или расслаивающий остеохондроз):
- дистального эпифиза плечевой кости – болезнь (синдром) Паннера;
- медиального мыщелка бедренной кости – болезнь Кенига;
- частичный асептический некроз, или травматический спондилит одного грудного позвонка – болезнь (синдром) Кюммеля (Кюммеля-Вернея);
- тела таранной кости – болезнь Хаглунда-Севера, болезнь Диаза-Вейса-Мюллера.
Источник
Причины заболевания
Болезнь Пертеса возникает вследствие различных причин, и потому врачи утверждают, что невозможно выделить какие-то конкретные факторы предрасположенности к развитию недуга.
Среди предполагаемых причин обычно выделяют следующие:
- осложнения инфекционных заболеваний;
- чрезмерная нагрузка на суставы, особенно в случае с ослабленным организмом;
- врожденные нарушения развития суставов;
- болезни обмена веществ, нарушения обмена кальция, фосфора и других минералов, которые участвуют в образовании костей;
- травмы тазобедренных суставов;
- изменение гормонального фона в переходном возрасте.
Болезнь Пертеса чаще всего встречается у мальчиков 3 — 14 лет. Дети мужского пола страдают данным заболеванием в 3-5 раз чаще девочек. Статистика также утверждает, что мальчики с весом при рождении менее 2,1 кг в 5 раз чаще предрасположены к данному заболеванию, чем те, которые весили больше 3,5 кг.
Согласно наиболее распространенной теории, болезнь Пертеса наблюдается в детей с миелодисплазией — врожденным недоразвитием поясничного отдела спинного мозга, распространенной патологией, которая может никак не проявляться или становиться причиной возникновения различных ортопедических нарушений.
При миелодисплазии нарушается иннервация тазобедренных суставов, а также уменьшается количество сосудов, доставляющих кровь к тканям сустава. Упрощенно это выглядит следующим образом: вместо 10-12 крупных артерий и вен в области головки бедра у пациента имеется всего 2-4 недоразвитых сосуда более мелкого диаметра. Из-за этого ткани постоянно страдают от недостаточного кровоснабжения. Свое негативное влияние оказывает и изменение тонуса сосудов вследствие нарушения иннервации.
В относительно неблагоприятных условиях (при частичном пережатии артерий и вен из-за воспаления, травмы и т. д.) у ребенка с нормальным количеством сосудов кровоснабжение кости ухудшается, но остается достаточным. У ребенка с миелодисплазией в аналогичных обстоятельствах кровь полностью перестает поступать к головке бедра. Из-за отсутствия кислорода и питательных веществ часть тканей отмирает — формируется участок асептического некроза, то есть некроза, который развивается без микробов и признаков воспаления.
Болезнь Пертеса чаще всего возникает:
- у часто или длительно болеющих, ослабленных детей;
- у детей, перенесших рахит;
- у детей с недостаточным питанием (гипотрофия);
- у детей с инфекционно-аллергическими болезнями.
Основа болезни Пертеса — это развитие асептического некроза. В данном случае это понятие подразумевает отмирание костной ткани в области головки кости, на ее верхней полусфере. При этом некроз имеет неинфекционное происхождение — то есть, в суставе нет микробов и гноя.
Сначала формируется синовит — воспаление капсулы сустава и изменение свойств суставной жидкости, затем присоединяется некроз головки кости. В зависимости от длительности процесса и нарушений кровообращения в нем, развиваются поражения в самом тазобедренном суставе, затрагивается частично косный мозг и хрящи, а также шейка бедра.
Процесс поражения при болезни Пертеса имеет пять стадий:
- первая стадия сопровождается некрозом в области головки бедренной кости;
- вторая стадия дает вторичный импрессионный (вдавленный) перелом головки кости;
- третья стадия — это процесс рассасывания отмерших тканей с укорочением шейки бедра;
- четвертая стадия — это восстановление тканей за счет разрастания соединительной ткани;
- пятая стадия, срастание кости за счет солей кальция и образования новой костной ткни.
Такие изменения приводят к деформации формы головки бедренной кости и укорочению ее шейки, нарушению нормального строения сустава.
Симптомы и протекание заболевания
Болезнь Пертеса у детей развивается постепенно. Заболевание возникает преимущественно в возрасте 5-12 лет, но возможны случаи заболевания и в более раннем и более позднем возрасте. Как правило, поражается один, чаще правый, сустав, но при этом незначительные изменения могут быть и в другом суставе. Двусторонний процесс встречается в 7-10% случаев.
Самыми ранними симптомами болезни Пертеса являются боль и хромота. Однако следует иметь в виду, что у определенной группы больных боль может отсутствовать. На ранних статиях ребенок начинает чуть заметно прихрамывать, припадает на больную ногу или подволакивает ее. Как правило, в этот период клинические проявления настолько слабо выражены, что родители даже не догадываются обратиться к ортопеду, и объясняют симптомы болезни ушибом, повышенной нагрузкой, последствием инфекционного заболевания и т. д.
Хромота в начале заболевания может быть результатом болей и контрактуры сустава, а позже — следствием слабости ягодичных мышц, подвывиха бедра.
Атрофия мышц относится также к ранним и постоянным симптомам болезни.
Основные клинические симптомы болезни Пертеса выражены тем заметнее, чем в более позднем возрасте она возникает.
При дальнейшем разрушении головки и возникновении импрессионного перелома боль резко усиливается, хромота становится выраженной. Мягкие ткани в области сустава припухают. Выявляется ограничение движений: больной не может вывернуть ногу кнаружи, вращение, сгибание и разгибание в тазобедренном суставе ограничены. Ходьба затруднена.
Особое место в проявлении болезни Пертеса принадлежит вегетативно-сосудистым расстройствам, которые более выражены при одностороннем поражении. Клинически они проявляются бледностью стопы, её похолоданием и повышенной потливостью, снижением пульса в области пальцев, морщинистой кожей подошвенной поверхности стопы («кожа прачки»).
Очень редко болезнь Пертеса начинается остро, появляются выраженные боли в тазобедренном суставе, подъем температуры, «воспалительные» сдвиги крови. У больных с менее острым началом заболевания могут быть субфебрильная температура, повышение СОЭ до 23-34 мм/ч, лейкоцитоз, лимфоцитоз.
Со временем возникает клиника прогрессирующего артроза.
Огромное значение в правильности постановки диагноза играет рентгенография суставов.
Лучшие государственные клиники Израиля
Лучшие частные клиники Израиля
Диагностика заболевания
Дети в возрасте 2-6 лет со слабо выраженной симптоматикой и наличием минимальных изменений на рентгенограммах должны наблюдаться у детского ортопеда; специальная терапия не требуется. В остальных случаях пациентов направляют на лечение в ортопедическое отделение с последующим амбулаторным долечиванием. Девочкам обычно проводится более интенсивное лечение. Но прогнозы, как правило, хуже, чем у мальчиков.
Консервативная терапия длительная, продолжительностью не менее года (в среднем 2,5 года, в тяжелых случаях до 4 лет).
Лечение включает в себя: Полную разгрузку конечности. Наложение скелетного вытяжения, использование гипсовых повязок, ортопедических конструкций и функциональных кроватей для предотвращения деформации головки бедра. Улучшение кровоснабжения сустава с использованием медикаментозных и немедикаментозных методов. Стимуляция процессов рассасывания разрушенных тканей и восстановления кости. Поддержание мышечного тонуса.
Дети с болезнью Пертеса в течение длительного времени остаются малоподвижными, что часто провоцирует возникновение излишнего веса и последующее увеличение нагрузки на сустав. Поэтому всем пациентам назначают специальную диету для предотвращения ожирения. При этом питание должно быть полноценным, богатым белками, жирорастворимыми витаминами и кальцием. В течение всего периода лечения применяют массаж и специальные комплексы ЛФК. При использовании скелетного вытяжения и гипсовых повязок, исключающих возможность активных движений, проводят электростимуляцию мышц.
Детям назначают ангиопротекторы и хондропротекторы в виде средства для приема внутрь и внутримышечных инъекций. Начиная со второй стадии, больных направляют на УВЧ, диатермию, электрофорез с фосфором и кальцием, грязелечение и озокерит. Нагрузка на ногу допустима только после рентгенологически подтвержденного сращения перелома. На четвертой стадии пациентам разрешают выполнять активные упражнения, на пятой используют комплекс ЛФК для восстановления мышц и объема движений в суставе.
Хирургические вмешательства при болезни Пертеса показаны в тяжелых случаях (возникновение выраженной деформации, подвывих бедра) и только у детей старше 6 лет. Хирургическое лечение восстанавливает правильное расположение костей в тазобедренном суставе. В запущенных случаях могут производиться операции по восстановлению целостности сустава, введение спиц и наложение специальных конструкций. Обычно выполняют ротационную транспозицию вертлужной впадины по Солтеру или корригирующую медиализирующую остеотомию бедра. В послеоперационном периоде назначают физиолечение, ЛФК, массаж, хондропротекторы и ангиопротекторы. Преимуществом операционного лечения при больших некрозах является отсутствие необходимости в длительном ношение ортопедических изделий и сокращение сроков реабилитации.
Людям, перенесшим болезнь Пертеса, вне зависимости от тяжести заболевания, рекомендуется в течение всей жизни исключить избыточные нагрузки на тазобедренный сустав. Противопоказаны прыжки, бег и поднятие тяжестей. Разрешается плавание и езда на велосипеде. Нужно регулярно заниматься лечебной гимнастикой. Не следует выбирать работу, связанную с тяжелыми физическими нагрузками или продолжительным пребыванием на ногах. Необходимо периодически проходить восстановительное лечение в поликлинических условиях и условиях санаториев.
Цены
| Заболевание | Ориентировочная цена, $ |
|---|---|
| Цены на диагностику детского артрита | 2 000 — 3 000 |
| Цены на диагностику детской эпилепсии | 3 100 — 4 900 |
| Цены на детскую нейрохирургию | 30 000 |
| Цены на лечение детской эпилепсии | 3 750 — 5 450 |
| Цены на лечение пупочной грыжи у детей | 9 710 |
| Заболевание | Ориентировочная цена, $ |
|---|---|
| Цены на протезирование тазобедренного сустава | 23 100 |
| Цены на лечение косолапости | 25 300 |
| Цены на лечение Халлюкс Вальгуса | 7 980 |
| Цены на реставрацию коленного сустава | 13 580 — 27 710 |
| Цены на лечение сколиоза | 9 190 — 66 910 |
| Цены на эндопротезирование коленного сустава | 28 200 |
| Цены на лечение межпозвоночной грыжи | 35 320 — 47 370 |
Материалы по теме
05 Сен 2018

В Израиле спасли двухлетнюю девочку, серьезно пострадавшую в ДТП. Малышка с тяжелыми повреждениями легких неделю была подключена к аппарату искусственно…
07 мая 2018

Проведена уникальная операция по пересадке, выращенной в лаборатории кости. Врачи получили возможность проводить трансплантации без рисков отторжения, с…
13 Июл 2017
Команда ученых — медиков из Иерусалимского университета в Израиле сделала очередное открытие. В следствие тщательных исследований остеопороза, ими было …
13 Июл 2017
В далеком 1818 году Купер и Траверс выявили трудно преодолимую болезнь, и отнесли ее к группе сарком — наиболее часто встречаемой в типологии рака костн…
13 Июл 2017
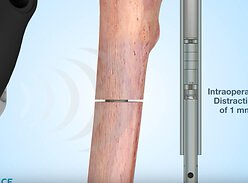
До сих пор все процедуры по удлинению ног включали в себя использование аппаратов Илизарова, который фиксирует конечность снаружи. И только недавно в Из…
16 мая 2018
Подросток, страдающий от искривления позвоночника, был успешно прооперирован нейрохирургами клиники Ихилов. Благодаря сложнейшему хирургическому вмешате…
18 Окт 2017

В течение 12 часов команда медиков больниц Бейлинсон и Шнайдер боролась за жизнь 9-летней Тары Аамар, выполняя операцию беспрецедентной сложности. В мир…
13 Июл 2017
В Израиле будут введены новые стандарты спинальной хирургии. Это станет возможным благодаря инновационным имплантатам для эндопротезирования, которые ре…
13 Июл 2017

На базе детской израильской больницы Дана-Дуэк (Тель-Авив) создан новый реабилитационный центр, решающий разносторонние задачи в отрасли детской и подро…
13 Июл 2017
Разные мониторы и датчики часто используются в медицине. До сих пор их установка была возможна для взрослых пациентов. Они помогали правильно определить…
Все новости медицины Израиля
