Перкуссия и аускультация при бронхоэктатической болезни

Бронхоэктазы — это патологическое расширение бронхов с изменением структуры их стенок. Они могут быть ограниченными (в одном сегменте или в доле легкого) или распространенными (захватывают целое легкое или оба легких).
Бронхоэктазы чаще наблюдаются в нижних долях легких.
Равномерное расширение бронхов называют цилиндрическими бронхоэктазами, а расширение бронхиол — кистовидными бронхоэктазами.
Бронхоэктатическая болезнь представляет собой нарушение структуры и функции бронхов, на фоне которых появляется внутрибронхиальная инфекция, проявляющаяся симптомами гнойного брожения, а нередко и кровохарканьем
Этиология и патогенез
Различают врожденные и приобретенные бронхоэктазы. Врожденные бронхоэктазы возникают при нарушении развития бронхолегочной системы во внутриутробном периоде (иногда они сочетаются с другими пороками развития), известны случаи, когда бронхоэктазы наблюдались у нескольких членов семьи.
Приобретенные бронхоэктазы развиваются, как правило, после различных бронхо-легочных заболеваний (например, после тяжелого гриппа, пневмонии, туберкулеза). В процессе расширения бронхов основное значение имеют изменения их стенок и повышение внутрибронхиального давления. Изменения стенок бронхов обычно начинаются с воспалительного процесса в слизистой оболочке и заканчиваются нарушением их мышечного и соединительнотканного каркаса, утолщением и нередко изъязвлением слизистой оболочки.
Повышение внутрибронхиального давления обусловлено сдавлением бронхов увеличенными лимфатическими узлами, скоплением в них секрета, а также длительным кашлем. Случаи, когда бронхоэктазы предшествуют развитию хронических бронхо-легочных заболеваний, принято относить к собственно бронхоэктатической болезни.
Бронхоэктазы, осложнившие длительное течение хронических заболеваний легких, относящиеся к вторичным, не следует включать в понятие «бронхоэктатическая болезнь» как самостоятельную нозологическую форму.
В последние годы в возникновении постнатально развивающихся бронхоэктазов определенное значение придается фактору врожденной предрасположенности («врожденной слабости») бронхиальной стенки. По-видимому, у лиц с врожденной слабостью бронхиальной стенки пневмонии чаще осложняются ателектазами с развитием бронхоэктазии.
Патологическая анатомия
Слизистая оболочка в зоне бронхоэктазий часто изъязвлена. Мышечные волокна и хрящи подвергаются деструкции с замещением соединительной тканью. Процесс сопровождается нарушением дренажной функции и застоем секрета в просвете расширенных бронхов.
Часто обнаруживаются также явления хронического диффузного бронхита. При микроскопическом исследовании отмечаются замещение мерцательного эпителия многослойным или цилиндрическим, инфильтрация стенки бронха нейтрофилами. В окружающей бронхоэктазии легочной ткани обнаруживают пестрые изменения в виде ателектазов, участков фиброза, очагов бронхопневмонии, абсцедирование. При развитии амилоидоза выявляются характерные изменения в почках, печени и других органах. Нередко обнаруживаются абсцессы метастического характера.
Клиническая картина
Часто клиническая картина при врожденных и приобретенных бронхоэктазах бывает одинаковой, и дифференцировать их, как правило, трудно, даже с учетом рентгенологических и морфологических данных. Симптоматика зависит в основном от степени расширения бронхов, распространенности бронхоэктазов, выраженности деструкции бронхиальных стенок, активности инфекции, длительности патологического процесса.
При так называемых сухих бронхоэктазах, когда проявление инфекции в пораженных бронхах не выражено и у больных нет мокроты, клинические симптомы часто отсутствуют или слабо проявлены. В большинстве же случаев в пораженных бронхах развивается периодически обостряющийся инфекционный процесс.
Инфицированию бронхиального дерева, а следовательно, и обострению хронического воспалительного процесса в нем способствует наличие очагов инфекции в ротовой полости и носоглотке. Больные с бронхоэктазами жалуются преждее всего на кашель со слизисто-гнойной или гнойной мокротой. Он наиболее выражен в утренние часы, после пробуждения и поворачивания в постели, утреннего туалета, когда больной отделяет большое количество («полным ртом») гнойной мокроты.
В период обострения заболевания больные отделяют то 50 до 200 мл в сутки. При длительном застое бронхиального секрета присоединяются гнилостные процессы, и мокрота приобретает неприятный, иногда зловонный запах; при отстаивании такая мокрота разделяется на три слоя: внизу — гной, в середине — серозная жидкость, сверху — слизисто-гнойная пена.
У значительного числа больных отмечается кровохарканье, однако массивные легочные кровотечения малохарактерны. Нередко больные жалуются на тупые боли в грудной клетке, быструю утомляемость, слабость, головные боли, повышенную раздражительность, подавленность психики (особенно при наличии зловонной мокроты), диспепсические явления.
Периоды обострения инфекционного процесса сопровождаются повышением температуры тела, особенно по вечерам, лейкоцитозом с нейтрофильным сдвигом, увеличением СОЭ. Внешний вид больных в начальном периоде не имеет характерных особенностей. Однако постепенно в результате интоксикации и дыхательной недостаточности ногти на пальцах рук и ног могут приобретать форму часовых стекол, а пальцы — форму барабанных палочек. Появляется землистый цвет кожи, одутловатость лица, общая гипотрофия, доходящая до истощения. У длительно болеющих при перкуссии нередко выявляют коробочный оттенок или притупление перкуторного звука; при аускультации — жесткое дыхание, рассеянные сухие хрипы, иногда влажные — на ограниченном участке легкого.
На рентгенограммах чаще всего — различной степени усиления легочного рисунка, тяжистость корней, иногда — уменьшение в объеме пораженного участка легкого (ателектаза, локальный пневмосклероз).
При контрастном исследовании бронхов — бронхографии — уточняется наличие и форма бронхоэктазов, их объем поражения, что имеет немаловажное значение при решении вопроса об оперативном вмешательстве.
Функции внешнего дыхания указывают на снижение ЖЕЛ, нарушения вентиляции по обструктивному типу, уменьшение показателей пневмотахиметрии. При многолетнем течении и прогрессировании заболевания могут развиться амилоидоз внутренних органов и легочное сердце с исходом в легочно-сердечную недостаточность.
Дифференциальный диагноз
Чаще всего проводят дифференциальную диагностику бронхоэктатической болезни с хроническим бронхитом, абсцессом легкого, туберкулезом и раком легкого. Помимо рентгенологического, бактериологического и цитологического исследований мокроты, наибольшее значение в диагностике заболевания принадлежит бронхографии и компьютерной томографии, выявляющих характерные поражения бронхов.
Прогноз
Зависит прежде всего от формы бронхоэктазов больного, распространенности, частоты и характера обострений воспалительного процесса, наличия осложнений, эффективности лечения. При распространенных мешотчатых бронхоэктазах прогноз неблагоприятный.
Больные с невыраженным патологическим процессом при хорошем консервативном лечении, включающем бронхоскопию с целью санации бронхов, могут сохранять ограниченную трудоспособность в течении длительного времени.
После применения радикальных операций клиническое выздоровление наступает в 3/4 случаев, а у 10–15 % отмечается значительное улучшение. Все больные с бронхоэктазами подлежат диспансерному наблюдению.
Лечение
Проводится комплексно, с использованием терапевтических, бронхоскопических, а при необходимости — хирургических методов. Лечение может проводиться как в амбулаторных условиях, так и в стационаре. Показаниями к госпитализации в терапевтическое или специализированное пульмонологическое отделение яляется обострение инфекционного процесса или легочно-сердечная недостаточность. При легочном кровотечении больного необходимо срочно госпитализировать в специализированное хирургическое отделение. Туда же направляют в плановом порядке больных, которым по состоянию здоровья показано плановое хирургическое лечение.
Консервативное лечение бронхоэктатической болезни состоит главным образом в профилактике обострения инфекции и ликвидации ее вспышек. Это прежде всего антибактериальная терапия, а также мероприятия, направленные на опорожнение бронхоэктазий, улучшение дренажной функции бронхов. Назначение типичных для трех групп антимикробных препаратов (антибиотики, сульфаниламиды, препараты нитрофуранового ряда) желательно проводить с учетом чувствительности бактериальной флоры мокроты. Используются различные способы введения препаратов в общепринятых дозировках, однако предпочтение отдается эндотрахеальному методу введения — с помощью бронхоскопа, чрезназального катетера или гортанного шприца.
Наиболее эффектны лечебные бронхоскопии с отмыванием и удалением гнойного содержимого из просвета бронхов с введением антибиотиков, протеолитических ферментов (трипсин, химотрипсин по 10–20 мг на физиологическом растворе), муколитических препаратов (ацетилцистеин в виде 10%-ного раствора по 2 мл, 4–8 мг бромгексина на изотоническом растворе). Вначале процедуры проводят 2 раза в неделю, затем, по мере уменьшения гнойного секрета, 1 раз в 5–7 дней.
Эффективным мероприятием является позиционный дренаж путем придания телу больного несколько раз в день определенного положения, улучшающего отделение мокроты. Этой же цели служит назначение отхаркивающих средств, различные дыхательные упражнения, особый массаж грудной клетки.
Для повышения общей реактивности организма назначают биогенные стимуляторы, анаболические гормоны, витамины, иммуностимуляторы, переливания крови или ее препаратов, различные физиотерапевтические процедуры. Радикальное лечение бронхоэктазий возможно только оперативным путем. Лучшие результаты наблюдаются при раннем оперативном вмешательстве, желательно в возрасте до 40 лет. Противопоказаниями к операции являются: обширный двусторонний процесс, легочно-сердечная недостаточность, амилоидоз внутренних органов.
Источник
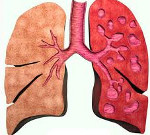
Бронхоэктатическая болезнь – это заболевание, характеризующееся необратимыми изменениями (расширением, деформацией) бронхов, сопровождающимися функциональной неполноценностью и развитием хронического гнойно-воспалительного процесса в бронхиальном дереве. Основным проявлением бронхоэктатической болезни является постоянный кашель, сопровождающийся выделением гнойной мокроты. Возможно кровохарканье и даже развитие легочного кровотечения. Со временем бронхоэктатическая болезнь может приводить к дыхательной недостаточности и анемии, у детей — к отставанию в физическом развитии. Диагностический алгоритм включает физикальное обследование пациента, аускультацию легких, рентгенографию органов грудной полости, бронхоскопию, анализ мокроты, бронхографию, исследование ФВД. Лечение бронхоэктатической болезни направлено на купирование гнойно-воспалительного процесса внутри бронхов и санацию бронхиального дерева.
Общие сведения
Бронхоэктатическая болезнь (БЭБ) – заболевание, характеризующееся необратимыми изменениями (расширением, деформацией) бронхов, сопровождающимися функциональной неполноценностью и развитием хронического гнойно-воспалительного процесса в бронхиальном дереве. Видоизмененные бронхи носят название бронхоэктазов (или бронхоэктазий). Бронхоэктатическая болезнь встречается у 0,5-1,5 % населения, развиваясь преимущественно в детском и молодом возрасте (от 5 до 25 лет). Заболевание протекает в виде рецидивирующих бронхолегочных инфекций и сопровождается постоянным кашлем с мокротой. Поражение бронхов при бронхоэктатической болезни может ограничиваться одним сегментом или долей легкого либо быть распространенным.
Бронхоэктатическая болезнь
Причины
Причиной первичных бронхоэктазов служат врожденные пороки развития бронхов – недоразвитие (дисплазия) бронхиальной стенки. Врожденная бронхоэктатическая болезнь встречается гораздо реже приобретенных бронхоэктазов. Приобретенные бронхоэктазы возникают в результате частых бронхолегочных инфекций, перенесенных в детском возрасте – бронхопневмонии, хронического деформирующего бронхита, туберкулеза или абсцесса легкого. Иногда бронхоэктатическая болезнь развивается вследствие попадания инородных тел в просвет бронхов.
Патогенез
Хроническое воспаление бронхиального дерева вызывает изменения в слизистом и мышечном слоях бронхов, а также в перибронхиальной ткани. Становясь податливыми, пораженные стенки бронхов расширяются. Пневмосклеротические процессы в легочной ткани после перенесенных бронхитов, пневмоний, туберкулеза или абсцесса легкого приводят сморщиванию легочной паренхимы и растяжению, деформации бронхиальных стенок. Деструктивные процессы также поражают нервные окончания, артериолы и капилляры, питающие бронхи.
Веретенообразные и цилиндрические бронхоэктазы поражают крупные и средние бронхи, мешотчатые – более мелкие. Неинфицированные бронхоэктазы, немногочисленные и небольшие по размерам, могут длительное время не проявлять себя клинически. С присоединением инфекции и развитием воспалительного процесса бронхоэктазы заполняются гнойной мокротой, поддерживающей хроническое воспаление в видоизмененных бронхах. Так развивается бронхоэктатическая болезнь. Поддержанию гнойного воспаления в бронхах способствует бронхиальная обструкция, затруднение самоочищения бронхиального дерева, снижение защитных механизмов бронхолегочной системы, хронические гнойные процессы в носоглотке.
Классификация
Согласно общепринятой классификации бронхоэктазы различаются:
- по виду деформации бронхов – мешотчатые, цилиндрические, веретенообразные и смешанные;
- по степени распространения патологического процесса — односторонние и двусторонние (с указанием сегмента или доли легкого);
- по фазе течения бронхоэктатической болезни – обострение и ремиссия;
- по состоянию паренхимы заинтересованного отдела легкого – ателектатические и не сопровождающиеся ателектазом;
- по причинам развития – первичные (врожденные) и вторичные (приобретенные);
- по клинической форме бронхоэктатической болезни – легкая, выраженная и тяжелая формы.
- Легкая форма бронхоэктатической болезни характеризуется 1-2 обострениями за год, длительными ремиссиями, в периоды которых пациенты чувствуют себя практически здоровыми и работоспособными.
- Для выраженной формы бронхоэктатической болезни характерны ежесезонные, более длительные обострения, с отделением от 50 до 200 мл гнойной мокроты в сутки. В периоды ремиссий сохраняется кашель с мокротой, умеренная одышка, снижение трудоспособности.
- При тяжелой форме бронхоэктатической болезни наблюдаются частые, продолжительные обострения с температурной реакцией и кратковременные ремиссии. Количество выделяемой мокроты увеличивается до 200 мл, мокрота часто имеет гнилостный запах. Трудоспособность во время ремиссий сохранена.
Симптомы бронхоэктатической болезни
Основным проявлением бронхоэктатической болезни служит постоянный кашель с отхождением гнойной мокроты с неприятным запахом. Особенно обильным выделение мокроты бывает по утрам («полным ртом») или при правильном дренажном положении (на пораженном боку с опущенным головным концом). Количество мокроты может достигать нескольких сотен миллилитров. В течение дня кашель возобновляется по мере накопления в бронхах мокроты. Кашель может приводить к разрыву кровеносных сосудов в истонченных бронхиальных стенках, что сопровождается кровохарканьем, а при травмировании крупных сосудов – легочным кровотечением.
Хроническое гнойное воспаление бронхиального дерева вызывает интоксикацию и истощение организма. У пациентов с бронхоэктатической болезнью развивается анемия, похудание, общая слабость, бледность кожных покровов, наблюдается отставание физического и полового развития детей. Дыхательная недостаточность при бронхоэктатической болезни проявляется цианозом, одышкой, утолщением концевых фаланг пальцев рук в виде «барабанных палочек» и ногтей в форме «часовых стеклышек», деформацией грудной клетки.
Частота и длительность обострений бронхоэктатической болезни зависят от клинической формы заболевания. Обострения протекают в виде бронхолегочной инфекции с повышением температуры тела, увеличением количества отделяемой мокроты. Даже вне обострения бронхоэктатической болезни сохраняется продуктивный влажный кашель с мокротой.
Осложнения
Осложненное течение бронхоэктатической болезни характеризуется признаками тяжелой формы, к которым присоединяются вторичные осложнения: сердечно-легочная недостаточность, легочное сердце, амилоидоз почек, печени, нефрит и др. Также длительное течение бронхоэктатической болезни может осложняться железодефицитной анемией, абсцессом легких, эмпиемой плевры, легочным кровотечением.
Диагностика
При физикальном исследовании легких при бронхоэктатической болезни отмечается отставание подвижности легких в дыхании и притупление перкуторного звука на пораженной стороне. Аускультативная картина при бронхоэктатической болезни характеризуется ослабленным дыханием, массой разнокалиберных (мелко-, средне- и крупнопузырчатых) влажных хрипов, обычно в нижних отделах легких, уменьшающихся после откашливания мокроты. При наличии бронхоспастического компонента присоединяются свистящие сухие хрипы.
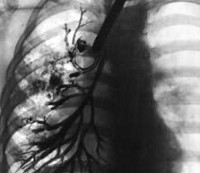
На прямой и боковой проекции рентгенограммы легких у пациентов с бронхоэктатической болезнью обнаруживаются деформация и ячеистость легочного рисунка, участки ателектазов, уменьшение в объеме пораженного сегмента или доли. Эндоскопическое исследование бронхов – бронхоскопия – позволяет выявить обильный, вязкий гнойный секрет, взять материал на цитологию и баканализ, установить источник кровотечения, а также провести санацию бронхиального дерева для подготовки к следующему диагностическому этапу – бронхографии.

КТ органов грудной клетки. Цилиндрические бронхоэктазы в нижней доле левого легкого
Бронхография (контрастное рентгенологическое исследование бронхов) является самым достоверным диагностическим методом при бронхоэктатической болезни. Она позволяет уточнить степень распространенности бронхоэктазов, их локализацию, форму. Бронхография у взрослых пациентов проводится в под местной анестезией, у детей – под общим наркозом. С помощью введенного в бронхиальное дерево мягкого катетера происходит заполнение бронхов контрастным веществом с последующим рентгенологическим контролем и серией снимков. При бронхографии выявляется деформация, сближение бронхов, их цилиндрические, мешотчатые или веретенообразные расширения, отсутствие контрастирования ветвей бронхов, расположенных дистальнее бронхоэктазов. Для диагностики степени дыхательной недостаточности пациенту с бронхоэктатической болезнью проводят исследования дыхательной функции: спирометрию и пикфлоуметрию.
Лечение бронхоэктатической болезни
В периоды обострений бронхоэктатической болезни основные лечебные мероприятия направлены на санацию бронхов и подавление гнойно-воспалительного процесса в бронхиальном дереве. С этой целью проводится антибиотикотерапия и бронхоскопический дренаж. Применение антибиотиков возможно как парентерально (внутривенно, внутримышечно), так и эндобронхиально при проведении санационной бронхоскопии. Для лечения хронических воспалительных процессов бронхов применяют цефалоспорины (цефтриаксон, цефазолин, цефотаксим и др.), полусинтетические пенициллины (ампициллин, оксациллин), гентамицин.
При бронхоэктатической болезни дренаж бронхиального дерева осуществляется также приданием пациенту положения в кровати с приподнятым ножным концом, облегчающего отхождение мокроты. Для улучшения эвакуации мокроты назначаются отхаркивающие средства, щелочное питье, массаж грудной клетки, дыхательная гимнастика, ингаляции, лекарственный электрофорез на грудную клетку.
Часто при бронхоэктатической болезни прибегают к проведению бронхоальвеолярного лаважа (промывания бронхов) и отсасыванию гнойного секрета с помощью бронхоскопа. Лечебная бронхоскопия позволяет не только промыть бронхи и удалить гнойный секрет, но и ввести в бронхиальное дерево антибиотики, муколитики, бронхолитики, применить ультразвуковую санацию.
Питание пациентов с бронхоэктатической болезнью должно быть полноценным, обогащенным белком и витаминами. В рацион дополнительно включаются мясо, рыба, творог, овощи, соки, фрукты. Вне обострений бронхоэктатической болезни показаны занятия дыхательной гимнастикой, прием отхаркивающих трав, санаторно-курортная реабилитация.
При отсутствии противопоказаний (легочного сердца, двусторонних бронхоэктазов и др.) показано хирургическое лечение бронхоэктатической болезни — удаление измененной доли легкого (лобэктомия). Иногда оперативное лечение бронхоэктатической болезни проводится по жизненным показаниям (в случае тяжелого, непрекращающегося кровотечения).
Прогноз и профилактика
Оперативное удаление бронхоэктазов в ряде случаев приводит к полному выздоровлению. Регулярные курсы противовоспалительной терапии позволяют достичь длительной ремиссии. Обострения бронхоэктатической болезни могут возникать в сырое, холодное время года, при переохлаждении, после простудных заболеваний. При отсутствии лечения бронхоэктатической болезни и ее осложненном варианте течения прогноз неблагоприятен. Тяжелое длительное течение бронхоэктатической болезни приводит к инвалидизации.
Профилактика развития бронхоэктатической болезни предполагает диспансерное наблюдение пульмонолога за больными с хроническими бронхитами и пневмосклерозом, их своевременное и адекватное лечение, исключение вредных факторов (курения, производственных и пылевых вредностей), закаливание. С целью предупреждения обострений бронхоэктатической болезни необходима своевременная санация придаточных пазух носа при синуситах и полости рта при заболеваниях зубо-челюстной системы.
Источник
