Псевдополипы в кишечнике при болезни крона
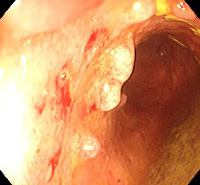
Псевдополипоз ободочной кишки – вторичное патологическое состояние, при котором на слизистой оболочке ободочной кишки образуются множественные выпячивания, по внешнему виду напоминающие полипы. Возникает при воспалительных заболеваниях кишечника и некоторых инфекциях ЖКТ. Клиническая картина псевдополипоза ободочной кишки определяется основным заболеванием, у пациентов могут наблюдаться диарея, боли в животе, тенезмы, метеоризм, похудание и патологические примеси в кале. Диагноз выставляется на основании данных эндоскопического исследования и биопсии. В некоторых случаях используются КТ и рентгенография с контрастированием. Требуется лечение основной патологии.
Псевдополипоз ободочной кишки
Псевдополипоз ободочной кишки – состояние, при котором на стенке ободочной кишки появляются выросты, которые имитируют полипы кишечника, но являются участками сохранившейся слизистой оболочки либо островками избыточной регенерации железистого эпителия, возникшими на фоне воспалительного или инфекционного процесса в ободочной кишке. Чаще всего причиной развития псевдополипоза ободочной кишки становится неспецифический язвенный колит. По различным данным, псевдополипы выявляются у 22-64% пациентов, страдающих этим заболеванием.
Иногда псевдополипоз ободочной кишки обнаруживается при болезни Крона и дизентерии. Заболевание обычно развивается в возрасте 40-65 лет. Исследователи отмечают, что псевдополипы не склонны к озлокачествлению, при этом в отдельных случаях в процессе регенерации железистого эпителия сигмовидной кишки могут возникать участки дисплазии, в последующем трансформирующиеся в колоректальный рак. Лечение осуществляют специалисты в сфере проктологии.
Причины псевдополипоза ободочной кишки
Псевдополипы представляют собой бляшки различного размера и формы, выступающие над поверхностью стенки в просвет кишечника. Причиной образования таких бляшек становятся повреждения слизистой сигмовидной кишки при воспалительных заболеваниях кишечника (неспецифическом язвенном колите, болезни Крона) и некоторых инфекционных поражениях ЖКТ (чаще всего при дизентерии). При болезни Крона псевдополипоз ободочной кишки выявляется гораздо реже, чем при неспецифическом язвенном колите, что обусловлено различиями в течении и преимущественной локализации воспалительного процесса при этих двух заболеваниях.
Узлы при псевдополипозе ободочной кишки могут представлять собой сохранившиеся участки нормальной слизистой оболочки, окруженные язвами и очагами поверхностного некроза. Такие выросты также могут образовываться в результате разрастания железистого эпителия при восстановлении слизистой. Под разрастаниями иногда обнаруживаются островки соединительной ткани. В некоторых случаях псевдополипоз ободочной кишки возникает в результате образования избыточных грануляций. В формировании узлов могут играть роль не только изъязвления слизистой, но и растяжения стенки кишечника при перистальтических движениях, травмы воспаленной слизистой твердыми каловыми массами и т. д.
Количество и размеры псевдополипов при псевдополипозе ободочной кишки существенно варьируют. У одних больных выявляются единичные узлы, у других – множественные образования, покрывающие значительную часть слизистой оболочки сигмовидной кишки. Средний диаметр узла при псевдополипозе ободочной кишки составляет 5-10 миллиметров, при этом отдельные псевдополипы могут достигать 5 и более сантиметров. С учетом внешнего вида узлов различают обычные псевдополипы, образования в форме шапочки и глубокий кистозно-полипозный колит.
Симптомы псевдополипоза ободочной кишки
Специфическая симптоматика отсутствует. Пациенты предъявляют жалобы, характерные для основного заболевания. При неспецифическом язвенном колите наблюдаются поносы. Возможен кашицеобразный стул с примесями слизи, крови и гноя. Больных псевдополипозом ободочной кишки беспокоят частые ложные позывы и боли в левой половине живота. Отмечаются слабость, нарушения аппетита и потеря веса. Выраженность гипертермии зависит от тяжести патологии, температура тела может колебаться от 37 до 39 градусов. Иногда выявляются внекишечные симптомы: боли в суставах, анкилозирующий спондилит (болезнь Бехтерева), афтозный стоматит, увеит, узловатая эритема и пр.
Для псевдополипоза ободочной кишки при болезни Крона также характерны боли в животе, расстройства стула, потеря аппетита, снижение массы тела, слабость и гипертермия различной степени выраженности. Обнаруживаются те же внекишечные проявления, что и при неспецифическом язвенном колите. Отличительными особенностями псевдополипоза ободочной кишки при болезни Крона являются склонность к образованию рубцовых сужений просвета кишечника, более высокая частота развития осложнений (кишечной непроходимости, кишечного кровотечения, перфорации толстой кишки) и нарушения со стороны печени и почек. При дизентерийном псевдополипозе ободочной кишки наблюдаются острое начало, общие симптомы интоксикации и выраженные кишечные расстройства (многократный понос, урчание, схваткообразные боли, патологические примеси в кале).
Диагностика псевдополипоза ободочной кишки
Диагноз устанавливается на основании эндоскопических исследований. В процессе ректороманоскопии или колоноскопии врач изучает состояние слизистой, выявляет изъязвления и другие изменения, характерные для неспецифического язвенного колита и других заболеваний, способных спровоцировать псевдополипоз ободочной кишки. Эндоскопист оценивает количество, размер и форму псевдополипов, берет образцы ткани узлов и соседних участков слизистой оболочки для морфологического исследования.
В процессе изучения морфологической структуры образований, возникающих у больных псевдополипозом ободочной кишки, определяется неизмененный эпителий, разрастания эпителия или грануляционная ткань. При исследовании слизистой оболочки, пораженной язвенным колитом выявляются расширенные капилляры, кровоизлияния, язвы и крипт-абсцессы. Подслизистый слой обычно изменен незначительно. Слизистая оболочка кишечника у пациентов с болезнью Крона грубая, бугристая, по внешнему виду напоминает «булыжную мостовую».
Ирригоскопия при псевдополипозе ободочной кишки малоинформативна, поскольку позволяет обнаруживать только достаточно крупные псевдополипы и при этом не дает возможности оценивать форму узлов, состояние и общий вид слизистой оболочки. Компьютерная томография обеспечивает более точные результаты, но, как и контрастная рентгенография, не предоставляет врачу достаточно информации для дифференцировки псевдополипоза ободочной кишки и других заболеваний, сопровождающихся появлением дефектов наполнения на рентгенограммах. Обе методики применяют только при недоступности эндоскопических исследований или наличии противопоказаний к проведению ректороманоскопии и колоноскопии.
Дифференциальную диагностику псевдополипоза ободочной кишки осуществляют с множественными полипами, диффузным семейным полипозом, колоректальным раком, липомами и карциноидами ободочной кишки. Окончательный диагноз выставляют на основании данных микроскопического исследования.
Лечение псевдополипоза ободочной кишки
Тактику лечения определяют в зависимости от вида и степени тяжести основной патологии. При неспецифическом язвенном колите рекомендуют полноценное сбалансированное питание, в периоды обострения назначают иммуносупрессоры, глюкокортикоидные средства и препараты 5-аминосалициловой кислоты. При псевдополипозе ободочной кишки с выраженными нарушениями водно-электролитного обмена проводят инфузионную терапию. По показаниям применяют антибиотики. При неэффективности консервативной терапии, дисплазии слизистой оболочки, ярко выраженных внекишечных проявлениях и осложнениях неспецифического язвенного колита (мегаколоне, перфорации сигмовидной кишки, кишечном кровотечении, озлокачествлении участка измененной слизистой оболочки) осуществляют хирургические вмешательства.
Терапия псевдополипоза ободочной кишки при болезни Крона также предусматривает использование глюкокортикоидов, иммуносупрессоров, препаратов 5-аминосалициловой кислоты и антибиотиков. Дополнительно назначают блокаторы фактора некроза опухоли, блокаторы интегриновых рецепторов, витамин D и гипербарическую оксигенацию. При осложнениях проводят операции. Неспецифический язвенный колит и болезнь Крона являются хроническими заболеваниями с рецидивирующим течением. Пациентам необходимы регулярные осмотры и поддерживающая терапия в период ремиссии.
При псевдополипозе ободочной кишки, обусловленном дизентерией и другими кишечными инфекциями, назначают специальную диету, проводят этиотропную терапию с использованием противомикробных препаратов, осуществляют дезинтоксикационные мероприятия. Прогноз при данной патологии определяется типом и особенностями течения основного заболевания. Больные с псевдополипозом ободочной кишки находятся под наблюдением проктолога и гастроэнтеролога.
Источник
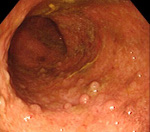
Псевдополипоз ободочной кишки – это вторичное патологическое состояние, при котором на слизистой оболочке ободочной кишки образуются множественные выпячивания, по внешнему виду напоминающие полипы. Возникает при воспалительных заболеваниях кишечника и некоторых инфекциях ЖКТ. Клиническая картина псевдополипоза ободочной кишки определяется основным заболеванием, у пациентов могут наблюдаться диарея, боли в животе, тенезмы, метеоризм, похудание и патологические примеси в кале. Диагноз выставляется на основании данных эндоскопического исследования и биопсии. В некоторых случаях используются КТ и рентгенография с контрастированием. Требуется лечение основной патологии.
Общие сведения
Псевдополипоз ободочной кишки – состояние, при котором на стенке ободочной кишки появляются выросты, которые имитируют полипы кишечника, но являются участками сохранившейся слизистой оболочки либо островками избыточной регенерации железистого эпителия, возникшими на фоне воспалительного или инфекционного процесса в ободочной кишке. Чаще всего причиной развития псевдополипоза ободочной кишки становится неспецифический язвенный колит. По данным специалистов в области современной проктологии, псевдополипы выявляются у 22-64% пациентов, страдающих этим заболеванием.
Иногда псевдополипоз ободочной кишки обнаруживается при болезни Крона и дизентерии. Заболевание обычно развивается в возрасте 40-65 лет. Исследователи отмечают, что псевдополипы не склонны к озлокачествлению, при этом в отдельных случаях в процессе регенерации железистого эпителия сигмовидной кишки могут возникать участки дисплазии, в последующем трансформирующиеся в колоректальный рак.

Псевдополипоз ободочной кишки
Причины
Псевдополипоз ободочной кишки характеризуется появлением бляшек различного размера и формы, выступающих над поверхностью стенки в просвет кишечника. Причиной образования таких бляшек становятся повреждения слизистой при воспалительных заболеваниях кишечника (неспецифическом язвенном колите, болезни Крона) и некоторых инфекционных поражениях ЖКТ (чаще всего при дизентерии). При болезни Крона псевдополипоз ободочной кишки выявляется гораздо реже, чем при неспецифическом язвенном колите, что обусловлено различиями в течении и преимущественной локализации воспалительного процесса при этих двух заболеваниях.
Патанатомия
Узлы при псевдополипозе ободочной кишки могут представлять собой сохранившиеся участки нормальной слизистой оболочки, окруженные язвами и очагами поверхностного некроза. Такие выросты также могут образовываться в результате разрастания железистого эпителия при восстановлении слизистой. Под разрастаниями иногда обнаруживаются островки соединительной ткани. В некоторых случаях псевдополипоз ободочной кишки возникает в результате образования избыточных грануляций. В формировании узлов могут играть роль не только изъязвления слизистой, но и растяжения стенки кишечника при перистальтических движениях, травмы воспаленной слизистой твердыми каловыми массами и т. д.
Количество и размеры псевдополипов при псевдополипозе ободочной кишки существенно варьируют. У одних больных выявляются единичные узлы, у других – множественные образования, покрывающие значительную часть слизистой оболочки сигмовидной кишки. Средний диаметр узла при псевдополипозе ободочной кишки составляет 5-10 миллиметров, при этом отдельные псевдополипы могут достигать 5 и более сантиметров. С учетом внешнего вида узлов различают обычные псевдополипы, образования в форме шапочки и глубокий кистозно-полипозный колит.
Симптомы псевдополипоза
Специфическая симптоматика псевдополипоза ободочной кишки отсутствует. Пациенты предъявляют жалобы, характерные для основного заболевания. При неспецифическом язвенном колите наблюдаются поносы. Возможен кашицеобразный стул с примесями слизи, крови и гноя. Больных псевдополипозом ободочной кишки беспокоят частые ложные позывы и боли в левой половине живота. Отмечаются слабость, нарушения аппетита и потеря веса. Выраженность гипертермии зависит от тяжести патологии, температура тела может колебаться от 37 до 39 градусов. Иногда выявляются внекишечные симптомы: боли в суставах, анкилозирующий спондилит (болезнь Бехтерева), афтозный стоматит, увеит, узловатая эритема и пр.
Для псевдополипоза ободочной кишки при болезни Крона также характерны боли в животе, расстройства стула, потеря аппетита, снижение массы тела, слабость и гипертермия различной степени выраженности. Обнаруживаются те же внекишечные проявления, что и при неспецифическом язвенном колите. Отличительными особенностями псевдополипоза ободочной кишки при болезни Крона являются склонность к образованию рубцовых сужений просвета кишечника, более высокая частота развития осложнений (кишечной непроходимости, кишечного кровотечения, перфорации толстой кишки) и нарушения со стороны печени и почек. При дизентерийном псевдополипозе ободочной кишки наблюдаются острое начало, общие симптомы интоксикации и выраженные кишечные расстройства (многократный понос, урчание, схваткообразные боли, патологические примеси в кале).
Диагностика
Псевдополипоз ободочной кишки диагностируется на основании эндоскопических исследований. В процессе ректороманоскопии или колоноскопии врач изучает состояние слизистой, выявляет изъязвления и другие изменения, характерные для неспецифического язвенного колита и других заболеваний, способных спровоцировать псевдополипоз ободочной кишки. Эндоскопист оценивает количество, размер и форму псевдополипов, берет образцы ткани узлов и соседних участков слизистой оболочки для морфологического исследования.
В процессе изучения морфологической структуры образований, возникающих у больных псевдополипозом ободочной кишки, определяется неизмененный эпителий, разрастания эпителия или грануляционная ткань. При исследовании слизистой оболочки, пораженной язвенным колитом выявляются расширенные капилляры, кровоизлияния, язвы и крипт-абсцессы. Подслизистый слой обычно изменен незначительно. Слизистая оболочка кишечника у пациентов с болезнью Крона грубая, бугристая, по внешнему виду напоминает «булыжную мостовую».
Ирригоскопия при псевдополипозе ободочной кишки малоинформативна, поскольку позволяет обнаруживать только достаточно крупные псевдополипы и при этом не дает возможности оценивать форму узлов, состояние и общий вид слизистой оболочки. Компьютерная томография обеспечивает более точные результаты, но, как и контрастная рентгенография, не предоставляет врачу достаточно информации для дифференцировки псевдополипоза ободочной кишки и других заболеваний, сопровождающихся появлением дефектов наполнения на рентгенограммах. Обе методики применяют только при недоступности эндоскопических исследований или наличии противопоказаний к проведению ректороманоскопии и колоноскопии.
Дифференциальную диагностику псевдополипоза ободочной кишки осуществляют с множественными полипами, диффузным семейным полипозом, колоректальным раком, липомами и карциноидами ободочной кишки. Окончательный диагноз выставляют на основании данных микроскопического исследования.
Лечение псевдополипоза
Тактику лечения псевдополипоза ободочной кишки определяют в зависимости от вида и степени тяжести основной патологии. При неспецифическом язвенном колите рекомендуют полноценное сбалансированное питание, в периоды обострения назначают иммуносупрессоры, глюкокортикоидные средства и препараты 5-аминосалициловой кислоты. При псевдополипозе ободочной кишки с выраженными нарушениями водно-электролитного обмена проводят инфузионную терапию. По показаниям применяют антибиотики. При неэффективности консервативной терапии, дисплазии слизистой оболочки, ярко выраженных внекишечных проявлениях и осложнениях неспецифического язвенного колита (мегаколоне, перфорации сигмовидной кишки, кишечном кровотечении, озлокачествлении участка измененной слизистой оболочки) осуществляют хирургические вмешательства.
Терапия псевдополипоза ободочной кишки при болезни Крона также предусматривает использование глюкокортикоидов, иммуносупрессоров, препаратов 5-аминосалициловой кислоты и антибиотиков. Дополнительно назначают блокаторы фактора некроза опухоли, блокаторы интегриновых рецепторов, витамин D и гипербарическую оксигенацию. При осложнениях проводят операции. Неспецифический язвенный колит и болезнь Крона являются хроническими заболеваниями с рецидивирующим течением. Пациентам необходимы регулярные осмотры и поддерживающая терапия в период ремиссии.
При псевдополипозе ободочной кишки, обусловленном дизентерией и другими кишечными инфекциями, назначают специальную диету, проводят этиотропную терапию с использованием противомикробных препаратов, осуществляют дезинтоксикационные мероприятия. Прогноз при данной патологии определяется типом и особенностями течения основного заболевания. Больные с псевдополипозом ободочной кишки находятся под наблюдением врача-проктолога и гастроэнтеролога.
Источник
Болезнь Крона (БК) — это заболевание кишечника воспалительного характера с формированием свищей и сужений, имеющее хроническое течение.
Встречается болезнь в любом возрасте, но чаще у молодых, причем у курящих в 4 раза чаще, чем у некурящих, также отмечена связь с приемом оральных контрацептивов. Распространенность заболевания — 30–35 на 100 000 населения,
ПРИЧИНЫ
Определенная роль в механизме развития принадлежит нарушенному иммунному ответу организма на влияние различных факторов. Нарушение иммунного ответа может быть обусловлено генетически. До конца причины БК неизвестны. К предрасполагающим причинам относят инфекцию (вирусы, атипичные микобактерии), тканевые цитотоксины, нарушенный клеточный иммунитет, пищевые аллергены, диету с высоким содержанием рафинированного сахара. Но эти факторы не могут объяснить волнообразного течения болезни, улучшений, продолжающихся в течение 5 лет.
Наиболее часто при болезни Крона поражены терминальный, конечный отдел подвздошной кишки и проксимальный (ближний) отдел толстой, но возможно поражение всех отделов желудочно-кишечного тракта. Теория иммунного механизма развития болезни Крона предполагает, что частые внекишечные проявления (артрит, перихолангит) имеют аутоиммунное происхождение, более того, лечение глюкокортикоидами и азатиоприном эффективно благодаря их иммуноде-прессивному действию. У страдающих болезнью Крона иногда выявляются антитела к клеткам кишки, бактериальным и вирусным антигенам, кишечной палочке и вирусу кори класса IgM, к полисахаридам и др.
Начинается болезнь с терминального воспаления подвздошной кишки, протяженность поражения может быть различной: от 3–4 см до 1 м и более соединительной ткани. Регионарные лимфатические узлы увеличены. В зоне поражения участки неизмененной слизистой оболочки чередуются с глубокими щелевидными язвами, проникающими в подслизистый и мышечный слои. Здесь же формируются свищи, абсцессы и сужения кишки. Между пораженными и здоровыми участками имеется четкая граница. Завершается процесс нагноением и изъязвлением лимфоидных фолликулов, перерождением гранулем.
СИМПТОМЫ
При обострении болезни Крона отмечаются симптомы, зависящие от локализации патологического процесса:
— боль, обычно коликообразная, особенно в нижних отделах живота, часто усиливающаяся после еды за счет обструкции (закупорки);
— лихорадка;
— похудение;
— недомогание;
— отсутствие аппетита;
— диарея.
Симптомы при болезни Крона, не зависящие от локализации процесса:
— у большинства больных имеются основные симптомы — лихорадка, диарея, боли в животе, снижение массы тела. Боли в животе напоминают таковые при остром аппендиците;
— лихорадка, анорексия (потеря аппетита), слабость, вялость, повышенная утомляемость типичны для активной фазы заболевания;
— уменьшение массы тела связано с анорексией без диареи и болей в животе;
— клиника связана с локализацией и развитием осложнений, активностью процесса.
При тонкокишечной локализации:
1) обострение болезни Крона иногда сопровождается формированием афтозных язв, но они не характерны для гранулематозного процесса;
2) формируются трудно заживляющиеся постбулъ-барные (залуковичные) язвы двенадцатиперстной кишки;
3) коликообразные боли в животе с системными проявлениями и локальной болезненностью при пальпации;
4) нарушение всасывания развивается редко, при распространенном процессе в дистальной части подвздошной кишки развивается дефицит витамина В 12;
5) при ощупывании определяется опухолевидное образование в правой подвздошной области, возможна и другая его локализация.
Болезнь Крона с локализацией процесса в толстой кишке:
1) тяжелая диарея проявляется полужидким стулом до 10–12 раз в день, возможен кровянистый стул при поражении нисходящей и сигмовидной кишок; резкие позывы к дефекации ночью или под утро;
2) боли коликообразные, возникают после еды и перед дефекацией, возможны постоянные, усиливающиеся при движениях, дефекации, очистительной клизме (спаечные боли) в нижних и боковых отделах живота;
3) при ощупывании определяется болезненность пораженных частей толстой кишки;
4) прямая кишка при болезни Крона в отличие от пе-рианальной зоны в патологический процесс вовлекается редко;
5) при гранулематозном колите возможны системные
проявления (артралгии, анкилозирующий спонди-лоартрит, узловатая эритема, пиодермия, конъюнктивит);
6) ректальные кровотечения у больных БК требуют исключения рака толстой кишки;
7) в отличие от язвенного колита токсическая дилатация толстой кишки при болезни Крона встречается очень редко.
Перианальная (около заднего прохода) локализация болезни Крона:
1) встречается чаще у больных с первично-сочетанной локализацией БК в дистальном (дальнем) отделе тонкой и проксимальном (ближнем) отделе толстой кишки;
2) характеризуется полиповидными кожными образованиями, системные проявления болезни Крона при этой локализации отсутствуют;
3) могут возникать анальные (заднего прохода) и ректальные (прямой кишки) сужения, приводящие к запорам. Внекишечные проявления развиваются у 15 % больных, чаше при толстокишечной локализации.
Связанные с активностью процесса внекишечные проявления: афтозные язвы слизистой оболочки ротовой полости и языка, узловая эритема, «барабанные палочки», поражение глаз — конъюнктивит, кератит, увеит, артриты — поражаются крупные суставы, некро-тизирующая пиодермия, т. е. поражения кожи.
Не связанные с активностью процесса внекишечные проявления, спондилит — воспаление хрящей, холеци-столитиаз — желчнокаменная болезнь, анкилозирую-щий сакроилеит, болезни печени (жировая дистрофия, первичный склерозирующий холангит), поражение почек (камни, гидронефроз, оксалатная нефропатия), остеомаляция (размягчение костей), недостаточность питания, системный амилоидоз.
Если нарушено питание, это ведут к дефициту витамина В, калия и магния, витамина В 12, фолиевой кислоты и цинка, что усугубляет симптомы общей слабости, кроме этого проявляется дерматитом и извращением вкуса вследствие дефицита железа и никотиновой кислоты.
Требующие немедленного хирургического лечения осложнения болезни Крона — кишечная непроходимость, внутренние и наружные кишечные свищи, абсцессы, перфорация кишки.
ДИАГНОСТИКА БОЛЕЗНИ
Даже при визуально неизмененной слизистой проводится ректороманоскопия с биопсией. Рентгенологически к острой стадии болезни Крона в пораженном сегменте терминального отдела подвздошной кишки обнаруживают скопление слизи и быстрое перемещение контрастной массы в восходящий отдел ободочной — кишки, тонус кишки изменен (чередование спазма и гипотонии пораженного участка). Видно характерное для воспалительного процесса изменение рельефа ели-зистой оболочки: утолщение и деформация складок, иногда — увеличение лимфатических фолликулов в виде дефектов наполнения до 0,5 см в диаметре, спазм слепой кишки. Изъязвление характеризуется скоплением бариевой взвеси и отеком слизистой оболочки вокруг. Тонус кишки в области поражения снижен, на рельефе множество мелких (0,2–0,3 см) дефектов наполнения. Из-за избыточного скопления слизи в просвете кишки тень ее малоинтенсивна, рельеф слизистой оболочки сглажен. При формировании стеноза пораженный отрезок кишки укорочен, выпрямлен и сужен. Складки слизистой оболочки приобретают продольное направление, сглаживаются, сближаются; на слизистой оболочке определяются округлые дефекты наполнения до 1 см в диаметре («булыжная мостовая»). При выраженном сужении кишечника (до 0,2 см) и свищах (до 0,1 см) информативен метод зондовой энтерографии, обладающий высокой чувствительностью и специфичностью. УЗИ в плане выявления этой патологии было менее информативным.
Спаечная деформация петель тонкой кишки как осложнение болезни Крона хорошо визуализируется при контрастировании тонкой кишки препаратом «Ентеро-вью», который обеспечивает дифференцированное изображение наслоившихся петель.
Диагностика рецидива болезни Крона после хирургического лечения в течение 3–5 лет выявила прогрессирование патологического процесса вблизи илеотранс-верзоанастомоза. Лечение назначается в соответствии с рентгенологической картиной. Положительная динамика клинического состояния и нормализация рентгенологической картины зоны поражения служат критериями правильной диагностики заболевания.
При отсутствии ректального кровотечения больным показана ирригоскопия, но ей должна предшествовать ректосигмоскопия. Ирригоскопия не исключает рентгенологического исследования тонкой кишки. В анализах крови обнаруживается анемия, обусловленная дефицитом железа и иногда витамина В 12и фолиевой кислоты, СОЭ увеличена, тромбоцитоз, гипоальбуминемия. Определяются антитела к иерсиниям, свидетельствующие о возможной роли иерсиний в возникновении болезни Крона. Необходимо провести исследование кала на наличие простейших и клостридий — Cl. Difficile.
Из участков воспаления берется прицельный биоптат. Из прямой кишки даже при отсутствии эндоскопических признаков воспаления, характерны гранулемы, но наиболее часто выявляются хронические воспалительные уплотнения.
Обязательным исследованием при наличии кровотечения и при неинформативности рентгенологического исследования тонкой и толстой кишки является колоноскопия с множественной биопсией. Для болезни Крона характерны: отечность подслизистого слоя, отсутствие сосудистого рисунка, небольшие афтозные язвы в инфильтративной фазе процесса с последующим образованием глубоких щелевидных трещин, сужения кишки, изменяющих рельеф слизистой оболочки по типу «булыжной мостовой».
При непроходимости, связанной с сужениями проводится лапароскопия. В ранней стадии заболевания при лапаротомии терминальный отдел, подвздошной кишки выглядит гиперемированным, разрыхленным, а брыжейка и брыжеечные лимфатические узлы уплотнены и имеют красноватый оттенок.
Основные признаки активности процесса:
1) клинические — анорексия, снижение веса, слабость, лихорадка, тахикардия;
2) лабораторные признаки активности — гипоальбуминемия, выраженная анемия, увеличение СОЭ, С-реактивный белок, тромбоцитоз;
3) рентгенологические признаки активности — язвы, свищи, слизистая типа «булыжной мостовой»;
4) эндоскопические и гистологические признаки активности — видимая язва, гранулемы;
5) УЗИ-признаки — утолщение кишечных петель, воспалительный инфильтрат, абсцесс.
Если присоединившиеся симптомы отличаются от прежних, то необходимо выполнить следующие исследования — почек и мочевыводящих путей, обзорный снимок брюшной полости, УЗИ для выявления камней в желчном пузыре, почках.
При дуоденальной локализации процесса врачу нужно исключить туберкулез и саркоидоз с помощью биопсии из края длительно существующей язвы и рентгенологического исследования грудной клетки; при локализации процесса в тонкой кишке нужно исключить лимфому, аденокарциному, иерсиниозный илеит, целиа-кию, болезнь Бехчета, сужения, обусловленные приемом нестероидных противовоспалительных средств; при толстокишечной локализации болезни Крона проводят дифференциальный диагноз с язвенным, ишемическим, радиационным и инфекционным колитом, карциномой и доброкачественной язвой. При наличии диареи нужно исключить язвенный, псевдомембранозный, инфекционный и ишемический колит, выполнив посев кала, эндоскопию с биопсией. Изолированная диарея, причина которой остается неясной после исследования толстой кишки, требует проведения рентгенологического исследования тонкой кишки, ее биопсии и посева аспирата.
При обнаружении опухолевых образований в правой подвздошной области нужно исключить опухоль, аппендикулярный абсцесс или туберкулез, для чего используются ультразвуковое и серологическое исследования, иногда лапароскопия. Ректальные и перианаль-ные изъязвления чаще всего являются проявлением болезни Крона, но могут быть связаны с раком, лимфогранулематозом, болезнью Бехчета, простым герпесом, цитомегаловирусом, туберкулезом, сифилисом.
При болезни Крона риск развития рака значительно ниже, чем при язвенном колите. Малигнизации подвергаются участки пораженной толстой кишки, реже — подвздошной кишки. Факторы риска малигнизации — длительное течение и большой объем поражения.
Источник
