Болезни сальных желез и потовых желез

 При воспалительных заболеваниях сальных и потовых желез нарушаются их главные функции – терморегуляционная и водоотталкивающая. Самыми распространенными болезнями сальных и потовых желез являются акне и себорея. Как ни парадоксально, но к их возникновению могут привести не только несоблюдение простейших гигиенических правил, но и чрезмерное злоупотребление ими, когда снижаются защитные свойства кожи.
При воспалительных заболеваниях сальных и потовых желез нарушаются их главные функции – терморегуляционная и водоотталкивающая. Самыми распространенными болезнями сальных и потовых желез являются акне и себорея. Как ни парадоксально, но к их возникновению могут привести не только несоблюдение простейших гигиенических правил, но и чрезмерное злоупотребление ими, когда снижаются защитные свойства кожи.
Где находятся сальные и потовые железы, их функции
Сальные железы (glandulae sebasea) — это железы кожи, секрет которых (кожное сало) служит жировой смазкой для волос и поверхности кожи.
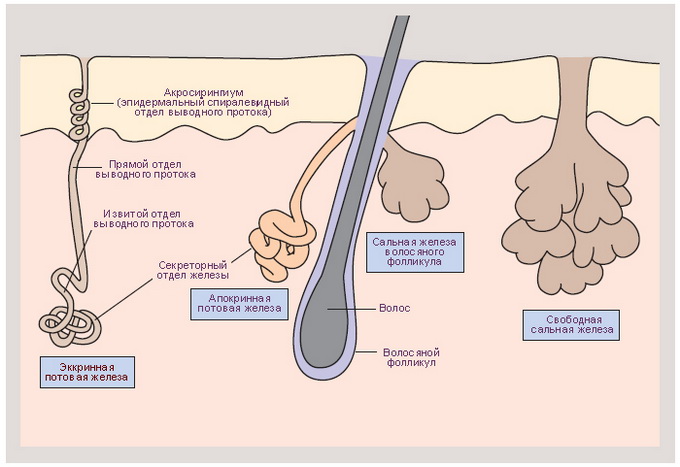
Где находятся сальные железы в организме человека: они расположены практически по всей коже за исключением ладоней и подошв. На отдельных участках тела, лишенных волос (веки, губы, головка полового члена, крайняя плоть, соски и околососковые кружки молочных желез, клитор, малые половые губы, вокруг ануса, наружный слуховой проход), имеются так называемые свободные сальные железы, открывающиеся непосредственно на поверхность эпидермиса. Во всех остальных случаях выводные протоки сальных желез открываются в волосяные фолликулы.
В зависимости от месторасположения сальные железы могут существенно различаться по размерам, локализации и строению.
Кожное сало вырабатывается сальными железами под воздействием мужского гормона андрогена и состоит более чем из 40 кислот и спиртов. Сначала оно попадает в волосяной фолликул, где смазывает волос. Затем, выходя на поверхность кожи, образует жирную, слегка кислую пленку (так называемую кислую мантию кожи). Она имеет большое значение для сохранения здорового, целостного покрова кожи, поскольку обладает антисептическими, противобактериальными свойствами. Кожное сало препятствует также проникновению вредных веществ извне. Однако наиболее важной его функцией сальных желез является сохранение влаги в коже.
Потовые железы вырабатывают пот. Они имеют достаточно простое строение — состоят из секреторного клубочка и выводного протока.
По способу формирования и составу секрета потовые железы делятся на апокринные и эккринные. Где находятся потовые железы, и каковы их функции?
Апокринные потовые железы расположены в подмышечных впадинах, анальной области, промежности, на крыльях носа, веках, наружном слуховом проходе. Не участвуют в терморегуляции, но реагируют на стресс. Пот, который они выделяют, может быть пахучий и вязкий. Пик активности этих желез приходится на пубертатный (подростковый) возраст, в пожилом возрасте их функции потовых желез ослабевают.
Эккринные потовые железы расположены на всей поверхности тела, кроме головки, крайней плоти полового члена, красной каймы губ. Состав: 99 % воды 1 % неорганических и органических веществ. Пот этих желез придает поверхности кожи кислую реакцию.
Почему воспаляются сальные железы: воспалительное заболевание акне
Акне — распространенное кожное заболевание, проявляющееся воспалительным процессом волосяных фолликулов и сальных желез.
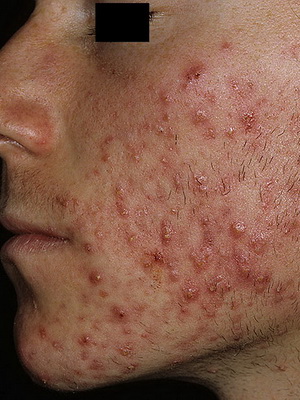
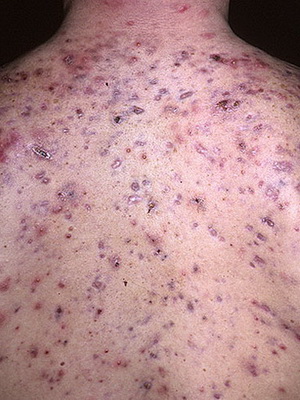
Поражаются преимущественно участки с повышенным содержанием сальных желез: лицо, грудь, спина. Характерно хроническое течение.
Причинами болезней сальных и потовых желез могут быть:
- внутренние заболевания:
- гормональный дисбаланс — основная причина возникновения акне в подростковом возрасте, в предменструальный период, на фоне хронических заболеваний половых органов или беременности;
- эндокринные расстройства — сбой в деятельности надпочечников или гипофиза;
- ещё одной причиной заболевания сальных желез является фолликулярный гиперкератоз — нарушение нормального процесса постоянного обновления клеток волосяных фолликулов, куда открывается просвет сальных желез. Роговые чешуйки закупоривают фолликулярный проток, что приводит к образованию микрокамедонов — черных точек. Закупорка устья волосяного фолликула прекращает доступ воздуха в его полость. В совокупности со скоплением кожного сала и отмерших роговых чешуек кожи внутри фолликула создаются благоприятные условия для размножения бактерий;
- заболевания желудочно-кишечного тракта и несбалансированность рациона питания — преобладание в рационе углеводистой пищи и дефицит незаменимых аминокислот и полезных жиров приводят к гиперфункции сальных желез. Коррекция питания позволяет нормализовать секрецию кожного сала, иногда этого бывает достаточно для избавления от акне;
- индивидуальная, способствующая возникновению акне микрофлора кожи;
- стресс;
- также причиной заболевания сальных и потовых желез может быть ослабление иммунитета.
- комедогенная косметика, закупоривающая поры и способствующая появлению прыщей. К веществам-комедогенам относятся масла (кукурузное, кокосовое, персиковое, миндальное, соевое), ланолин, вазелин, олеиновая кислота, сера, сквален, сорбитанолеат, лаурилсульфат натрия, миристиллактат и др.;
- жара и влажный климат способствуют обострению заболевания;
- избыточное ультрафиолетовое облучение усиливает образование кожного сала и иссушает роговой слой, что приводит к обострению угревой болезни и увеличению числа прыщей. Однако в небольшом количестве ультрафиолетовое облучение вызывает улучшение течения заболевания;
- воспалительные заболевания сальных желез кожи могут быть вызваны контактированием с токсическими веществами (в этом случае может развиться гиперкератоз и себорея);
- выдавливание прыщей приводит к проникновению инфекции в более глубокие слои кожи, обсеменению невоспаленных элементов и распространению заболевания;
- медикаментозное акне развивается на фоне приема ряда лекарственных препаратов (например, кортикостероидов);
- Ещё одной причиной, почему воспаляются сальные железы, могут быть слишком частые умывания, иссушающие кожу и снижающие ее защитные свойства — это может привести к развитию или обострению заболевания.
Как лечить угревое воспаление сальных желез
Лечение угревой болезни зависит от степени тяжести заболевания (легкая, средняя, тяжелая) и нацелено на:
- уменьшение продукции кожного сала;
- нормализацию рогообразования в волосяном фолликуле;
- подавление микрофлоры;
- уменьшение воспаления.
Для лечения воспаления сальных желез легкой и средней степени тяжести применяют препараты для наружной (местной) терапии: кремы, гели, мази, лосьоны и т. п., содержащие различные активные вещества (ретиноиды, антибиотики, бензоилпероксид и др.), препятствующие образованию комедонов или разрушающие их, уменьшающие образование кожного сала и воспаление. При более тяжелых формах акне назначают ретиноиды и антибиотики внутрь.
При гормональных нарушениях может потребоваться терапия с применением половых гормонов.
Наряду с терапией, назначенной дерматологом, возможно применение косметологических процедур.
Воспаление сальных и потовых желез себорея и её лечение
Себорея — это хроническое патологическое состояние кожи, характеризующееся усилением секреции сальных желез и изменением нормального состояния кожного сала.
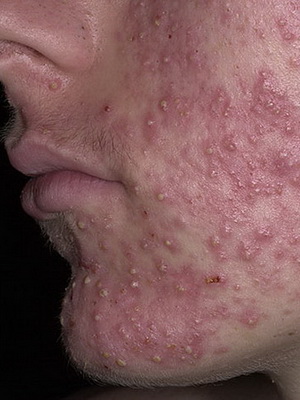
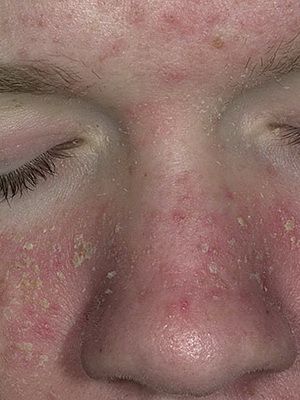
Существует множество внутренних причин появления себореи, среди которых важнейшее значение имеет нарушение функций желез внутренней секреции (эндокринные расстройства), особенно половых желез.
Симптомы болезней сальных и потовых желез проявляются следующим образом:
- повышенная сальность кожи (лоснится от жира, особенно кожа лица);
- расширение выводных протоков сальных желез, что особенно заметно на крыльях носа и щеках;
- образование сально-роговых пробок в выводных протоках сальных желез;
- усиленное выделение кожного сала на волосистой части головы, в области грудины и между лопатками.
На фоне себореи часто появляются вульгарные (обыкновенные) угри.
 Для лечения воспаления сальных и потовых желез рекомендуется:
Для лечения воспаления сальных и потовых желез рекомендуется:
- строго соблюдать правила личной гигиены;
- ежедневно утром и вечером обезжиривать себорейную кожу и удалять с ее поверхности чрезмерное количество сала. Использовать для мытья качественное мыло, умываться не горячей, а теплой водой, после чего ополаскивать лицо холодной водой;
- ограничить в рационе количество жиров животного происхождения (коровье масло, сало) и углеводов (сахар, сладости). Ежедневно включать в меню продукты, богатые белком (молоко, сыр, яйца, нежирное мясо), а также овощи и фрукты;
- много времени проводить на свежем воздухе, принимать солнечные ванны (осенью и зимой использовать кварцевую лампу);
- при уходе за себорейной кожей нельзя применять кремы и мази, так как они способствуют закупорке выводных протоков сальных желез. Рекомендуется протирать жирную кожу 2%-ным раствором салицилового спирта.
Статья прочитана 30 478 раз(a).
Источник
Лекция № 5.
Тема:Болезни волос, сальных и потовых желез.
План лекционного материала.
1. Болезни волос.
1) Дефекты стержня волоса:
а) этиологические факторы;
б) врожденные аномалии волос;
в) приобретенные изменения стержня волоса.
2) Болезни волос с вовлечением в процесс кожи головы:
а) алопеция:
— старческое облысение;
— диффузное облысение;
б) врожденные алопеции;
в) очаговое облысение;
г) рубцовое облысение.
3) Принципы терапии болезней волос.
2. Болезни сальных и потовых желез.
1) Себорея:
а) этиология и патогенез;
б) клинические разновидности себореи.
2) Угревая сыпь.
а) этиологические и патогенетические факторы;
б) клинические разновидности угревой сыпи;
3) Диагностика, лечение и уход.
3. Гипергидроз.
1) Сущность понятия и клиническое значение;
2) Лечение, уход и профилактика.
Болезни волос.
Рост, формирование и патологическое изменение волос зависят от воздействия многочисленных эндогенных и экзогенных факторов. Волосы могут выпадать при инфекционных заболеваниях (грипп, малярия, сифилис, тиф и т.д.), при интоксикациях различными лекарственными препаратами (цитостатики, антибиотики, сульфаниламиды). Трофические изменения волос сопровождают ряд дерматозов: себорею, дерматомикозы, экзему и др. Отрицательно влияют на трофику волос частое мытьё щелочными космическими растворами, горячая завивка.
Общепринятой классификации заболеваний волос в настоящее время нет. Обычно выделяют дефекты стержня волос (нарушение его формы без поражения кожи волосистой части головы) и болезни волос с вовлечением в процесс кожи головы.
Дефекты стержня волоса.Эта аномалия наблюдается как симптом у больных с врождёнными дерматозами — ихтиозом, кератодермией. Они могут возникать при некоторых кожных заболеваниях (атопический дерматит, экзема, псориаз, себорея и др.) и при различных эндокринопатиях. Наиболее часто дефекты стержня волоса возникают при нерациональном уходе за волосами: частое мытьё, применение щелочных мыл, жёсткой воды, излишнем употреблении обезжиривающих шампуней, перманентной завивке, использовании жёстких гребешков, щёток и т.д.
Обычно наблюдается повышенная ломкость волос, часто сочетающаяся с расщеплением их кончиков. При неправильном уходе за волосами у больных могут возникнуть петлеобразные (перекрученные) волосы, а при изменении химизма волос возможна их ломкость.
К врожденным аномалиям волос, характеризующимся торпидностью течения и малоблагоприятным прогнозом, относят волосы кольцевидные, пучкообразные, веретенообразные (монилетрикс), типа шерсти, типа стекловолокна (синдром нерасчёсываемых волос) и другие дефекты. Эти заболевания проявляются уже в раннем детском возрасте.
Избыточный рост волос, который не соответствует данной области кожи и возрасту больного, носит название гипертрихоза. Средний медицинский персонал должен знать, что гипертрихоз требует онкологической настороженности, хотя может являться следствием самых разнообразных патологических состояний.
Отмечено возникновение ограниченных очагов гипертрихоза при ожогах, экземе, склеродермии, венозной недостаточности и других заболеваниях. Следует учитывать, что ограниченный избыточный рост волос может наблюдаться при длительном ношении гипсовых повязок, на местах расчёсов после множественных укусов насекомых, после инъекций различных вакцин и вследствие других причин.
Рост длинных волос частично или полностью по мужскому типу называется гирсутизмом. В возникновении гирсутизма играют роль генетические и психические факторы, нарушения метаболизма андрогенов. Оволосение по мужскому типу может возникнуть при заболеваниях яичников (поликистоз, опухоли) и надпочечников (синдром Иценко-Кушинга и др.).
Признаком процесса старения обычно является поседение волос, связанное со снижением функции меланоцитов. Преждевременное поседение (до 20 лет) имеет генетическую основу или связано с некоторыми аутоиммунными заболеваниями. Поседение волос может наблюдаться при ряде кожных заболеваний (гнездная плешивость, герпес и др.) и при применении следующих лекарственных препаратов: хлорохина, резохина, гидрохинона и т.д.
Болезни волос с вовлечением в процесс кожи головы. Усиленное выпадение волос и недостаточный рост новых носит название «плешивость» (алопеция). Возможны различные степени недостаточности роста волос: от резко выраженной разреженности до полного облысения. Можно выделить несколько типов облысения: обычный (физиологический), диффузный, врождённый, очаговый, рубцовый и др.
Обычное (старческое) облысение — естественный процесс, вызываемый действием андрогенов на генетически предрасположенные фолликулы. Возраст, в котором появляется облысение, зависит от наследственности, состояния здоровья и образа жизни. Облысение наблюдается преимущественно у мужчин. У женщин при обычном облысении происходит выраженное диффузное поредение волос.
Диффузное облысение возникает у мужчин и женщин в результате различных причин: высокой температуры, кровотечения, травмы, после родов, тяжёлых эмоциональных стрессов, хронических отравлений. Диффузное облысение возможно у женщин, длительно употребляющих пероральные противозачаточные средства. Многие лекарственные препараты (цитостатики, антикоагулянты, антималярийные и тиреостатические средства) могут вызывать выпадение и изменение цвета волос.
Врождённые алопеции проявляются в виде полного облысения (атрихия) либо (чаще) в форме резкого поредения волос вследствие их недостаточного роста – гипотрихоза. Этот тип облысения, как правило, сочетается с другими различными дефектами развития ребёнка.
Очаговое облысение носит название гнездной, или круговидной, плешивости. Среди множества факторов, вызывающих это заболевание, следует назвать генетическую предрасположенность, астеническое состояние организма, органоспецифические аутоиммунные реакции и эмоциональный стресс.
Заболевание характеризуется обычно появлением на волосистой части головы нескольких округлых очагов поражения, в пределах которых отмечается отсутствие волос. В начале заболевания очаги алопеции эритематозны и отёчны. В дальнейшем кожа в очагах поражения становится яркой, приобретая цвет слоновой кости. Очаги облысения склонны к периферическому росту и слиянию вплоть до полного выпадения волос.
Рубцовое облысение — собирательный термин, используемый для определения процесса, приводящего к деструкции фолликула и рубцовым изменениям кожи. Оно может возникнуть из-за врождённых расстройств (ихтиоз, болезнь Дарье и др.), вследствие травмирующих воздействий, разрушения фолликулов специфической инфекцией (фавус, туберкулёз и др.) или новообразованиями. В ряде случаев рубцовая алопеция является конечной стадией красного плоского лишая, красной волчанки и других дерматозов.
Лечение. Коррекция различного рода изменений волосяного покрова требует индивидуальной терапии, назначаемой врачом. Лечение направленно на устранение патогенетических механизмов развития заболевания.
Болезни сальных и потовых желез.
Себорея (салотечение).Это заболевание всего организма, при котором изменены секреторная функция сальных желез и химический состав кожного сала. Нарушение секреции жиров кожи обусловлено дисбалансом эстрогенов и андрогенов, который происходит в период полового созревания. Себорея может наблюдаться и у новорожденных под влиянием стимулирующего действия материнских половых гормонов.
Отклонения в составе секрета желез приводят к подавлению бактерицидных свойств кожного сала и созданию благоприятных условий для размножения в железах разнообразной микрофлоры. Микроорганизмы способны, расщепляя триглицериды кожного сала до свободных жирных кислот, вызвать острую воспалительную реакцию кожи. На фоне себореи легко возникают кожные нарушения: различные формы угревой сыпи, атеромы, заболевания волос. Многие дерматозы, например экзема, псориаз, у больных себореей протекают атипично. В патогенезе этого заболевания значительная роль принадлежит также вегетодистонии, очагам хронической инфекции, функциональным нарушениям со стороны желудка и кишечника и другим факторам.
Различают жирную, сухую и смешанную себорею.
При жирной себорее выделение кожного сала повышено, смешиваясь с роговыми массами и пылью, оно образует в выводных протоках сальных желез и в устьях волосяных фолликулов черные пробки – комедоны. Кожа выглядит жирной, блестящей, устья сальных желез расширены или закупорены комедонами. Волосы жирные, липкие, склеиваются. У больных с жирной себореей наблюдается множество вульгарных угрей. При сухой себореекожа лица сухая, шелушится, легкораздражимая. На коже волосистой части головы появляются обильные отрубевидные чешуйки, пропитанные кожным салом – перхоть. Заболевание сопровождается зудом, сухостью волос, их истончением и выпадением.
Угревая болезнь(acne vulgaris). Угревая сыпь почти всегда возникает у больных, страдающих себореей, что позволяет отнести её к осложнениям данного заболевания. У девушек патогенетическую роль играют тестостерон овариального происхождения и прогестерон, обладающий антиэстрогенной активностью. Это объясняет повышение салоотделения и усиление проявлений акне перед менструацией. Однако она может возникнуть и при избыточной секреции глюкокортикоидных гормонов (болезнь Иценко – Кушинга), у больных сахарным диабетом, микседемой; при функциональных нервно-психических нарушениях; при наличии фокальной инфекции, особенно в полости рта, зева, носа. Стафилококки, коринебактерии, пропионбактерии вызывают воспаление протока сальной железы. Однако тяжесть воспаления зависит не только от абсолютного количества микроорганизмов, участвующих в воспалительном процессе, но и от индивидуальной повышенной чувствительности макроорганизма к микрофлоре.
Возникновению угревой сыпи способствуют также перенесённые инфекционные заболевания, авитаминоз, недостаточный уход за кожей.
Различают обыкновенные (вульгарные), шаровидные, индуративные, конглобатные, абсцедирующие угри и другие. Чаще встречаются обыкновенные угри, возникающие у юношей и девушек в период полового созревания. Однако чтобы поставить диагноз «юношеские угри», необходимо тщательно обследовать молодого человека или девушку для исключения дисбактериоза, сахарного диабета, гормональных нарушений, патологии щитовидной железы, заболеваний желудочно-кишечного тракта и пр. Выделяют также медикаментозные угри у лиц, не переносящих то или иное лекарство, и профессиональные угри (от контакта с углем, продуктами нефтехимических производств, цементом, смазочными маслами, керосином, ацетоном).
Обыкновенные угри характеризуются появлением вокруг комедона воспалительного узелка небольших размеров. В центре этой папулы вскоре формируется пустула. При её вскрытии выделяется небольшое количество гноя, который ссыхается и образует корку. Инфильтрат на месте узелка рассасывается медленно, оставляя небольшие пигментные пятна или мелкие рубчики. Общая картина вульгарных угрей пёстрая: жирная кожа лица, спины, груди, расширенные поры сальных желез, чёрные точки (комедоны), фолликулярные пустулы в различной стадии развития, гнойные и кровянистые корочки, пятна розового цвета, мелкие рубчики.
Помимо обыкновенных, встречаются шаровидные угри. Они имеют большие размеры, выраженный инфильтрат, расположенный в глубоких слоях дермы и в подкожной жировой клетчатке. Нередко такие угри сливаются между собой, как бы нагромождаясь один на другой, образуют обширные инфильтраты с неровной бугристой поверхностью – конглобатные угри. В центре некоторых угрей может формироваться абсцесс (абсцедирующие угри). На месте таких угрей остаются рубцы, иногда обезображивающие лицо. Конглобатные угри – тяжелое заболевание, они могут располагаться не только на себорейных участках, но и на коже спины, живота, и даже конечностей.
Диагностикаразличных форм угревой сыпи не представляет затруднений и основывается на типичной локализации процесса клинической картине и возрасте больного.
Лечение и уход. С целью нормализации функции вегетативной системы назначают препараты кальция, транквилизаторы, бромкамфору, беллоид. Важно также следить за функцией желудочно-кишечного тракта, назначать диету с ограничением жиров, углеводов и поваренной соли. Необходимо ликвидировать очаги хронической инфекции. Весьма полезны регулярные занятия физкультурой и спортом, достаточный сон. Широко применяют витамины группы В, УФ — терапию. Наружно назначают утром и вечером обезжиривающие и антибактериальные спиртовые растворы борной или салициловой кислоты и спиртоэфирные растворы.
Благоприятное влияние на течение сухой себореи оказывают препараты, содержащие сульфид селена: сульсеновое мыло, паста «Сульсен».
При отсутствии гнойничков местное лечение угревой сыпи начинают с удаления комедонов. Для этого можно применять либо солевые процедуры, либо механическое их удаление – так называемую чистку лица. При солевой процедуре круговыми скользящими движениями, не сдвигая кожу, на лицо наносят мыльную пену, смешанную с мелкой столовой солью (⅟₄ чайной ложки). Маску оставляют на 2-3 мин, а затем смывают горячей и холодной водой. Лицо вытирают насухо махровым полотенцем, смазывают тонким слоем крема или лосьона для жирной кожи. Чистка лица является комплексной процедурой, состоящей из тепловых воздействий (паровая ванна, припарки, парафиновая маска) и механического удаления комедонов, и проводится в косметических лечебницах и кабинетах.
Легкая угревая болезнь может быть купирована наружными средствами. Ранее популярные спиртовые растворы с салициловой кислотой и резорцином уступили место современным средствам. Лосьон Зинерит (эритромицин – цинковый комплекс) сочетает противомикробное, противовоспалительное и комедонолитическое действие, при этом цинк уменьшает выработку секрета сальных желез. В случаях упорной пустулизации назначают тетрациклин с нистатином или эритромицин, стафилококковую вакцину, препараты цинка. В случаях индуративных и абсцедирующих угрей требуется хирургическое вмешательство.
Гипергидроз. Физиологическое повышенное потоотделение возникает при усиленной физической работе, высокой температуре окружающего воздуха, при острых лихорадочных заболеваниях и т.д. Повышенная потливость может быть следствием функциональных нарушений вегетативной нервной системы. В ряде случаев гипергидроз стоп обусловлен ношением резиновой обуви, чулок из синтетического волокна и т.д. Потливость подошв нередко развивается у лиц, страдающих плоскостопием. Гипергидроз, как правило, является предрасполагающим фактором для развития инфекционного (стрептококкового, грибкового) поражения кожи.
Лечениепотливости должно быть направлено на укрепление тонуса нервной системы. Для этого необходимо вести гигиенический образ жизни, заниматься спортом, применять препараты кальция, брома, витамин В₁. Благоприятное влияние оказывают общие тёплые ванны. Местное лечение потливости проводят вяжущими, высушивающими и дезинфекционными средствами: борной и салициловой кислотами, танином, формалином, уротропином, тальком, окисью цинка и т.д. Средний медицинский персонал должен знать, что при слабовыраженной потливости иногда достаточно бывает ежедневно мыть ноги водой с мылом или обмывать их холодной водой. Больные гипергидрозом стоп должны часто менять носки (чулки) и носить свободную обувь.
В профилактике потливости большое значение имеют купания, воздушные и солнечные ванны, ходьба босиком.
Розацеа.
Розацеа –заболевание, локализующееся на коже лица, возникающее, как правило, в зрелом и пожилом возрасте. Чаще встречается у женщин. В патогенезе важную роль играют желудочно-кишечные расстройства и нарушения нейроэндокринной регуляции. Способствуют развитию заболевания такие внешние факторы, как работа на открытом воздухе, в горячем цеху. Определённую роль играет клещ-железица, который является сапрофитным паразитом кожи.
Заболевание начинается с незначительной гиперемии кожи лица, которая усиливается от приёма острой, горячей пищи и под воздействием эмоциональных факторов. Постепенно эритема становится стойкой, приобретает синюшный оттенок. На фоне эритемы появляются телеангиэктазии, мелкие красного цвета узелки и пустулы. Развивается клиническая картина розовых угрей. При длительном существовании розовых угрей в результате воспаления и венозного застоя кожа грубеет, утолщается, появляются бугристые выбухания, может развиваться ринофима (шишковидный нос).
Сходным с розацеа является периоральный дерматит. Основные причины его – повышенная чувствительность кожи лица к некоторым косметическим средствам: кремам, губным помадам, гримам, лосьонам, зубным пастам и т.д. Определённую роль в возникновении околоротового дерматита играет длительное применение фторсодержащих кортикостероидных мазей.
Лечениеэффективно при одновременной терапии сопутствующих заболеваний желудочно-кишечного тракта, эндокринных нарушений у женщин в климатическом периоде. Следует избегать провоцирующих факторов, способствующих расширению кровеносных сосудов лица: холода, солнечных лучей. Нужно соблюдать щадящую диету, отказаться от применения средств декоративной косметики. Общее лечение заключается в применении антималярийных препаратов, трихопола, витаминов. Наружное лечение начинают с примочек, охлаждающих кремов. После стихания островоспалительных процессов назначают пасты и мази с серой, дегтем, нафталаном. При обнаружении клеща-железницы проводится противопаразитарное лечение по методу М.П. Демьяновича или мазью «Ям». С этой же целью применяются аэрозоль Спрегаль, метрогил-желе (1% метронидазол). Из физиотерапевтических методов используют криомассаж и электрокоагуляцию.
Рекомендуемые страницы:
Воспользуйтесь поиском по сайту:
Источник
