Что такое болезнь в стадии компенсации
Здоровье – это основа трудоспособности и беззаботной жизни. К сожалению, различные патологические состояния регистрируются практически у всех людей. Причины могут быть врождёнными и приобретёнными в течение жизни. Некоторые заболевания являются хроническими и развиваются постепенно. Такие патологии, как артериальная гипертензия, сахарный диабет, бронхиальная астма, сердечная недостаточность, сопровождают человека на протяжении всей его жизни. Если пациент бережёт себя, избегает влияния вредных факторов и вовремя получает лечение, то его заболевание чаще всего остаётся на определённом уровне и не имеет тенденции к развитию. К сожалению, так происходит не во всех случаях, и некоторые патологии неминуемо отягощаются. Когда к основному диагнозу добавляется словосочетание «в стадии декомпенсации», больного интересует, что это означает. Необходимо знать, что все хронические патологии имеют определённые формы своего развития. Декомпенсация – что это? Данный термин означает конечную стадию прогрессирования болезни.

Декомпенсация – что это такое?
С латинского языка это слово переводится как «отсутствие возмещения» или «неравновесие». Известно, что в нашем организме всё взаимосвязано, поэтому при возникновении любого заболевания, начинают действовать компенсаторные механизмы. Они присутствуют во всех органах и системах, и при необходимости начинают использовать свои запасы, нужды в которых ранее не было. Декомпенсация – что это? Такое состояние говорит о том, что механизмы организма исчерпались, и уравновесить себя сам он уже неспособен.
Стадии развития хронических патологий
Итак, декомпенсация – что это? Ответить на вопрос позволит классификация заболеваний, основанная на стадии их прогрессирования. Существует 3 степени, характеризующие развитие патологии:

- Стадия компенсации – в этом случае организм способен самостоятельно возместить ущерб, нанесённый патологией. Эта форма характеризуется тем, что больной не чувствует особых изменений своего состояния.
- Стадия субкомпенсации – организм уже не справляется с патологией полностью, и может возместить ущерб, причинённый ему, лишь частично. Больной замечает ухудшение состояния.
- Стадия декомпенсации является конечной, она наступает, когда организм полностью истратил свои силы и больше не может работать на возмещение вреда, нанесённого патологией. В этом случае пациент крайне ослаблен, плохо себя чувствует, помимо основного заболевания, отмечает общую слабость и нарушение трудоспособности.
Сердечная декомпенсация
Такие заболевания, как эссенциальная артериальная гипертензия, ревматизм, миокардит, зачастую имеют хроническое течение. Больные находятся на учёте у врача-кардиолога и постоянно получают необходимое лечение. Так как эти патологии требуют повышенной работы со стороны сердечно-сосудистой системы, в большинстве случаев всё равно развивается ХСН. Это происходит из-за того, что орган направляет все свои силы на возмещение ущерба. Тем не менее, хроническая сердечная недостаточность часто завершается декомпенсацией. Она проявляется постоянной одышкой, тахикардией, появлением отёков на голени, повышением артериального давления и сильной слабостью.
Конечная стадия сахарного диабета
Повышение уровня глюкозы в организме проявляется тяжёлым гормональным расстройством. Сахарный диабет неминуемо ведёт к осложнениям со стороны сосудистой системы всего организма. Наиболее частыми из них являются: нефро-, нейро-, ретинопатия, атеросклероз, язвы на стопах. Декомпенсация сахарного диабета проявляется не только появлением этих признаков, но и их прогрессированием и неспособностью организма самостоятельно с ними справляться.
Источник
Классификация
Сердечная недостаточность – это очень опасное состояние, при котором сердце не способно в достаточной мере выполнять свои функции. Вследствие этого органы и все ткани организма не получают нужное количество крови, с которой поступают кислород и питательные вещества. Данное заболевание имеет несколько этапов развития, самый опасный, третий – декомпенсация.
Сердечная недостаточность в стадии декомпенсации часто приводит к смертельному исходу. В данном случае сердце не справляется со своей задачей не только при физических или эмоциональных нагрузках, но даже если человек находится в спокойном состоянии. Данная форма необратима, и поэтому настолько опасна.
Для декомпенсированной сердечной недостаточности характерно:
- Увеличение миокарда, а точнее – его растяжение и истончение.
- Задержка жидкости в организме.
- Стремительное снижение сердечного выброса.
- Отечность миокарда.
Хроническая форма декомпенсации – это длительный процесс, то есть данная патология развивается на протяжении годов, и при этом прогрессирует. Особенность ее заключается в том, что вследствие какого-либо поражения органа (некроз, воспаление, дисплазия), клетки миокарда изменяются. Это отражается на его функционировании. Но клетки, которые еще не поражены, выполняют работу, компенсируя дисфункцию пораженных миоцитов. Далее происходит декомпенсация, и сердце не способно перекачивать кровь в нужном количестве.
Декомпенсированную сердечную недостаточность разделяют по локализации:
- Патология левого желудочка. Диастолический тип – при этом полость не способна получить нужное количество крови. Это чревато перегрузкой левого предсердия и застойным процессом в легких. Но сердечный выброс в аорту еще сохранен. Систолический тип – левый желудочек расширен, снижен сердечный выброс. Сократительная функция желудочка нарушена.
- Патология правого желудочка. Она характеризируется застойным процессом в большом кругу кровообращения, а малый при этом недостаточно снабжается кровью.
- Смешанная форма. Она встречается очень редко. Для нее характерна дисфункция и левого, и правого желудочков.
Симптомы
Патология проявляет достаточно много симптомов. Нет каких-либо специфических признаков, по которым можно диагностировать болезнь точно.
Декомпенсированная сердечная недостаточность – это последствие других заболеваний сердца, поэтому клиническая картина достаточно разнообразна, так как одни симптомы наслаиваются на другие.
Основные симптомы декомпенсированной сердечной недостаточности:
- Одышка. Она проявляется при небольших нагрузках, но если нет соответствующего лечения, то патология прогрессирует, и беспокоит, даже если человек находится в спокойном состоянии. Возникает это вследствие застойных процессов в легких.
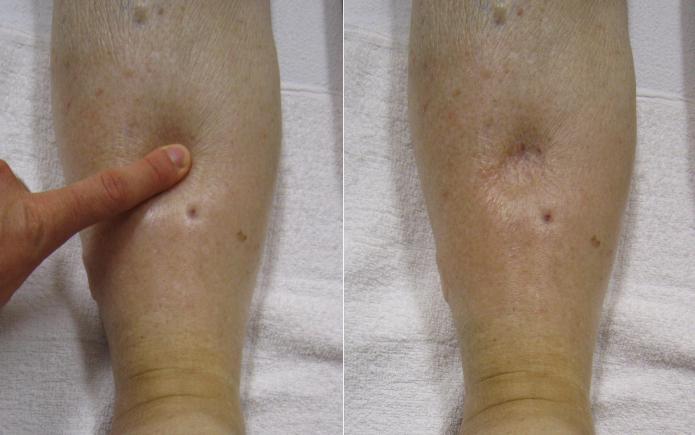
- Отечности ног и рук. Объясняются они нарушенным оттоком жидкости из организма. При этом поражается также и сердечная мышца.
- Сухой кашель.
- Болевые ощущения или дискомфорт в области правого подреберья.
- Асцит – водянка в брюшной полости. При этом живот и вес человека значительно увеличиваются.
- Общая слабость, чувство переутомления.
- Холодные стопы и кисти рук.
- Небольшое количество мочи, редкие позывы к мочеиспусканию.
При обследовании врачи обнаруживают хрипы в легких, аритмию, застойные процессы. Наблюдается повышение давления в яремной вене.
Причины
Причинами хронической сердечной недостаточности в стадии декомпенсации являются различные заболевания сердечно-сосудистой системы, которые не лечились вовремя.
Декомпенсированная сердечная недостаточность возникает по таким причинам:
- Гипертоническая болезнь, а точнее, запустить необратимый процесс может гипертонический криз.
- Врожденные пороки сердца. Это аномалии сердечных клапанов, вследствие которых происходит сбой сердечной работы.
- Миокардит.
- Стабильная тахиаритмия.
- Кардиомиопатия гипертрофического типа.
Вышеперечисленные причины относятся к сердечным патологиям. Также сердечную недостаточность могут вызывать и другие факторы:
- Хронический алкоголизм.
- Отравление организма бактериально-токсического типа.
- Бронхиальная астма, которая не лечилась и перешла в запущенную форму.
- Неправильное лечение или же его отсутствие на первой стадии патологии.
- Ожирение.
- Сахарный диабет.
Лечение
Перед тем как назначить метод лечебной терапии и конкретные препараты, врач проводит полное обследование. К нему относится изучение анамнеза, так как если развилась последняя стадия заболевания, то у человек уже есть история болезни. Также проводится физикальный осмотр.
Обязательно пациенту нужно сдать анализы крови и мочи. Из инструментальных исследований назначается рентренография и ЭХО-кардиография. К современным методам диагностики относятся МРТ и КТ. Они очень информативны, их могут назначать вместо рентгена и УЗИ. Уже после необходимых исследований назначаются лекарственные препараты.
Лечение должно быть направлено на устранение декомпенсации организма и восстановление основных его функций, нейтрализовать застойные процессы. Терапия обязательно проходит под наблюдением врачей, то есть только в условиях стационара. Больному нужен постельный режим, обязательно исключается любая нагрузка (физическая и эмоциональная). Пациент должен периодически садиться или делать несколько шагов. Это поможет предотвратить застойные процессы и образование тромбов.
Медикаментозная терапия
Декомпенсированная сердечная недостаточность лечится комплексом из разнообразных препаратов. Важно принимать:
- Ингибиторы АПФ.
- Бета-ингибиторы. Эти препараты помогают сократить потребности миокарда.
- Сердечные гликозиды. Эти препараты способствуют увеличению сердечного выброса.
- Антагонисты альдостерона. Эти средства повышают артериальное давление и выводят излишки жидкости из организма.
- Антиаритмические препараты.
Важно принимать антигипентензивные препараты, средства, которые влияют на реологические качества крови и липидный обмен. Дополнительно требуются диуретики.
При запущенной сердечной недостаточности назначаются и другие лекарства. Так как от дисфункции сердца страдает весь организм, требуется прием гепатопротекторов, иммуномодуляторов и витаминных комплексов.
Важно, чтобы комплекс препаратов назначал квалифицированный специалист, потому как все сердечные лекарства имеют достаточно большой список побочных эффектов. Только врач может назначить терапию, исходя из всех индивидуальных особенностей организма пациента, чтобы снизить вероятность проявления таких действий на организм.
Хирургические операции
Чаще всего при сердечной декомпенсации назначается хирургическое лечение. К таким методам относятся:
- шунтирование сосудов;
- ангиопластика коронарного типа;
- установка дефибриллятора или кардиостимулятора.
Радикальное хирургическое лечение назначается пациентам, у которых есть необратимые изменения структуры органов. При этом может требоваться пересадка легких, сердца или крупных артерий.
При сердечной недостаточности левого желудочка пациентам имплантируют специальный аппарат, который функционирует за него. Некоторое время назад врачи устанавливали данный аппарат временно, до пересадки сердца, но сейчас доказано, что он значительно продлевает жизнь пациентов.
Сердечная недостаточность в стадии декомпенсации – это такое тяжелое состояние, при котором в большинстве случаев наступает летальный исход. Поэтому заниматься самолечением в данном случае просто противопоказано. Согласно статистике, около 75% мужчин и 62% женщин не проживают больше 5 лет с такой патологией. Но такие цифры обусловлены тем, что люди несвоевременно обращаются к врачам.
Источник
Запущенные патологические процессы в организме приводят к серьезным нарушениям в функционировании органов. Различные стадии цирроза печени берут свое начало от очагового воспаления и доходят до полного омертвения здоровых клеток органа. Поэтому важно своевременно обратиться за консультацией к врачу и при необходимости пройти курс лечения, а также придерживаться профилактических рекомендаций.
Декомпенсация – что это такое?
С латинского языка это слово переводится как «отсутствие возмещения» или «неравновесие». Известно, что в нашем организме всё взаимосвязано, поэтому при возникновении любого заболевания, начинают действовать компенсаторные механизмы. Они присутствуют во всех органах и системах, и при необходимости начинают использовать свои запасы, нужды в которых ранее не было. Декомпенсация – что это? Такое состояние говорит о том, что механизмы организма исчерпались, и уравновесить себя сам он уже неспособен.
Профилактика осложнений
Чтобы не допустить перехода субкомпенсированного диабета в декомпенсированный, необходимо осуществлять самоконтроль и проходить систематические обследования. Субкомпенсированный сахарный диабет 2 типатребует соблюдения диеты.
Регулярная диагностика особенно актуальна для пациентов с нарушением толерантности к глюкозе. Также систематические обследования важны для людей с наследственной предрасположенностью. Это же актуально для женщин, родивших мертвого ребенка или малыша с высокой массой тела.
Людям с сахарным диабетом нужно систематически выполнять ультразвуковое исследование почек, оценивать состояние сосудов и проводить рентгенографию грудной клетки. Также требуются регулярные консультации кардиолога, дерматолога, стоматолога. Это поможет избежать отрицательных последствий.
Субкомпенсация сахарного диабета – промежуточное состояние, при котором здоровье человека остается удовлетворительным.
Чтобы избежать серьезных проблем и развития фазы декомпенсации, важно систематически проходить обследования и четко следовать врачебным рекомендациям.
Стадии развития хронических патологий
Итак, декомпенсация – что это? Ответить на вопрос позволит классификация заболеваний, основанная на стадии их прогрессирования. Существует 3 степени, характеризующие развитие патологии:
- Стадия компенсации – в этом случае организм способен самостоятельно возместить ущерб, нанесённый патологией. Эта форма характеризуется тем, что больной не чувствует особых изменений своего состояния.
- Стадия субкомпенсации – организм уже не справляется с патологией полностью, и может возместить ущерб, причинённый ему, лишь частично. Больной замечает ухудшение состояния.
- Стадия декомпенсации является конечной, она наступает, когда организм полностью истратил свои силы и больше не может работать на возмещение вреда, нанесённого патологией. В этом случае пациент крайне ослаблен, плохо себя чувствует, помимо основного заболевания, отмечает общую слабость и нарушение трудоспособности.
Критерии установления субкомпенсации СД
При определении стадии компенсации сахарного диабета учитываются лабораторные анализы и физиакальные данные.
К лабораторным анализам относят:
- Определение сахара в крови натощак. У полностью здоровых людей этот показатель должен быть в диапазоне от 3,3 до 5,5 ммоль/г. Если у пациентов с диабетом анализ показывает значения близкие к норме, то это свидетельствует о хорошей степени компенсации патологии;
- Глюкозотолерантный анализ. Делают через два часа после употребления больным раствора глюкозы. Норма – 7,7 ммоль/л. Помимо степени компенсации диабета анализ применяется для определения склонности к преддиабету;
- Гликозированный гемоглобин (HbA1с). Показывает соотношение между молекулами гемоглобина, вступившими в реакцию с молекулами глюкозы, и остального гемоглобина. Норма – от 3 до 6%, HbA1с определяет средние показатели глюкозы примерно за 3 месяца до забора анализа;
- Сахар в моче. В норме в урине глюкозы нет. Допустимый предел 8,9 ммоль/л, при этом показатели еще сохраняется функция почек к фильтрации;
- Холестерин. Определяется «вредный» холестерин, его значение не должно быть больше 4 ммоль/л. Превышение показателей свидетельствует о начинающихся патологических изменениях в сосудах;
- Триглицериды. Анализ назначается для определения вероятности диабетических сосудистых изменений. При диабете оптимальные показатели триглицеридов – до 1,7 ммоль/л.
Компенсация диабета зависит и от веса человека. У диабетиков индекс массы тела должен быть в пределах 24–25, рассчитывается он по формуле, в которой вес в килограммах делится на рост в метрах.
Немаловажное значение имеют и значения артериального давления. Нормальным показателем считается предел до 140/90 мм. рт. ст. Гипертензия свидетельствует о плохом состоянии сосудов.
О компенсированном сахарном диабете говорят, когда перечисленные выше тесты не выходят за нормальные показатели или приближаются ближе к ним. Субкомпенсацию можно определить по приведенной ниже таблице.
| Показатели | Компенсированная фаза диабета | Субкомпенсация | Декомпенсированное течение |
| Сахар в крови натощак | От 4,4 до 6,1 ммоль/л | От 6,2 до 7,8 ммоль/л | Больше 7,8 ммоль/л |
| Глюкозотолерантный анализ | От 5,5 до 8 ммоль/л | До 10 ммоль/л | Более 10 |
| HbA1c | Меньше 6,5% | От 6,5 до 7,5 процентов | Больше 7,5 % |
| Сахар в урине | Нет | Меньше 0,5% | Больше 0,5% |
| Показатели холестерина | Меньше 5,2 ммоль/л | От 5,2 до 6.5 ммоль/л | Больше 6,5 |
| Уровень триглицеридов | Менее 1,7 ммоль/л | От 1,7 до 2,2 ммоль/л | Больше 2,2 |
| Индекс массы тела (у мужчин) | Меньше 25 | От 25 до 27 | Более 27 |
| Индекс массы тела (у женщин) | Меньше 24 | От 24 до 26 | Более 26 |
| Показатели АД | Менее 140/90 | В пределах от 140 до 160 | Выше 160 мм рт ст. |
Чем ближе к нижней границе нормы приближаются анализы в субкомпенсированную стадию диабета, тем проще добиться компенсации заболевания.
Причины развития патологии
К факторам, которые провоцируют цирроз печени, относятся:
- Пристрастие к спиртному. При ежедневном употреблении напитков, которые содержат в своем составе алкоголь, орган не успевает восстановиться. Это приводит к изменениям в структуре, дистрофии и циррозу.
- Гепатит. Вирусные патологии типа B, C и D вызывают необратимые разрушения в структуре печени.
- Генетика. Существуют болезни, которые передаются на генном уровне и вызывают отмирание печеночных клеток. К ним относят недуг Вильсона и гемохроматоз.
- Гепатит аутоиммунного типа. Изменения в иммунной системе приводят к тому, что организм начинает атаковать здоровый орган и развивается стадия компенсации.
- Токсичные вещества. Так как через печень проходят все вещества, попадающие в организм, то вредные условия труда или плохое питание ярко сказываются на структуре органа.
- Сердечные патологии. Отклонения в работе сердца часто провоцирует застой крови в печени, что влияет на нормальный ритм работы органа.
Вернуться к оглавлению
Симптомы
Для третьей стадии цирроза характерно появление следующих симптомов:
- сильный приступ боли в районе правого подреберья. Иногда неприятные ощущения приобретают постоянный характер, а для их снятия понадобится прием сильнодействующих средств;
- признаки интоксикации организма: повышение температуры, головокружение, головная боль, отсутствие аппетита;
- диспепсические расстройства: диарея, запоры, изжога, боли в области желудка, рвота;
- маточные, желудочные, кишечные кровотечения. Это связано с тем, что печень перестает вырабатывать вещества, которые связывают кровь, а селезенка, увеличивающая в размерах, прекращает продуцировать тромбоциты;
- нарушение обменных процессов приводит к атрофическим изменениям в мышцах, из-за чего больной худеет и чувствует себя слабым и апатичным. Из-за нарушения белкового обмена повышается риск возникновения переломов;
- гормональный дисбаланс влечет за собой бесплодие, импотенцию и снижение полового влечения;
- сильный жар;
- спленомегалия, то есть увеличение селезенки в размерах;
- кожные покровы становятся сухими и морщинистыми;
- сильнейшее истощение;
- покраснение ладоней, подошв и пальцев;
- бессонница;
- агрессия;
- сильное увеличение живота в объемах;
- отеки на ногах;
- затвердение печени;
- раздражительность;
- кожа приобретает бронзово-желтый оттенок. Это связано с тем, что под кожей начинает скапливаться билирубин.
Отдельно стоит сказать про изменения психического состояния при циррозе. Почему так происходит? Одна из причин связана с тем, что в головной мозг попадают токсические вещества. В некоторых случаях больные становятся заторможенными и теряют ориентацию. У них может наступать помрачение сознания, депрессия, раздражительность, мнимая тревожность.
Стадии недуга и их клиническая картина
Проявления болезни в период компенсации
В начале патологического процесса в тканях органа начинается воспалительный процесс, который приводит к необоснованной утомляемости, невнимательности и отсутствию аппетита. На этом этапе клетки уничтожаются и заменяются соединительной тканью. Анализы показывают незначительное отклонение от нормы, однако важно выявить недуг именно в этом состоянии, так как цирроз стремительно прогрессирует.
Особенности развития стадии субкомпенсации
Вторая стадия патологии приводит к обширному замещению здоровых клеток на соединительную ткань, что ощущается при прощупывании органа. В этот период печень продолжает работать, однако возможно развитие асцита. Характерными признаками этапа субкомпенсации считаются:
- зуд;
- желтушный оттенок кожных покровов;
- дурнота со рвотными позывами;
- снижение массы тела.
Вернуться к оглавлению
Симптомы
Поздняя стадия циррозного поражения печени всегда проявляется в следующих признаках:
- желтизна кожных покровов и глазных склер;
- бледность и синюшность отдельных участков тела;
- сильный жар (вплоть до 40°С);
- резкое истощение (вплоть до анорексии);
- ослабленность, потеря трудоспособности;
- отказ от еды;
- бессонница;
- неадекватность поведения с необъяснимой агрессией, раздражительностью;
- тремор конечностей;
- сильное увеличение объема живота;
- пупочные, паховые грыжи;
- носовые, пищеводные, желудочные кровотечения разной интенсивности;
- сильный болевой синдром, распространяющийся справа под ребрами;
- диспепсия со стороны ЖКТ (диарея, чередующаяся с запорами, вздутие, метеоризм, подташнивание со рвотой).
Признаки могут появляться по отдельности, но в большинстве случаев на декомпенсированном этапе они присутствуют все сразу. При этом симптомы быстро нарастают вплоть до своего максимума.
На завершающей стадии цирроза врач может выявить следующие признаки при осмотре больного:
- астеничное телосложение при животе, в простонародье именуемом «голова медузы»;
- уменьшение мышц плеч;
- пониженные тонус и сила мышечной ткани;
- геморрагии по всему телу в виде точечной, красноватой сыпи;
- покрасневшие ладони при общей желтушности;
- пальпируемые печень и селезенка, которые ощущаются как болезненные, бугристые, плотные выпуклости (в особо тяжелых случаях печень существенно уменьшена и деформирована);
- глухой перкуссионный звук в животе из-за скопления большого количества жидкости в плевральной полости.
Как диагностировать цирроз печени?
Так как компенсированная стадия развивается без видимой клинической картины, то человек чаще всего обращается за помощью, когда процесс уже набирает обороты. Очень важно своевременно получить консультацию специалиста, который проведет опрос, выявит ранее перенесенные вирусные патологии, а также пальпаторным методом проверит печень на наличие уплотнений. При подозрении на отклонения в работе органа человеку назначат пройти:
- общее исследование крови;
- биохимический анализ;
- иммунологическое изучение крови;
- УЗИ;
- томографию;
- ангиографию;
- радионуклидное сканирование.
Вернуться к оглавлению
Методы диагностики
Лабораторные анализы при субкомпенсированном циррозе печени подразумевают общий анализ крови, биопсию, которая может гарантированно подтвердить диагноз. Так, для этого недуга характерно снижение уровня гемоглобина и эритроцитов, повышение содержания лейкоцитов и ускорение СОЭ. Кал может терять цвет, количества стеркобилина снижается.
Более развёрнутый и детальный результат могут предоставить биохимический анализ. О субкомпенсированном циррозе печени сигнализируют следующие отклонения:
- Увеличенное содержание гамма-глобулина;
- снижение альбуминов;
- уменьшение объёма белка;
- уменьшение холестерина и мочевины;
- Понижение уровня протромбина;
- Билирубин, АсТ, АлТ, гамма-ГГТ повышены;
- активности ферментов: АсТ, АлТ, гамма-ГГТ,
Сведения инструментальных исследований учитываются для подтверждения диагноза. Проводится УЗИ и биопсия печени, органов брюшной полости, чтобы исключить шанс осложнений и болезней других органов. В некоторых тяжёлых случаях применяют зондирование для получения более точной картины.
Особенности лечения патологии
Стадии патологии печени различаются выраженностью симптомов и степенью поражения органа, однако при любой из них полностью устранить недуг невозможно. Главным правилом терапии является устранение факторов, которые спровоцировали развитие цирроза. Чаще отклонение провоцируют:
- Алкоголь пагубно влияет на больную печень.
Алкоголь. В этом случае проводится интоксикационная терапия, которая помогает очистить организм от вредных веществ.
- Вирус. Прекращение развития цирроза печени возможно при проведении противовирусного комплекса.
- Лекарственный гепатит. Терапия требует отказа от приема медикаментозных средств.
- Иммунные нарушения. Назначаются препараты, которые подавляют ее активность и предотвращают атаку на печень.
Лечение цирроза проводится индивидуально, только врачом, после получения всех результатов анализов.
Народные средства
Снять неприятную симптоматику и болевые ощущения помогут рецепты народной медицины. Самыми популярными средствами являются:
- Сбор равных пропорций корневища цикория, хвоща, тысячелистника, зверобоя. 1 ст. л. смеси заваривается в 250 мл кипятка. Пить напиток можно по истечении 4-х часов в 3 приема за день.
- Сбор из корня пырея (2 объема), шиповника (2 объема), крапивы (1 объем). 1 ст. л. смеси заваривается в 250 мл воды на огне в течение 10 минут. Пить напиток нужно по стакану дважды в день.
Какие даются прогнозы?
Стадии цирроза непосредственно влияют на длительность человеческой жизни. На начальном этапе заболевания половина пациентов живут 7—10 лет, на стадии субкомпенсации только 40% больных проживает еще 5 лет, при третьем уровне развития 10—40% пациентов живут не дольше 3-х лет, после постановки диагноза. Последний этап цирроза опасен внезапным летальным исходом. После пересадки органа длительность жизни достигает 10 лет, но повторное развитие недуга возможно в 15% случаев. Правильное лечение, соблюдение правил профилактики значительно увеличивает продолжительность жизни. Очень осложняет процесс выздоровления патологические процессы в других системах организма, особенно онкологические заболевания.
( 2 оценки, среднее 4 из 5 )
Источник
