Что за болезнь ревматизм как лечить

Энциклопедия / Заболевания / Сердце и сосуды / Ревматизм
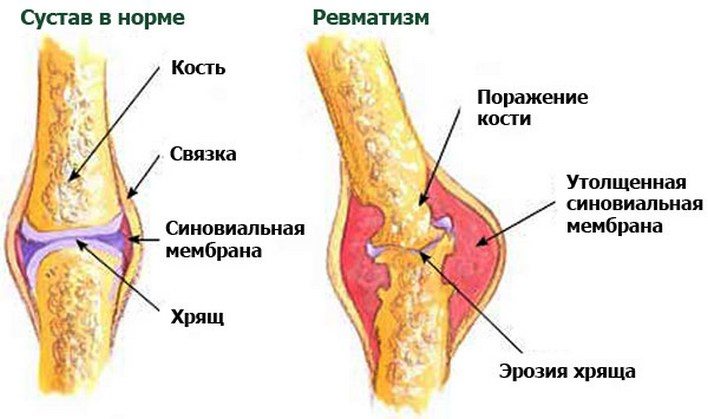
Ревматизм — воспаление соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе.
Развитие ревматизма тесно связано с предшествующей острой или хронической носоглоточной инфекцией, вызванной стрептококком, прямым или опосредованным повреждающим воздействием его компонентов и токсинов на организм с развитием иммунного воспаления.
За избирательное поражение клапанов сердца и миокарда с развитием иммунного асептического воспаления ответственны противострептококковые антитела, перекрестно реагирующие с тканями сердца (молекулярная маскировка).
Немаловажную роль отводят генетическим факторам, что подтверждается более частой заболеваемостью детей из семей, в которых кто-то из родителей страдает ревматизмом.
Ревматизм характеризуется многообразием проявлений и вариабельностью течения. Как правило, он возникает в школьном возрасте, реже у дошкольников и практически не встречается у детей младше 3 лет.
- В типичных случаях первые признаки ревматизма в виде лихорадки, признаков интоксикации (утомляемость, слабость, головная боль), болей в суставах и других проявлений заболевания выявляются через 2–3 недели после ангины или фарингита.
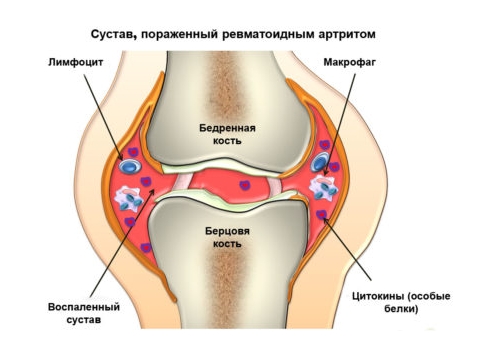
- Одними из наиболее ранних признаков ревматизма являются боли в суставах, выявляемые у 60-100% заболевших (ревматоидный артрит).
- Ревматоидному артриту свойственно острое начало, вовлечение крупных или средних суставов (чаще коленных, голеностопных, локтевых), быстрое обратное развитие процесса.
- Признаки поражения сердца определяются в 70-85% случаев. Жалобы сердечного характера (боли в области сердца, сердцебиение, одышка) отмечаются при выраженных сердечных нарушениях.
- Чаще, особенно в начале заболевания, наблюдаются разнообразные астенические проявления (вялость, недомогание, повышенная утомляемость).
К более редким симптомам ревматизма относится аннулярная сыпь и ревматические узелки.
Аннулярная сыпь (кольцевидная эритема) – бледно-розовые неяркие высыпания в виде тонкого кольцевидного ободка, не возвышающиеся над поверхностью кожи и исчезающие при надавливании. Сыпь обнаруживается у 7-10% больных ревматизмом преимущественно на пике заболевания и обычно носит нестойкий характер.
Фото: сайт кафедры дерматовенерологии Томского военно-медицинского института
Подкожные ревматоидные узелки – округлые, плотные, малоподвижные, безболезненные, единичные или множественные образования с локализацией в области крупных и средних суставов, остистых отростков позвонков, в сухожилиях. В настоящее время встречаются редко, преимущественно при тяжелой форме ревматизма, сохраняясь от нескольких дней до 1–2 месяцев.
Боли в животе, поражение легких, почек, печени и других органов при ревматизме в настоящее время встречается крайне редко, в основном при тяжелом его течении.
На ЭКГ нередко выявляются нарушения ритма.
Рентгенологически (помимо не всегда выраженного увеличения сердца) определяются признаки снижения сократительной функции миокарда, изменение конфигурации сердца.
УЗИ сердца.
Лабораторные показатели у больных ревматизмом отражают признаки стрептококковой инфекции, наличие воспалительных реакций и иммунопатологического процесса.
В активную фазу определяются: лейкоцитоз со сдвигом влево, увеличение СОЭ, нередко – анемия; повышение показателей серомукоида, дифениламиновой реакции; диспротеинемия с гипергаммаглобулинемией; повышение титров АСГ, АСЛ-О, увеличение иммуноглобулинов (Ig) класса A, M и G; С-реактивный белок (СРБ), циркулирующие иммунные комплексы, антикардиальные антитела.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Лечение ревматизма основывается на раннем назначении комплексной терапии, направленной на подавление стрептококковой инфекции и активности воспалительного процесса, а также на предупреждении развития или прогрессирования порока сердца.
Реализацию этих программ осуществляют по принципу этапности:
- I этап – стационарное лечение,
- II этап – долечивание в местном кардио-ревматологическом санатории,
- III этап – диспансерное наблюдение в поликлинике.
1. На I этапе в стационаре больному назначают лекарственное лечение, коррекцию питания и лечебную физкультуру, которые определяются индивидуально с учетом особенностей заболевания и прежде всего тяжести поражения сердца.
В связи со стрептококковой природой ревматизма лечение проводят пенициллином.
- Антиревматическая терапия предусматривает один из нестероидных противовоспалительных препаратов (НПВП), который назначают изолированно или в комплексе с гормонами в зависимости от показаний.
- Противомикробную терапию пенициллином проводят в течение 10–14 дней.
- При наличии хронического тонзиллита, при частых обострениях очаговой инфекции продолжительность лечения пенициллином увеличивают или дополнительно используют другой антибиотик – амоксициллин, макролиды (азитромицин, рокситромицин, кларитромицин), цефуроксим аксетил, другие цефалоспорины в возрастной дозировке.
- НПВП применяют не менее 1–1,5 месяцев до устранения признаков активности процесса.
- Преднизолон в начальной дозе назначают в течение 10–14 дней до получения эффекта, затем суточную дозу снижают по 2,5 мг каждые 5–7 дней под контролем клинико-лабораторных показателей, в последующем препарат отменяют.
- Длительность лечения хинолиновыми препаратами при ревматизме составляет от нескольких месяцев до 1–2 лет и более в зависимости от течения заболевания.
В условиях стационара проводят также устранение хронических очагов инфекции, в частности, операцию по удалению миндалин, осуществляемую через 2–2,5 месяца от начала заболевания при отсутствии признаков активности процесса.
2. Основной задачей на II этапе является достижение полной ремиссии и восстановление функциональной способности сердечно-сосудистой системы.
В санатории продолжают начатую в стационаре терапию, лечат очаги хронической инфекции, осуществляют соответствующий лечебно-оздоровительный режим с дифференцированной двигательной активностью, лечебной физкультурой, закаливающими процедурами.
3. III этап комплексной терапии ревматизма предусматривает профилактику рецидивов и прогрессирования заболевания.
С этой целью используют препараты пенициллина продленного действия, преимущественно бициллин-5, первое введение которого осуществляют еще в период стационарного лечения, а в последующем – 1 раз в 2–4 недели круглогодично.
Регулярно, 2 раза в год, проводят амбулаторное обследование, включающее лабораторные и инструментальные методы; назначают необходимые оздоровительные мероприятия, лечебную физкультуру.
При ревматизме без вовлечения сердца бициллинопрофилактику проводят в течение 5 лет после последней атаки.
В весенне-осенний период наряду с введением бициллина показан месячный курс НПВП.
Профилактика ревматизма подразделяется на первичную и вторичную.
Первичная профилактика направлена на предупреждение ревматизма и включает:
1. Повышение иммунитета (закаливание, чередование нагрузки и отдыха, полноценное питание, др.).
2. Выявление и лечение острой и хронической стрептококковой инфекции.
3. Профилактические мероприятия у предрасположенных к развитию ревматизма детей: из семей, в которых имеются случаи ревматизма или других ревматических заболеваний; часто болеющих носоглоточной инфекцией; имеющих хронический тонзиллит или перенесших острую стрептококковую инфекцию.
Вторичная профилактика направлена на предупреждение рецидивов и прогрессирования заболевания у больных с ревматизмом в условиях диспансерного наблюдения.
В настоящее время при своевременно начатом лечении первичное поражение сердца заканчивается выздоровлением.
Формирование клапанных пороков сердца, чаще с развитием митральной недостаточности, определяется в 15–18% случаев при первой атаке, преимущественно при тяжелом, затяжном или латентном течении заболевания.
Источник: diagnos.ru
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 27 апреля 2017;
проверки требуют 25 правок.
Ревмати́зм (от др.-греч. ῥεῦμα, «поток, течение» — растекание (по телу); также болезнь Сокольского-Буйо) — системное воспалительное заболевание соединительной ткани с преимущественной локализацией патологического процесса в оболочках сердца.
В современной медицинской литературе данный термин вытеснен общепринятым во всём мире «острая ревматическая лихорадка», что обусловлено разноречивостью понимания термина «ревматизм» в России. В других странах термин «ревматизм» применяется для описания поражений околосуставных мягких тканей. В обывательском понимании под этим термином подразумеваются заболевания опорно-двигательного аппарата.
Этиология[править | править код]
Инфицирование β-гемолитическим стрептококком группы А[править | править код]
- Наличие очагов инфекции в носоглотке (ангина, хронический фарингит, хронический тонзиллит)
- Скарлатина
- Генетическая предрасположенность
Патогенез[править | править код]
Патогенез связан с двумя факторами:
- Токсическим воздействием ряда ферментов стрептококка, обладающих кардиотоксическим действием
- Наличие у некоторых штаммов стрептококка общих антигенных субстанций с сердечной тканью
Клинические проявления болезни[править | править код]
Симптомы проявляются через 1—3 недели после перенесённой острой стрептококковой инфекции.
Ревматизм проявляется в 5 синдромах:
Ревмокардит[править | править код]
Ревмокардит (кардиальная форма) — воспалительное поражение сердца с вовлечением в процесс всех оболочек сердца (ревмопанкардит), но прежде всего миокарда (ревмомиокардит).
Проявления:
- Симптомы интоксикации (слабость, утомляемость, потливость, снижение аппетита);
- Боли в области сердца тянущего, колющего характера;
- Повышение температуры тела до фебрильных цифр (больше 38 градусов);
- Умеренная гипотония;
- Тахикардия (учащённое сердцебиение);
- Изменение границ сердца;
- Присоединение симптомов левожелудочковой и правожелудочковой сердечной недостаточности;
- Ослабление тонов, чаще всего приглушение I тона;
- При резком поражении миокарда может аускультироваться ритм галопа;
- Может аускультироваться диастолический шум, характеризующийся завихрениями крови при переходе из предсердий сердца в желудочки благодаря работе клапана, поражённого ревмоэндокардитом, с наложенными на него тромботическими массами;
- При ранних стадиях заболевания о ревмоэндокардите свидетельствует грубый систолический шум, звучность которого возрастает после физической нагрузки; иногда он становится музыкальным.[1]
Ревмополиартрит[править | править код]
Ревмополиартрит (суставная форма) — воспалительное поражение суставов, с характерными для ревматизма изменениями.
Проявления:
- Преимущественное поражение крупных суставов (коленные, локтевые, голеностопные);
- Появляется ремиттирующая лихорадка (38—39 °C), сопровождающаяся потливостью, слабостью, носовыми кровотечениями;
- Боли в суставах: стоп, голеностопных, коленных, плечевых, локтевых и кистей;
- Симметричность поражения;
- Быстрый положительный эффект после применения нестероидных противовоспалительных препаратов;
- Доброкачественное течение артрита, деформация сустава не остаётся.
Ревмохорея[править | править код]
Ревмохорея (Пляска святого Вита) — патологический процесс, характеризующийся проявлением васкулита мелких мозговых сосудов. Преимущественно встречается у детей, чаще у девочек.
Проявления:
- Двигательное беспокойство, активность;
- Гримасничанье, нарушение почерка, невозможность удерживания мелких предметов (столовые приборы), нескоординированные движения. Симптомы исчезают во время сна;
- Мышечная слабость, вследствие чего пациент не может сидеть, ходить, нарушается глотание, физиологические отравления;
- Изменение в психическом состоянии пациента — появляется агрессивность, эгоистичность, эмоциональная неустойчивость, или, напротив, пассивность, рассеянность, повышенная утомляемость.
Кожная форма ревматизма[править | править код]
Проявления:
- Кольцевая эритема — высыпания в виде бледно-розовых кольцевидных ободков, безболезненных и не возвышающихся над кожей;
- Узловатая эритема — ограниченное уплотнение участков кожи тёмно-красного цвета величиной от горошины до сливы, которые располагаются обычно на нижних конечностях.
- Иногда при значительной проницаемости капилляров появляются мелкие кожные кровоизлияния;
- Ревматические узелки — плотные, малоподвижные, безболезненные образования, расположенные в подкожной клетчатке, суставных сумках, фасциях, апоневрозах;
- Бледность кожных покровов, потливость
Ревмоплеврит[править | править код]
Проявления:
- Боли в грудной клетке при дыхании, усиливающиеся на вдохе;
- Повышение температуры;
- Непродуктивный кашель;
- Одышка;
- При аускультации, слышен шум трения плевры;
- Отсутствие дыхания на стороне поражения.
Органы пищеварения при ревматизме поражаются сравнительно редко. Иногда появляются острые боли в животе (абдоминальный синдром), связанные с ревматическим перитонитом, которые чаще бывают у детей. В ряде случаев поражается печень (ревматический гепатит). Довольно часто выявляют изменения почек: в моче находят белок, эритроциты и др., что объясняется поражением сосудов почек, реже — развитием нефрита.
Лабораторная диагностика[править | править код]
- Для острой фазы ревматизма характерен умеренный лейкоцитоз со сдвигом лейкоцитарной формулы влево; в дальнейшем могут наблюдаться эозинофилия, моно- и лимфоцитоз.
- СОЭ всегда увеличена, в тяжелых случаях до 50—70 мм/ч.
- Характерна диспротеинемия: уменьшение количества альбуминов (менее 50 %) и нарастание глобулинов, снижение альбумино-глобулинового коэффициента ниже единицы. На протеинограмме отмечается нарастание α2-глобулиновой и у-глобулиновой фракций;
- Повышается содержание фибриногена до 0,6—1 % (в норме не выше 0,4 %). В крови появляется С-реактивный белок, отсутствующий у здоровых людей;
- Повышается уровень мукопротеинов, что выявляется дифениламиновой (ДФА) пробой. Значительно возрастают титры антистрептолизина, антигиалуронидазы, антистрептокиназы.
- На ЭКГ часто находят нарушения проводимости, особенно атриовентрикулярную блокаду I—II степени, экстрасистолию и другие нарушения ритма, снижение вольтажа зубцов ЭКГ. Нарушение трофики сердечной мышцы в связи с воспалительным её поражением может приводить к изменению зубца T и снижению сегмента S—Т.
- ФКГ отражает свойственные ревмокардиту изменения тонов, регистрирует появление шумов.
Течение ревматического процесса[править | править код]
Длительность активного ревматического процесса 3—6 мес., иногда значительно дольше. В зависимости от выраженности клинических симптомов, характера течения заболевания различают три степени активности ревматического процесса:
- Максимально активный (острый), непрерывно рецидивирующий;
- Умеренно активный, или подострый;
- Ревматизм с минимальной активностью, вяло текущий, или латентный. В тех случаях, когда нет ни клинических, ни лабораторных признаков активности воспалительного процесса, говорят о неактивной фазе ревматизма.
Для ревматизма характерны рецидивы заболевания (повторные атаки), которые возникают под влиянием инфекций, переохлаждения, физического перенапряжения. Клинические проявления рецидивов напоминают первичную атаку, но признаки поражения сосудов, серозных оболочек при них выражены меньше; преобладают симптомы поражения сердца.
Лечение[править | править код]
В активной фазе ревматизма лечение проводят в стационаре; больные должны соблюдать постельный режим. Назначают препараты, оказывающие гипосенсибилизирующее и противовоспалительное действие: кортикостероидные гормоны, нестероидные противовоспалительные препараты, делагил, плаквенил. Назначают антибиотики, особенно при наличии у больных очагов инфекции, проводят санацию этих очагов: кариозных зубов, тонзиллита, гайморита.
Профилактика[править | править код]
Включает закаливание организма, улучшение жилищных условий, режим труда на производстве, борьбу со стрептококковой инфекцией. Для предупреждения рецидивов весной и осенью проводят лекарственную профилактику бициллином в сочетании с салицилатами или ортофеном (вольтареном), индометацином, хингамином либо проводят круглогодичную профилактику с ежемесячным введением бициллина-5.
Примечания[править | править код]
- ↑ А. Л. Гребенёв. Пропедевтика внутренних болезней. — М., 2001.
А. Л. Гребенёв. Пропедевтика внутренних болезней. — М., 2001.
Ссылки[править | править код]
Источник
Существуют болезни, которые постоянно о себе напоминают. К ним относится ревматизм. Это группа различных патологий, характеризующихся болезненными ощущениями в костно-мышечной системе: мышцах, суставах, сухожилиях, костях.

Заболевание ухудшает качество жизни. Люди с воспалительным ревматизмом в два раза чаще имеют инсульт. Нужно научиться противостоять этому заболеванию.
Что такое ревматизм суставов?
Ревматизм — это реактивное заболевание после заражения стрептококками группы А (классификация Лэнсфилда). Через одну-три недели после заражения происходит бактериальное воспаление различных систем органов. Компоненты стрептококковой мембраны, некоторых типов белка M, действуют как антиген и стимулируют продуцирование антител.
Однако антигены стрептококков сходны по структуре с собственными белками организма. Образовавшиеся антитела реагируют на эндогенные структуры и вызывают воспаление.
Развитие ревматизма суставов после инфицирования стрептококком
Ревматизм, как и сифилис, является медицинским «хамелеоном». Заболевание может повлиять на суставы, сердце, мозг и кожу. Взрослые склонны к развитию артрита, в то время как у детей и подростков развивается кардит. Ревматизм не является самостоятельным заболеванием. Многие скелетно-мышечные расстройства причислены к ревматическим заболеваниям.
Причины развития ревматизма
Основные причины заболевания у взрослых и детей одинаковы:
- неполноценное питание;
- пониженный иммунитет;
- наличие стрептококковой инфекции (скарлатина, фарингит, тонзиллит и ряда других);
- переохлаждение организма;
- наследственная предрасположенность;
- отсутствие физических упражнений;
- переутомление.
Заболеванию подвержены подростки в возрасте от 7 до 15 лет, в три раза чаще болеют девочки, которые переболели заболеваниями лор органов (синусит, гайморит, фронтит, ангина) или стрептококковой инфекцией.
[adinserter block=»1″]
[adinserter block=»9″]
Стадии развития и виды ревматизма
Заболевание чаще обостряется весной и осенью.
Существует три стадии активной фазы ревматизма:
- Минимальная (I степень), симптомы можно увидеть только при диагностике на ЭКГ и ФКТ. При исследованиях показатели лишь слегка отклонены от нормы.
- Умеренная (II степень). Наблюдаются повышенная температура, выявляются все симптомы кардита, появляются боли в суставах, слабость, быстрая утомляемость.
- Максимальная (III степень). Наблюдается острая и подострая фаза болезни, встречаются все симптомы болезни, возможные осложнения. Грамотно составленная программа лечения предотвращает острую форму болезни и осложнения кардиосклероз — и порок сердца.
Ревматизм колена
Летучий ревматизм
Болеют в основном дети от 7 до 15 лет. Он исключителен до 3 лет и редко встречается после 30 лет. Возникновение ревматической лихорадки через 2-3 недели после ангины, назофарингита или синусита, который не лечился.
Симптомы: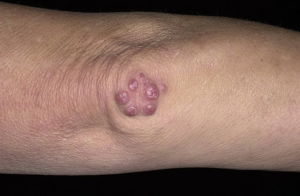
- Большая бледность, когда анемия.
- Высокая температура, сопровождающаяся сильным потоотделением, болями в теле, ознобом.
- Горячие и болезненные суставы.
- Увеличенный объем сустава.
- Регрессия боли без осложнений.
- Иногда под кожей и в области пораженных суставов появляются узелки Мейнета.
- Появление пятен на коже (макулопапулы — слегка заметные пятна).
- Частая боль в животе с гепатомегалией (увеличение объема печени) или ревматическим перитонитом.
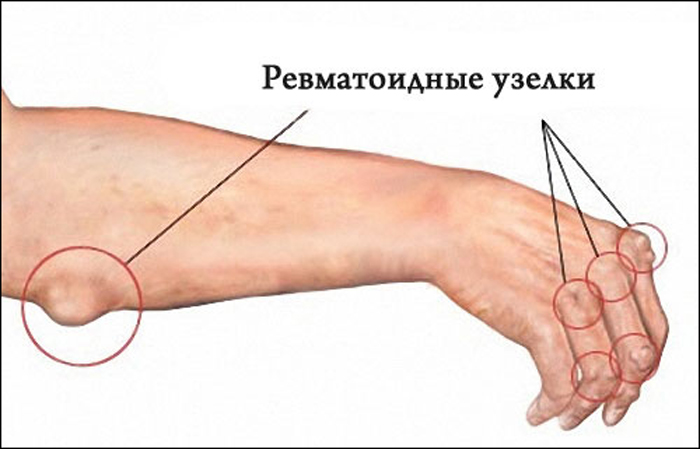
Узелки Мейнета или ревматоидные узелки
Ревматизм в основном поражает колени, запястья, лодыжки и характеризуется сильной и кратковременной болью в суставах. Мигрирующие боли переходят, через несколько дней, от одного сустава к другому.
Этот ревматизм характеризуется также тенденцией к сердечным осложнениям, таким как ревматическая болезнь сердца. Механизм этой инфекции, часто бывает аутоиммунным. У пациента вырабатываются антитела против своей собственной ткани.
Летучий ревматизм провоцируется такими факторами:
- Молодой возраст.
- Генетические факторы.
- Социально-экономические факторы.
- Возникновение стрептококковой эпидемии в местах скопления людей: школе, армии.
Лечится антибиотиками и кортикостероидами по назначению врача.
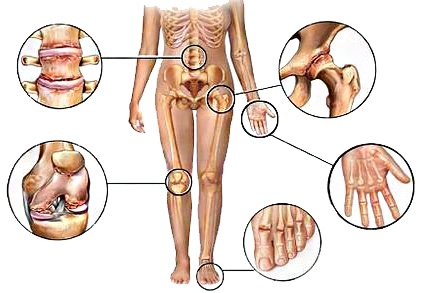
Летучий ревматизм
Хронический ревматизм
Ревматизм, который сохраняется в течение времени, проходит с приступами и периодическими обострениями — называется хроническим. Хроническое воспаление развивается в течение длительного периода времени и может быть вызвано аутоиммунным заболеванием, при котором иммунная система атакует хрящ.
В его лечении используются такие методы лечения, как нестероидные противовоспалительные препараты (НПВП), кортикостероиды и противоревматические средства.
Наиболее часто болеют:
- пожилые люди с избыточным весом;
- женщины после менопаузы;
- спортсмены, которые интенсивно используют суставы.
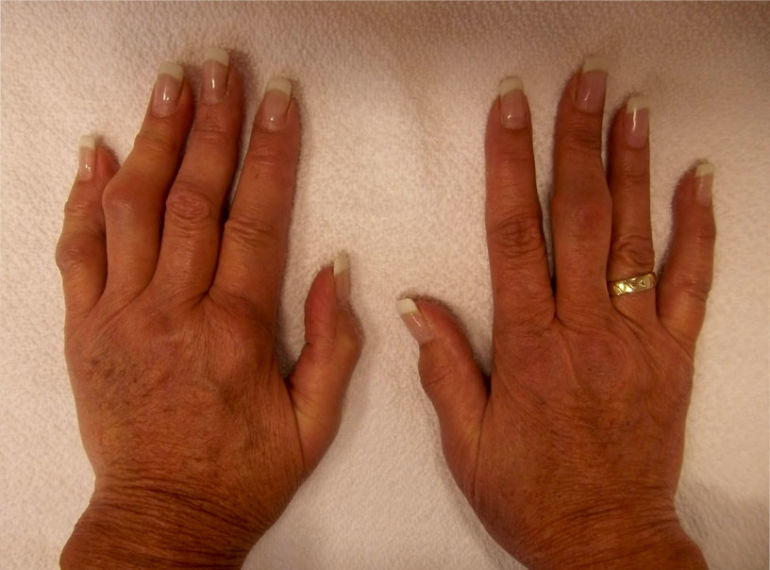
Хронический ревматизм
Воспаление тканей вокруг сустава вследствие травмы или чрезмерного стресса может быть причиной воспаления мышц, сухожилий, связок вокруг сустава.
Острый ревматизм
Острая фаза развивается через 1-3 недели после перенесенного инфекционного заболевания.
Симптомы:
- боли в суставах;
- повышенная температура тела;
- головные боли;
- гипергидроз;
- слабость;
- быстрая утомляемость.
В местах воспаления появляется: отек, покраснение, припухлость. Боли носят симметричный или летучий характер, то в одном, то в другом суставе.
Диагностика
Диагностика проводится с помощью обычного медицинского обследования, в котором врач задает вопросы пациенту:
- о продолжительности боли;
- о характере боли, какие суставы затронуты;
- как проявляется боль при обследовании суставов.
В зависимости от местоположения боли и симптомов, проводятся дополнительные исследования: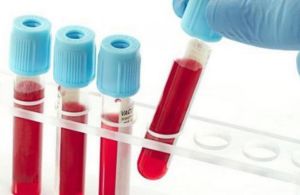
- Анализ крови.
- МРТ.
- Ультразвуковое сканирование.
- Компьютерная томография.
- Анализ жидкости в суставе, на наличие бактерий или затвердевших кристаллов.
При активной фазе ревматизма, наблюдается:
- повышенное СОЭ;
- умеренный лейкоцитоз со сдвигом влево;
- анемия.
Диагноз ставится на основании истории болезни, физического осмотра, лабораторных исследований, а также рентгеновских лучей рук и ног.
[adinserter block=»6″]
[adinserter block=»10″]
Какой врач лечит ревматизм?
Когда суставы заставляют вас страдать, обратитесь к врачу-терапевту. Этот врач в случае необходимости направит к разным специалистам: ревматологу, физиотерапевту или травматологу. По мере того как тело стареет, организм меняется, с годами меняется структура костей и мышечная масса.
При постоянном дискомфорте и боли в суставах проконсультируйтесь с врачом ревматологом. Если есть подозрение на ревматизм, лечение следует начинать немедленно, потому что болезнь опасна из-за серьезных осложнений, в частности развития тяжелой сердечной болезни.
Ревматизм у детей и взрослых лечат врач кардиолог-ревматолог.
Признаки и симптомы ревматизма
Ревматизм является общим термином для болезней, которые могут влиять на суставы, кости, сухожилия, мышцы, соединительную ткань, а иногда и внутренние органы.
Существует множество различных форм, которые отличаются: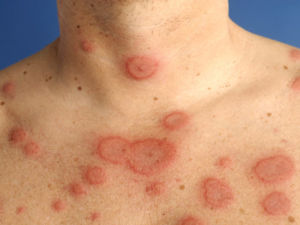
- продолжительностью возникновения боли;
- местом локализации боли;
- количеством пораженных суставов;
- продолжительностью симптомов;
- другие связанные симптомы (пищеварительный тракт, кожа, глаза и т. д.).
Псориатический артрит затрагивает от 5 до 20% пациентов с псориазом. Очень изнурительная болезнь. У мужчин более подвержены воздействию суставы позвоночника, у женщины страдают, в основном, суставы конечностей.
Основные причины:
- генетические факторы;
- инфекционные заболевания (ВИЧ, сифилис, гонорея);
- аутоиммунные заболевания (онкологические заболевания, сахарный диабет, тиреодит, красная волчанка);
- встречаются случаи, когда нет ни одной причины, способствующей болезни.
| Форма ревматизма | Симптомы |
| Ревмокардит (ревматическая болезнь сердца) — поражает все слои кардиального перикарда, эндокарда и особенно миокарда. |
|
| Ревмополиартрит — симптомы полиартрита связаны с аутоиммунной реакцией, вызывающей аномальное воспаление в суставах рук, ног, позвоночника, шейном отделе. Воспаление сначала воздействует на синовиальную мембрану, окружающую суставы. |
При агрессивном полиартрите воспаление повреждает суставные части, хрящ, капсулу; сухожилия, связки, мышцы и кости. |
| Ревматизм кожи (псориатический артрит) — характеризуется воспалением суставов. Через несколько лет после развития псориаза пациенты могут страдать от совместного повреждения: кожи и суставов. |
|
| Ревмохорея (пляска святого Вита, ревматизм нервной системы) — ревматический васкулит, мелких сосудов головного мозга. |
|
| Ревмоплеврит (ревматизм органов дыхания). |
|
| Ревматизм глаз — офтальмологическое исследование больных ревматизмом показывает, что у 65% людей болезнь поражает глаза: сосуды сетчатки и хориоидеи. |
Ревматизм глаз требует офтальмологической помощи в специализированном центре. |
| Ревматизм органов пищеварения бывает крайне редко при ревматизме. |
|
Лечение ревматизма у взрослых
Больному назначается постельный режим, полноценное питание. Этиологическое или этиотропное лечение – это ликвидация очагов стрептококковой инфекции. Пенициллинотерапию проводят в течение двух недель. Патогенетическое лечение — стероидные и нестероидные противовоспалительные препараты и лекарства.
[adinserter block=»2″]
Медикаментозное лечение
Успех лечения зависит от правильного плана лечения. Для лечения показано назначение обезболивающих.
Для облегчения боли используют анальгетики:
- Аспирин.
- Парацетамол.
- Ибупрофен.
Нестероидные противовоспалительные препараты используются для устранения боли и воспаления соединительной ткани в виде мазей и таблеток:
- Диклофенак.
- Пироксикам.
- Бутадион.
Миорелаксанты центрального действия:
- Толперизон.
- Баклофен.
- Дитилин.
Основная цель антибиотиков — подавление стрептококковой инфекции. Для этого применяют препараты группы пенициллина и антибиотики широкого спектра действия (Эритромицин, Ампициллин). Терапия не менее одной недели проводится по определенной схеме в стационарных условиях.
В дальнейшем, в течение 5 лет проводится профилактика рецидива, а также осложнений по назначению врача препаратами последнего поколения:
- Бициллин — 3 показан, при обострениях заболевания.
- Бициллин — 5 показан, для профилактики рецидивов заболевания.
- Пенициллин.
Необходимо очень внимательно отнестись к лечению инфекций. Лучше не игнорировать, необходимость принимать антибиотики по схеме и протоколу, прописанному врачом. Они могут сохранить вас от пагубных последствий.
Современные иммунодепрессанты применяются при тяжелых случаях воспалительного ревматизма. Эти препараты работают путем снижения активности иммунной системы.
Они используются при аутоиммунных заболеваниях, связанных с образованием антител, которые атакуют собственное тело, а не защищают его от микробов:
- Меркаптопурин.
- Азотиоприн.
- Лейкеран.
Хондопротекторы способствуют лечению суставов:
- Глюкозамин.
- Артрон.
- Алфлутоп.
Кортикостероидные гормоны назначаются при выраженном болевом синдроме и активном воспалительном процессе:
- Преднизолон.
- Дипроспан.
- Гидрокортизон.
- Целестон.
Лечение рецидивирующего ревматизма
Хирургия: протез коленного сустава — заменяется слишком поврежденный остеоартритом сустав. Это происходит тогда, когда человек не может выпрямить сустав и других способов, кроме оперативного вмешательства не существует.
Физиолечение
Важная поддержка для пациентов с ревматизмом — физиотерапия. В случае воспалительного ревматизма сеансы физиотерапии могут уменьшить боль и облегчить страдание пациентов. Все больше и больше практики используют новые методы для лечения воспалительной боли.
Физиолечение улучшает мобильность, позволяет ограничить потребление анальгетиков и эффективно лечит заболевание. Также проходят реабилитацию пациенты после установки протеза, чтобы избежать дискомфорта в повседневной жизни.
Физиолечение активно применяют вместе с другими методами лечения. С целью реабилитации пациентов ревматологические службы предлагают студии со специальными тренажерами, где учат справляться с жизненными трудностями. Тренажеры является частью терапевтического обучения пациента и важным шагом в лечении ревматизма.

Упражнения для восстановления
Санаторное лечение
Существует несколько санаториев, которые предлагают стандарты лечения пациентам страдающим ревматизмом. Лечится ревматизм в санаториях Кисловодска и Крыма.
В санаториях пациенты могут получить оздоровительные процедуры: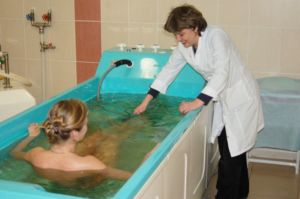
- кислородные и хлоридно-натриевые ванны;
- радоновые, сухие углекислые, сероводородные ванны — назначают больным с ревмокардитом;
- криосауна — камеры на медицинском жидком азоте;
- бальнеогрязелечение;
- магнитотерапия;
- диадинамотерапия — лечение электрическим током;
- биоптрон — светотерапия.
Лечение ревматизма у детей
Если ребенок перенес стрептококковой инфекции, и появились первые симптомы боли в суставах, спешите к врачу. А если генетическая предрасположенность, то диагностику нужно провести, даже если признаков проблем с суставами еще нет.
ВАЖНО! Незаметное развитие болезни может значительно осложнить ее лечение. Очень важно вовремя обратиться к врачу-педиатру. Это заболевание, при котором самолечение дома неуместно.
Лечение детского ревматизма проводится в стационаре медикаментозными способами, при строгом двухнедельном постельном режиме. Следующие две три недели не строгий постельный режим. Рекомендуются настольные игры и дыхательная гимнастика.
Для лечения детей используют медикаменты:<
