Отек спинного мозга при болезни бехтерева

Костный мозг представляет собой важный орган, ответственный за многие физиологические процессы и функции в организме. Исходя из названия, можно догадаться, что расположен он внутри костной ткани. Отек костного мозга позвоночника является распространенной патологией, которая регистрируется как у женщин, так и у мужчин, после перенесенной инфекции или травмы спины. Заболевание протекает с ярко выраженной симптоматикой, поэтому не остается незамеченным даже на раннем этапе.
Характеристика заболевания
Отек спинного мозга образуется из-за избыточного скопления жидкости в полости позвоночника. Происходит это из-за повреждения хребта, сосудов или сбоя в естественном процессе выведения ликвора. Обычно это реакция организма на негативные воздействия извне, но может начаться процесс из-за попадания в кровеносную систему опасных бактерий и патогенных микроорганизмов. В этом случае именно они увеличивают объем тканей за счет начала развития местного воспаления.
Такое состояние опасно для человека, и без медицинской помощи развиваются самые разные осложнения. При подозрении на отек, врач назначает сдачу анализов и МРТ. Именно они позволяют поставить точный диагноз и принять нужные меры.
Разновидности
Отечность спинного мозга имеет свою классификацию, что упрощает процесс выбора тактики лечения, при определении типа на стадии диагностики. Каждый вид имеет свою характеристику и особенности.
- Трабекулярный. Возникает в том случае, если позвоночник подвергся травмированию и разрушению позвонков. На фоне деформированного хряща появляется скопление жидкости, что доставляет человеку сильную боль, наблюдается тошнота, головокружение и другая характерная симптоматика.
- Субхондральный. Появляется процесс в результате разрушения хрящей в позвонках. Зависит степень опасности от размеров отека.
- Асептический. Отечность затрагивает шейку и головку кости бедра. На фоне отчётности появляется высокая температура тела, припухлость в месте локализации, острая боль при нажатии. Постепенно развивается воспаление, происходит функциональное поражение области.
- Реактивный. Обычно происходит после оперативного вмешательства, так как характеризуется попаданием внутрь патогенной микрофлоры. Сопровождается отек острой болью.
- Перифокальный. Образуется при попадании в белки плазмы белого вещества мозга. Отечность может быть небольшой или обширной, обычно не требует оперативного вмешательства.
- Инфекционный. Причина поражения – попадание внутрь тела опасных болезнетворных микроорганизмов. В редких случаях отечность провоцируют гельминты или инвазии.
Лечение в домашних условиях после подтверждения диагноза недопустимо, так как высок риск осложнений. Поэтому пациента с любой формой заболевания обязательно госпитализируют в стационарное отделение больницы.

Отек спинного мозга происходит чаще всего в результате повреждения тканей
Причины появления отека
Начинает скапливаться в костном мозге жидкость по самым разным причинам. Но определение этиологии крайне важно для выбора максимально эффективной тактики лечения, ведь отличаться будет и скорость прогрессирования, и характер повреждения тканей. Самыми распространёнными предпосылками появления патологии выделяют:
- Воспалительный процесс. Инфекция в организме, независимо от локализации может легко через кровь попадать в любые места. Продукты жизнедеятельности патогенной микрофлоры провоцирует увеличение капилляров в размерах. Иммунная система реагирует должным образом и атакует инфекцию. Стенка сосудов повреждается и происходит развитие отечности в спинном мозге.
- Травма. Одна из самых распространенных причин появления заболевания. В результате повреждения, перелома или сильного ушиба накопление жидкости происходит очень стремительно. Если вовремя не оказывается помощь, это может привести к летальному исходу.
- Остеохондроз. Дегенеративные процессы в организме постепенно разрушает хрящевую и костную ткань, нарушают подвижность позвонков, провоцируют появление грыж. Это, в свою очередь, приводит к попытке тела восстановить поврежденный участок, что и усиливает отечность. Это одно из самых вероятных осложнений заболевания.
- Злокачественные образования. Иногда появление патологического процесса объясняется опухолью. Выявить такое состояние позволяет компьютерная или магнитно-резонансная томография.
Важная информация! Спровоцировать отек костного мозга могут не только инфекции, протекающие в позвоночнике, но и любые процессы в организме, которые легко «мигрируют» по кровотоку.
Клинически выявить легко только отечность костного мозга, которая образовалась в результате травмы. Человеку требуется незамедлительная помощь, так как состояние прогрессирует стремительно и в большинстве случаев, у медицинских работников нет времени на проведение исследований, уточняющих диагноз.

Острая боль является одним из характерных признаков, наблюдается она на несколько сантиметров выше самого поражения

Читайте также:
Симптомы
Боль в позвонках можно списать практически на любой недуг опорно-двигательного аппарата, что в свою очередь затрудняет постановку диагноза. Но без своевременного обращения к врачу, есть риск летального исхода, особенно если наблюдается отек шейного отдела, он наиболее опасный.
Патологический процесс сопровождается следующей симптоматикой:
- Нарушение работы органов дыхания.
- Снижение зрения.
- Неврологические нарушения.
- Сбои в сердечном ритме.
- Паралич верхних или нижних конечностей.
- Острая боль в спине, в области поражения.
- Нарушение работы органов чувств.
- Дисфункция органов малого таза (проблемы с мочеиспусканием или опорожнением, запоры, боль в мочевом пузыре).
- Потеря чувствительности кожного покрова.
- Судороги и спазмы в ногах или руках.
Болевой синдром может наблюдаться не в месте локализации патологии, а на несколько сантиметров выше, это объясняется скоплением большого количества жидкости, и сдавливания нервных окончаний. При поражении шейного отдела, происходит увеличение давления внутри черепа, появление гидроцефалии, защемление нервов.
У пациентов с отеком костного мозга часто появляется аллергия, обострение радикулита или кишечных инфекций. Это происходит из-за резкого снижения иммунитета организма в связи с появлением патологии.
Важно! Одним из ключевых симптомов считается анемия, кровоточивость десен и частые носовые кровотечения. Это связано с потерей функциональности органа, ответственного за кроветворения.
Диагностические исследования
При травме, важной задачей перед врачом стоит снять отек, в остальных случаях пациентов при подозрении на такую патологию отправляют на сдачу анализов и прохождение аппаратных методик. Целесообразным считается назначение следующих исследований:
- КТ или МРТ. с их помощью изучается состояние тел позвонков, рядом расположенных систем и внутренних органов, мягких тканей. Если есть отечность, они покажут лучше всего.
- Рентген. На снимке видны любые травмы и другие процессы, повлекшие за собой появление восходящего отека.
- Анализ крови на онкомаркеры и ревматоидные факторы. Такое исследование необходимо при определении причины развития заболевания.
- Исследование ликворопроводящих путей. Назначается при подозрении на появление осложнений в работе спинного мозга, расположенного в центральном позвоночном канале.
Дополнительно задействуется биопсия, с целью исключения злокачественного процесса. Но методика эта достаточно болезненный, поэтому назначается в самом крайнем случае, когда необходимо определить природу образования, повлекшего отек.

МРТ позволяет быстро выявить начало процесс отека и принять нужные меры
Как устранить отек?
Универсального средства, снимающего отек, не существует, поэтому терапия для каждого пациента подбирается индивидуально. При подозрении развития патологии, доктор рекомендует больному соблюдать следующие правила:
- Строгое соблюдение постельного режима, полное исключение нагрузки или физической активности.
- Установка нижних конечностей на подставку для подъема их выше уровня сердца и тем самым снижения отечности.
- Прикладывания холодной грелки несколько раз в день в место воспаления.
- Прием препаратов по выбранной схеме для купирования болевого синдрома.
- Ношение корсета или бандажа, для исключения подвижности позвонков в поврежденном участке.
Чтобы не допустить неприятные последствия, необходимо полностью исключить давление в пораженной области, и не спровоцировать ухудшение общего состояния. И также важно правильно питаться, обогатить свой рацион белком, витаминами группы В и D, отказаться от вредных привычек.
Медикаментозное лечение
Основой лечения отека спинного мозга является прием лекарственных препаратов. Они подбираются индивидуально, в зависимости от причины, степени поражения и симптоматики у пациента. Обычно комплекс состоит из следующих медикаментов:
- Анальгетики («Метамизол натрия») Обезболивающие необходимы для купирования острого приступа и облегчения общего состояния пациента. В случае их неэффективности, назначается «Трамадол».
- Нестероидные противовоспалительные средства («Диклофенак», «Кеторол», «Нимесулид»). Кроме подавления воспалительного процесса, они дополнительно способствуют снятию болевого синдрома.
- Глюкокортикоиды («Димексид», «Гидрокортизон»). Они снижают воспалительный процесс и экссудацию.
- Для стимулирования движения крови («Актовегин», «Трентал»). Действующее вещество улучшает циркуляцию биологической жидкости и тем самым отечность снижается.
- Витамины группы В («Комбилипен»). Они способствуют питанию тканей, повышают иммунитет.
Если причиной развития болезни стала инфекция, назначаются антибиотики широкого профиля, чаще всего это «Кларитромицин» или «Амоксициллин», когда туберкулез, то требуется специфическая терапия. При выраженном воспалительном процессе применяется также йодистый калий.
Хирургическая коррекция
С учетом этиологических факторов, порой единственным способом лечения выступает оперативное вмешательство. Обычно без него не обойтись при травмах, остеомиелите, патологиях позвоночника, межпозвоночной грыже и других заболеваниях. Только устранив причину таким образом, можно остановить стремительное скопление жидкости в костных структурах позвонков.
Возможные осложнения
Отек спинного мозга при своевременном обращении к специалистам вполне благоприятный. При комплексном лечении у пациента полностью восстанавливаются все нарушенные функции, подвижность позвоночника, допускается любая физическая активность после прохождения реабилитации. Если лечение было начато поздно, есть риск паралича, частичного или полного, или летальный исход.
Самым распространенным последствием патологии считается потеря подвижности конечностей и дисфункция органов малого таза. Прогноз во многом зависит от локализации поражения, степени прогрессирования болезни до обращения за медицинской помощью и возраста пациента. Чем выше расположен отек, тем выше вероятность полного паралича.

Ноги пациента должны находиться выше уровня головы, для уменьшения отека, постельный режим строго соблюдается
Профилактические мероприятия
Избежать такого серьезного заболевания можно, только если исключить травмирование спины, отказаться от экстремальных видов спорта или сменив профессию на более безопасную. И также важно своевременно обращаться к врачу, при случайных падениях на скользкой поверхности, инфицировании или после аварийных ситуаций на дороге, даже если кажется, что в целом состояние не нарушилось.
Специфической профилактикой патологии следует считать следующие рекомендации:
- Обогатить рацион продуктами, улучшающими функцию кроветворения (телятина, говяжья печень, гранаты, яблоки).
- Ограничить потребление соли до 1 чайной ложки в сутки.
- Поддержка оптимального баланса нутриентов и минералов для профилактики отеков.
- Регулярно посещать массажиста для поддержки нормального состояния спины.
Заботится о своем здоровье и позвоночнике крайне важно не только для исключения серьезных патологий, но и для поддержания функциональности всех систем, нормальной жизнедеятельности. Отек костного мозга гораздо проще предотвратить, чем потом лечить его и бороться с последствиями.
Отек костного мозга может стать причиной самых разных неприятных последствий, если вовремя его не лечить, не получить компетентную медицинскую помощь. Поэтому при появлении даже незначительной на первый взгляд симптоматики, необходимо обращаться к врачу, соблюдать выданные рекомендации и не нарушать постельный режим.
Источник
Начало анкилозирующего спондилита постепенное и незаметное. Специфических признаков недуга нет, поэтому на первом этапе при обращении к врачу часто ставят неправильный диагноз. В этом большое коварство болезни, так как в запущенных случаях больному помочь трудно. Поэтому надо быть очень внимательным к своему здоровью и при появлении признаков дискомфорта в позвоночном столбе и его тугоподвижности (особенно при наличии близких родственников с поражением костной системы), при упорном высоком СОЭ искать хорошего специалиста для проведения качественного обследования.
Формы анкилозирующего спондилита
Во время болезни поражается не только позвоночный столб, в процесс вовлекаются суставы ног и рук, ткани некоторых органов. В связи с разной локализацией процесса выделяются следующие виды анкилозирующего спондилита.
- Центральная (медленное развитие) – страдают только суставы позвоночного столба:
- кифозная – изменения шейной и грудной зоны позвоночника приводят к тому, что тело всё больше наклоняется вперед, формируется «поза просителя»
- ригидная – сглаживание все изгибов позвоночника, спина становится плоской, голова слегка откидывается назад – «поза гордеца»;
- Ризомиелическая – страдают большие суставы конечностей, помимо самого позвоночного столба, течение постепенное.
- Периферическая – кроме поражения позвоночного столба, выявляются изменения в небольших суставах.
- Скандинавская – в процесс вовлекаются мелкие сочленения кисти
- Висцеральная – помимо поражения позвоночного столба и суставов, в процесс вовлекаются внутренние органы.
При любом виде патологии снижается качество жизни, человек теряет способность самообслуживания и становится зависим от других людей.
Первые проявления болезни Бехтерева
Болезнь подкрадывается незаметно. Но есть несколько признаков-предвестников, появление которых должно насторожить человека.
- Предвестники болезни Бехтерева.
- тугоподвижность позвоночного столба с утра, которая вскоре проходит (особенно после приема горячего душа);
- слабость, сонливость и быстрая утомляемость;
- упорное поражение глаз в виде их воспаления;
- летучие невыраженные боли в области поясницы;
- боль в области крестца может появляться в состоянии покоя или утром;
- при кашле, активном дыхании или чихании боль становится сильнее (если задействованы реберно-позвоночные сочленения);
- иногда человек отмечает дискомфорт во время сидения на жесткой поверхности.
- уменьшается амплитуда движения головой;
- может меняться походка, появляется стойкая боль в области пяток;
- появляется ощущение сдавливания грудной клетки;
- нарастающая боль в области тазобедренного сустава;
Но на первых порах эти явления не особенно беспокоят больного, так как выражены слабо. В этот период он редко сам обращается к врачу, так как симптомы быстро проходят после элементарной физической разминки или приема анальгезирующей таблетки. В дальнейшем заболевание прогрессирует и прежние приемы борьбы с дискомфортом и болезненностью (таблетки, горячий душ, тепло) уже не помогают, скованность и тугоподвижность суставов нарастает.
- Проявления болезни Бехтерева на поздних стадиях:
- трудно выполнить наклоны и повороты туловища и головы;
- атрофия спинных мышц;
- замедляется рост грудной клетки;
- появляется выраженная сутулость;
- ноги не сгибаются в коленях;
- появляются регулярная головная боль, тошнота, головокружения;
- поражается слизистая глаз, но зрение не меняется;
- возникают проблемы с дыханием;
- воспаление и гиперемия суставных поверхностей
Инвалидизация возникает прежде всего из-за сращивания суставов позвоночного столба, поэтому по мере развития болезни меняются его изгибы, образуется сутулость. В запущенной стадии искривление может быть столь сильным, что больной не может смотреть прямо перед собой («поза просителя»). Наряду с позвоночником могут поражаться и другие суставы, в том числе и мелкие фаланги кисти. Помимо суставов воспаление может затронуть и эпителий кишечника, сосудов, почек, глаз. Вместе с тем, трудоспособность иногда сохраняется долгое время. Периоды обострения чередуются с периодами ремиссии. Важно вовремя обратиться к врачу.
Осложнения при болезни Бехтерева
Осложнения болезни опасны и серьезны. Самые распространенные:
- амилоидоз почек с развитием в дальнейшем почечной недостаточности;
- воспаление легких з-за уменьшения подвижности грудной клетки;
- воспаление радужки глаза, приводящее к потере зрения;
- поражение сосудов, риск развития инфаркта и инсульта;
- остеопороз костей;
- «синдром конского хвоста» — сдавливание пучка нервных корешков нижних отделов спинного мозга, в результате происходит недержание мочи и кала, паралич ног;
- сглаживание изгибов позвоночника (поза гордеца);
- неподвижность
Диагностика анкилозирующего спондилита
Перед назначением лечения пациента тщательно обследуют. Помимо осмотра и сбора анамнеза пациенту назначают сдачу лабораторных анализов. Он должен пройти генетическое и иммунологическое исследование. Инструментальные методы, как правило, включают такие исследования, как МРТ, КТ, рентгенографию. В зависимости от проявления недуга больной консультируется с соответствующими специалистами (нефрологом, кардиологом, офтальмологом, неврологом, ревматологом).
Источник
Все заболевания, названные именами собственными, имеют второе, как правило, чаще употребляемое врачами название, а вот болезнь Бехтерева (ББ) и больные, и врачи предпочитают называть одинаково. В медицинской литературе используется термин «анкилозирующий спондилит/спондилоартрит».

Наш эксперт в этой сфере:
Врач травматолог-ортопед, онколог
Позвонить врачу
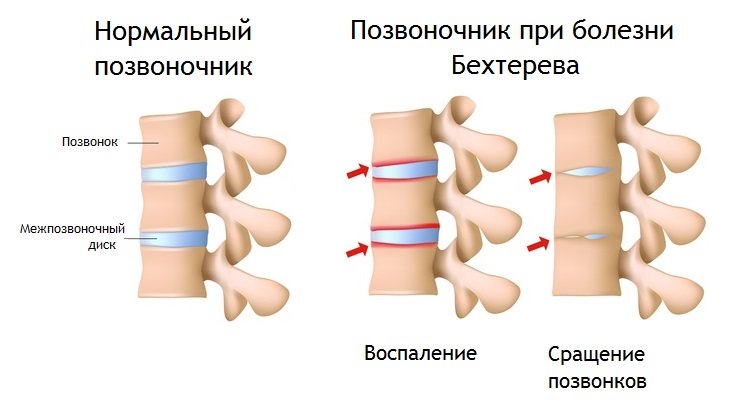
Это хроническое воспаление суставов, преимущественно позвоночных и тазовых — крестцово-подвздошных, хотя могут вовлекаться и другие суставы, и даже кость в месте прикрепления мышечных сухожилий и суставных сумок. Важный признак болезни — образование сращений в суставах — анкилозов, что ограничивает движения.
Болезнь Бехтерева радикально отличается от поражения суставов при любых артритах, потому что кость не разрушается, а наоборот, избыточно растёт. Но нормальной структуры от этого активного роста не получается, а всё больше костные наросты, напоминающие пещерные сталактиты — остеофиты. Для болезни Бехтерева характерно вовлечение в патологический процесс не только скелета, но также сосудистой оболочки глаза, кожи, кишечника и сердца. Но эти локализации необязательны, а что обязательно для заболевания, так постепенное и неуклонное прогрессирование воспаления с вовлечением новых суставов.
Кто болеет болезнью Бехтерева
Довольно долго ББ ошибочно считали характерной исключительно для мужчин и стариков, но оказалось совсем не так. Действительно, мужчины болеют в три раза чаще, и у них превалирует тяжёлое течение заболевания, но женщин тоже поражает этот недуг, правда, он совсем не мешает продолжению рода. А по большому счёту проявления заболевания не имеют гендерных различий. Заболеть анкилозирующим спондилитом можно в любом возрасте, не имеется у ББ возрастных предпочтений.
Впечатление, что процесс развивается только у взрослых, неверное. Диагностика очень сложна, поэтому ребёнок успевает вырасти, и только тогда выясняется, что это не простой артрит, а болезнь Бехтерева. В большинстве случаев диагноз заболевания ставится в среднем на восьмом году страданий — специфических и характерных только для этой болезни признаков нет, а симптоматика долго может быть смазанной и очень разнообразной. На начальном этапе артрита отмечается очень высокая чувствительность к обычным нестероидным противовоспалительным препаратам, что тоже не способствует продолжению диагностического поиска, ведь боль уходит, создавая впечатление выздоровления.
Анкилозирующим спондилитом болеет не более 1% населения, причём в каждой возрастной когорте число больных практически одинаково, это отнюдь не болезнь старения, как схожий по ведущим симптомам остеоартроз. На севере болеют в два раза чаще, чем в южных регионах, но пока неизвестно почему. У больных ББ выявляются гены HLA-27, ARTS1 и IL23R. С другой стороны, наличие этих генов совершенно не обещает непременной ББ, заболевает каждый 5–7 из имеющих «подозрительный» ген HLA-27, а остальные живут без проблем.
Почему именно этот ген задействован в механизме развития ББ и что он контролирует или постёгивает, пока не удалось определить. Носитель гена HLA-27 должен иметь близких родственников, страдающих спондилитом, и только тогда вероятность заболеть составит 12%, не очень много, но всё-таки шестикратно выше, чем только при носительстве HLA-27 без больных в семье.
В объяснении механизма развития заболевания пока склоняются к типовому для всех ревматологических процессов объяснению: какой-то воспалительный агент вызывает активацию иммунитета, но иммунные клетки почему-то сбиваются с курса и атакуют собственные ткани. Атака не разовая, а многолетняя хроническая, и что поддерживает эту войну против себя самого, тоже не понятно.
Почему болезнь Бехтерева
Болезнью Бехтерева болели испокон веков, в живописи и литературе частенько встречались старики-горбуны. Но описали эту патологию только в середине XVI века. Вот такое анатомическое описание и сделал в своём анатомическом труде итальянский анатом, не совсем праведным путём получивший в своё распоряжение два необычных скелета.
А через полтора столетия один ирландский доктор среди своих пациентов нашёл необычного больного, у которого весь позвоночник с костями таза сросся в монолитную неподвижную структуру. Вот так время от времени кто-то обращал внимание на странные негнущиеся позвоночники своих пациентов и публиковал случаи в тогдашней медицинской периодике. И вдруг в конце XIX века сразу три известных врача, как в анекдоте, русский, немец и француз сделали подробнейшее описание хронического повреждения суставов позвоночника, сопровождающегося их полным сращением.

Три известных врача независимо друг от друга наблюдали больных и опубликовали в своих национальных медицинских журналах. Первым был российский психоневролог Владимир Михайлович Бехтерев, его статью «Одеревенелость позвоночника с искривлением его как особая форма заболевания», была размещена в 1893 году в журнале «Врач». Через 4 года свой клинический случай описал немец Адольф Штрюмпелль, а ещё через год и француз Пьер Мари. Учтя сложности коммуникаций позапрошлого века, болезнь назвали сложносочинённо Штрюмпелля-Мари-Бехтерева. Соотечественники выбрали абсолютно справедливое название заболевания, не умаляя этим заслуги иностранных врачей.
Клинические проявления
Заболевание развивается очень медленно, постепенно вовлекая в патологический процесс весь позвоночник, начинаясь снизу и распространяясь вверх. Первыми страдают суставы позвонков, соединяющие крестец с костями таза, после вовлекается поясничный отдел, далее грудной и также снизу вверх, а суставы шейных позвонков страдают в последнюю очередь. Если болезнь распространяется бессистемно, «против шерсти», и первыми страдают сочленения между шейными позвонками — это нехороший прогностический признак.
В большинстве случаев процесс разыгрывается «по нотам», с самого нижнего яруса. Крестец представляет монолитную кость, состоящую из физиологически сращенных позвонков, поэтому нарушение подвижности в крестцово-подвздошных суставах проходит практически незаметно. А вот поясничный отдел составлен из пяти позвонков, каждый из которых подвижен, и нарушение в суставах отвечает появлением боли, сначала незначительной и эпизодической, проходящей после приёма обычного диклофенака или вольтарена.
Боли появляются не во время движения, как при радикулите или артрите, а в покое, по ночам, ближе к утру. Но небольшая утренняя разминка может полностью избавить от боли. Пациент далеко не сразу замечает ограничения в движениях, но утренняя скованность ощущается, держится недолго и уходит до следующего утра.
Постепенно боль становится почти постоянной, уходя только после приёма препарата из группы нестероидных противовоспалительных.
Проблема с подвижностью ощущается уже в грудном отделе позвоночника, что влияет не только на гибкость, но и мешает глубоко дышать из-за сращений в позвоночно-рёберных суставах. Ограничение дыхательных движений приводит к застойным процессам в нижних отделах лёгких, особенно у курильщиков и сердечников. Но параллельно могут страдать бедренные, плечевые и суставы нижней челюсти, что отмечается примерно у каждого четвёртого пациента. А вот мелкие суставы кистей и стоп почти не участвуют в патологическом процессе.

Суставы отекают, припухают, у кого-то процесс воспаления краток, у кого-то продолжителен. Не происходит внутри сустава обычного для всех артритов процесса — нет разрушения хряща и кости, но это мало облегчает жизнь больному, потому что сустав также ограничен в подвижности. Могут локально болеть места прикрепления сухожилий крупных мышц к костям, но это всё-таки нечастое проявление ББ. Тугоподвижность суставов, что ощущается как утренняя скованность, включена в диагностические критерии заболеваний суставов ревматологической природы: ревматоидный артрит, артроз и болезнь Бехтерева.
Необычные, но типичные проявления
Из сотни больных только у трёх болезнь может начинаться совсем странно с поражения глаза, обычно, его сосудистой оболочки, псориаза, воспаления слизистой кишечника. Далеко не всегда эти симптомы идут рука об руку, чаще с небольшим интервалом последовательно воспаляется глаз, краснеет, как положено, наличествует слезотечение и светобоязнь. Офтальмолог лечит увеит долго и не совсем успешно. Заболевание глаза затухает, потом вспыхивает вновь, берутся анализы на разных возбудителей, правда, ничего плохого не находят.
После пациент отправляется к дерматологу с какими-то шелушащимися бляшками на коже, ему выставляют диагноз «псориаз». Но через пару другую недель начинается маета поносами с болями в животе, чем занимается уже гастроэнтеролог, который, как правило, связывает воедино всё случившееся за последние месяцы, и направляет пациента к ревматологу.
А возможен ещё клинический сюжет с развитием аритмии после поражения глаз и кожи. При кардиологическом обследовании находят воспаление внутренней оболочки аорты, что само по себе совсем уж редкость. Кардиолог связывает всё произошедшее и направляет пациента к коллеге ревматологу.
А может случиться вариант с поражением почек, причём в любом предварительном наборе симптомов: поражение кожи с глазами или без глаз, с поносами или без, с нарушением ритма или без оного. В общем, всё непросто и бессистемно, если на фоне таких клинических проявлений есть хоть какой-то намёк на поражение суставов позвоночника, то до постановки правильного диагноза пройдёт меньше времени.
Диагностика
Конечно, ранняя диагностика необходима для оптимального лечения. Только до сих прогрессивных времён так и не найдено совершенно специфичного и характерного исключительно для болезни Бехтерева признака. Нет лабораторного анализа, который бы однозначно и без сомнений позволил поставить диагноз. Специальные опросники помогают поставить диагноз и определить выраженность заболевания.
Выработаны клинические критерии, которые позволяют предполагать наличие болезни Бехтерева, это, в первую очередь, боли воспалительного характера в позвоночнике и ограничение подвижности. Но методы визуальной диагностики с использованием рентгена на раннем этапе не работают, а до первых рентгенологических проявлений ББ может пройти несколько лет. В начальной стадии диагностика основана на анализе жалоб, истории появления клинических симптомов и объективных проявлениях заболевания, если бы не индексы, рассчитываемые по результату опроса больного, можно было думать, что медицина недалеко ушла со времени доктора Бехтерева.
Рентгенологическое обследование состояния сочленения позвоночника с костями таза — главный метод диагностики, с него она и начинается. Если находят сакроилеит — воспаление крестцово-подвздошных суставов, диагноз уже «в кармане». Не находят изменений, при возможности, конечно, направляют пациента на МРТ. Если и на МРТ — чисто, то делают КТ. Если ничего, кроме клинических признаков не подкрепляет диагноз ББ, то повторяют рентгенографию через несколько месяцев.
Классификация болезни Бехтерева
Выделяют стадии болезни Бехтерева и функциональные классы. Стадирование предполагает разделение заболевания на ранние периоды и время манифестации выраженных признаков.
- Первая стадия самая начальная, когда ещё не имеется достоверных объективных — рентгенологических признаков, она и носит название «дорентгенологическая», но при МРТ уже находят абсолютно достоверные признаки воспаления суставов между крестцом и костями таза. Причём воспаление уже не сомнительное, а «махровое».
- Вторая стадия соответствует развёрнутой клинике, и сакроилеит уже далеко не начальный, правда, патологических выростов в суставах ещё нет.
- При третьей стадии уже есть всё, что только может быть в суставах при ББ. От первой до третьей стадии проходят годы и десятилетия.
Классы функциональной активности оценивают физические возможности больного и отвечают на вопрос: что пациент может делать в обычной жизни. Всего четыре класса, начиная с первого, когда пациент может делать всё и дома и на работе. С каждым классом последовательно утрачивается способность к непрофессиональной, затем и профессиональной деятельности, но самообслуживание остаётся. Четвёртый класс констатирует ограничение всех видов деятельности.
Мы вам перезвоним
оставьте свой номер телефона
Признаки неблагоприятного течения
Некоторые симптомы, просто возникающие или развивающиеся в определённый период, могут говорить о тяжёлом течении заболевания, возможности быстрой утраты трудоспособности, скорого изменения качества жизни и даже уменьшения продолжительности жизни вследствие развития неблагоприятных осложнений. Эти признаки выделяют для того чтобы вовремя изменить тактику лечения, присоединив к терапии другие методики или лекарственные средства.
На течение заболевания влияет развитие болезни в детстве и юности, в принципе, все серьёзные хронические болезни в детстве текут быстрее и агрессивнее, организм растёт и всё, в том числе, патологические изменения, тоже идут ускоренным темпом.
Воспалительные изменения в тазобедренных суставах и шее, а также эпизоды обострения воспаления суставов ног неблагоприятно сказываются на течении ББ, они свидетельство обширного вовлечения тканей, как и проявления болезни вне скелета.
Не на пользу пациенту и устойчивость к нестероидным противовоспалительным препаратам, что может косвенно говорить о выработке большого количества медиаторов воспаления и агрессивности собственного иммунитета против своих же тканей. С одной стороны, рентгенологические изменения помогают поставить диагноз, но раннее их появление свидетельствует о неблагоприятной скорости течения болезни.
Считается, что быстрому снижению физических возможностей человека способствует развитие в первое десятилетие ББ, естественно, на фоне активного лечения, а не без него, частых обострений артритов конечностей и поражения глаз и сердца. Неблагоприятны для прогноза выраженные и стойкие боли в позвоночнике с ограничением движений хотя бы вполовину, что может потребовать снижения профессиональной активности. Болезнь Бехтерева, конечно, отражается на качестве жизни, но это довольно длительное заболевание.
Лечение
Уже первичные проявления болезни Бехтерева могут быть такими разнообразными, что потребуется лечение у нескольких специалистов. И хоть анкилозирующий спондилоартрит относят к ревматологическим заболеваниям, на разных этапах к наблюдению и лечению пациента должны подключаться другие специалисты, только в таком случае можно достичь хороших терапевтических результатов.
Оптимальная терапия ББ — обязательное сочетание лекарственного и нефармакологического подхода: лечебная физкультура, физиотерапия, массаж, акупунктура. Лекарственное лечение необходимо для купирования боли, замедления процесса сращения в суставе — анкилоза, сохранения физических возможностей пациента.
Сегодня существует только две основные группы препаратов, направленные на механизм развития заболевания, это нестероидные противовоспалительные средства (НПВС) и ингибиторы фактора некроза опухоли-альфа (иФНОα). Терапия всегда начинается с НПВС, как максимально эффективных и, что немаловажно, недорогих препаратов. При исчерпании эффекта НПВС или нечувствительности к ним переходят к препаратам второго ряда — иФНОα, они высокоэффективны и очень дороги, что не может не ограничивать их применения.
Анальгетики имеют вспомогательное значение, а часто использующиеся при других ревматологических заболеваниях суставов глюкокортикоидные гормоны, имеют очень ограниченное и, что важно, исключительно местное применение — в виде мази или внутрисуставного введения. В некоторых ситуациях может стать вопрос о хирургической помощи, как правило, для коррекции осложнений и деформаций скелета.
Но без постоянных физических упражнений, физиотерапевтических п?
