Пальпация лимфатических узлов в норме история болезни
Оглавление темы:
- Лимфатические узлы. Функции и оценка лимфатических узлов
- Техника пальпации лимфоузлов. Исследование лимфатических узлов
- Кубитальные, межреберные лимфоузлы. Паховые, подколенные лимфатические узлы
- Увеличение лимфоузлов. Оценка увеличенных лимфоузлов
- Книги по терапии для скачивания
Техника пальпации лимфоузлов. Исследование лимфатических узлов
Техника пальпации лимфоузлов в разных регионах имеет свои особенности. При исследовании врач всегда находится перед пациентом, за исключением пальпации подколенных ямок.
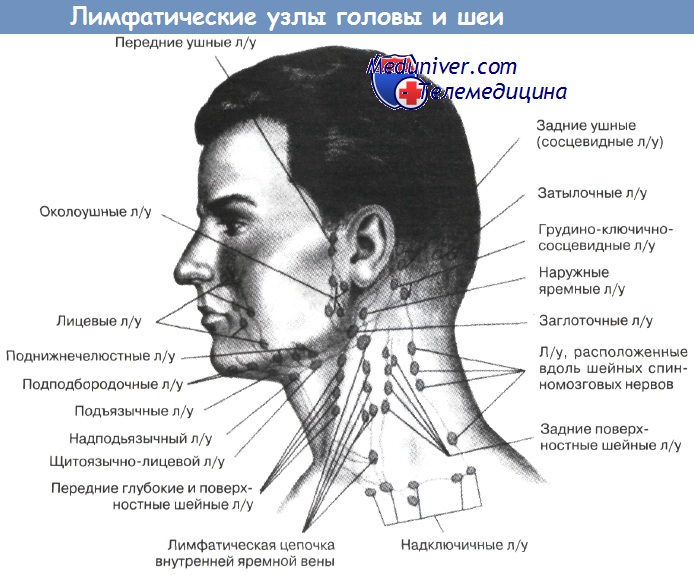
Затылочные лимфоузлы. Руки врача укладываются на боковые поверхности, а пальцы левой и правой руки одновременно ощупывают пространство выше и ниже края затылочной кости. В норме эти узлы не пальпируются.
Заушные лимфоузлы. Положение рук врача прежнее, пальцы ощупывают заушную область от основания ушных раковин и над всей поверхностью сосцевидных отростков. В норме лимфоузлы не пальпируются.
Околоушные лимфоузлы. Пальпация проводится по направлению вперед от козелков от скуловых дуг вплоть до угла нижней челюсти. В норме лимфоузлы не пальпируются.
Поднижнечелюстные лимфоузлы. Голова пациента держится прямо или лучше ее слегка наклонить вперед, чтобы расслабить мышцы области исследования. Обе кисти врача или одна кисть с полусогнутыми пальцами в положении супинации устанавливаются в подбородочной области на уровне передней поверхности шеи и погружаются в мягкие ткани подчелюстной области. Затем делается скользящее, выгребающее движение к краю челюсти. В этот момент лимфоузлы прижимаются к челюсти, проскальзывают под пальцами. Пальпация проводится последовательно — у угла челюсти, по средине и у переднего края, так как лимфоузлы располагаются цепочкой вдоль внутреннего края челюсти. Их количество до 10, а максимальная величина — до 5 мм.
Подбородочные лимфоузлы. Пальпация проводится правой рукой, а левой врач поддерживает голову сзади, препятствуя отклонению ее назад. Голова пациента должна быть чуть наклонена вперед для расслабления мышц места исследования. Правой рукой с пальцами в положении супинации ощупывается вся подбородочная область от подъязычной кости до края челюсти. Лимфоузлы чаще не пальпируются.
Рекомендуем к просмотру видео по технике пальпации лимфоузлов: Видео пальпации лимфатических узлов

Шейные лимфоузлы. Исследование проводится в медиальных, а затем в латеральных шейных треугольниках, сначала с одной, затем с другой стороны, либо одновременно с двух сторон. При прощупывании лимфоузлов в переднем шейном треугольнике пальцы надо расположить в положение пронации вдоль кивательной мышцы. Лучше пальпировать 1—2 пальцами — указательным и средним, начиная от угла нижней челюсти и продолжая вдоль всего переднего края кивательной мышцы. При прощупывании пальцы прижимаются к фронтальной плоскости — к позвоночнику, а не к гортани. Особо обращаем внимание на тщательное исследование лимфоузлов у угла челюсти в области сонного треугольника.
Боковые поверхности шеи ощупываются с двух сторон одновременно или поочередно. Вытянутые пальцы врача вначале устанавливаются поперек заднего края кивательных мышц, прощупывают ткани от сосцевидных отростков до ключиц. Затем прощупываются обе боковые поверхности шеи вперед от длинных мышц шеи и краев трапециевидных мышц. Обращаем внимание на недопустимость во время пальпации сильного сгибания пальцев, вся конечная фаланга каждого пальца должна плоско лежать на исследуемой поверхности, совершая погружение, скольжение и круговые движения. В норме на боковых поверхностях шеи прощупываются единичные лимфоузлы величиной до 5 мм.
Предгортанные лимфоузлы. Ощупывается вся передняя поверхность гортани и трахеи от подъязычной кости до югулярной ямки, при этом особое внимание надо уделить области щитовидной железы. Обычно лимфоузлы этой области не пальпируются.
Подмышечные лимфоузлы. Пациент слегка (до 30°) отводит руки в стороны, чем улучшает доступ в подмышечные ямки. Врач, установив вертикально кисти с прямыми или слегка согнутыми пальцами, входит вдоль плечевой кости в глубину подмышечной ямки до упора в плечевой сустав. После этого пациент опускает руки, а врач, прижимая пальцы к грудной спинке, скользит вниз на 5—7 см. Лимфоузлы как бы выгребаются из ямки, проскальзывают под пальцами врача. Манипуляция повторяется 2—3 раза с целью получения более четкого представления о состоянии лимфоузлов.
В подмышечных ямках лимфоузлы пальпируются всегда в количестве 5—10, величина отдельных из них достигает 10 мм, иногда и более.
Надключичные и подключичные лимфоузлы ощупываются в надключичных и подключичных ямках. Надключичное пространство исследуется от кивательной мышцы до ключично-акромиального сочленения. Не следует забывать об участках между ножками кивательных мышц, особенно справа. Здесь пальпацию проводят одним указательным или средним пальцем. При исследовании подключичных ямок тщательно и глубоко пальпируются их латеральные участки у краев дельтовидных мышц. У здоровых надключичные и подключичные лимфоузлы не пальпируются.
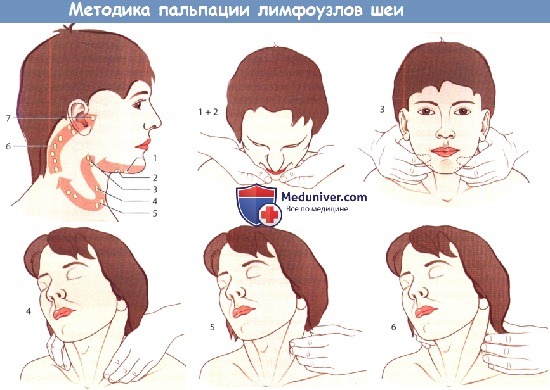
Методика пальпации лимфатических узлов шеи.
Пальпировать начинают с подподбородочных (1) и подчелюстных (2) лимфатических узлов, затем пальпируют лимфатические узлы в области угла нижней челюсти (3),
вдоль переднего края грудино-ключично-сосцевидной мышцы (4), надключичные (5) и далее лимфатические узлы вдоль добавочного нерва и выйную группу (б).
Исследование завершают пальпацией предушных лимфатических узлов (7).
Видео техники пальпации лимфатических узлов
— Также рекомендуем «Кубитальные, межреберные лимфоузлы. Паховые, подколенные лимфатические узлы»
Источник
Пример описания данных общего осмотра в истории болезни:
Состояние больного удовлетворительное (нет жалоб, симптомов интоксикации, нарушения функций органов и систем). Положение активное. Сознание ясное, адекватно реагирует на осмотр. Эмоциональный тонус положительный. Сон, аппетит не нарушены. Умеренно повышен уровень стигматизации (выявлено 9 стигм дизэмбриогенеза:…). Нормальное физическое развитие (показатели роста и массы соответствуют области 4 коридора).
Пример описания исследования кожи и слизистых в истории болезни:Кожные покровы бледно-розовой окраски, чистые, теплые, эластичные, умеренной влажности, бархатистые. В области правого плеча рубчик от вакцинации БЦЖ диаметром 5 мм. Дермографизм розовый, нестойкий (скрытый период 5 сек, явный — 1 минута). Слизистые глаз и полости рта обычной окраски, чистые, влажные. Язык обложен у корня и в средней трети беловатым налетом, сочный, с отпечатками зубов по краям. Придатки кожи (волосы, ногти) не изменены.
Пример описания в истории болезни данных исследования кожи, ее придатков, слизистых оболочек, подкожно-жировой клетчатки:
Кожные покровы бледно-розовые, в области VII шейного позвонка сеточка Франка, на нижних конечностях единичные экхимозы от 1 до 2 см в диаметре различной окраски, петехии на месте наложения электродов ЭКГ. На ощупь кожа теплая, умеренный гипергидроз ладоней и аксиллярных впадин. В области плеч и наружной поверхности бедер явления фолликулита, на других участках кожа бархатистая. Дермографизм на груди красный, нестойкий (исчез через 50 сек.). Проба щипка отрицательная. Эластичность кожи не изменена.
Волосы на голове густые, шелковистые, легкий гипертрихоз верхней части спины. Ногти обычной формы, с продольной исчерченностью и единичными лейконихиями.
Конъюнктива розовая, влажная, чистая. Склеры белые с краевой субиктеричностью. Слизистые полости рта розовые, влажные, чистые. Миндалины не увеличены, налетов нет, легкая гиперемия и зернистость задней стенки глотки, слизистое отделяемое по задней стенке глотки. Язык влажный, чистый. Зубы санированы.
Подкожно-жировая клетчатка развита удовлетворительно, распределена равномерно: толщина жировой складки в области плеч, на уровне пупка, у углов лопаток – 2 см. Тургор мягких тканей удовлетворительный. Отеков, пастозности нет.
Пример описания в истории болезни исследования лимфатической системы:
При осмотре лимфатические узлы не видны. При пальпации определяются единичные подчелюстные лимфатические узлы, одинаково выраженные с обеих сторон, размером с небольшую горошину, мягко-эластической консистенции, подвижные, безболезненные, не спаянные друг с другом и окружающими тканями. Прилегающие к лимфоузлам кожные покровы и подкожная клетчатка не изменены. Другие группы лимфатических узлов (затылочные, заушные, околоушные, подбородочные, поверхностные шейные, над- и подключичные, грудные, подмышечные, локтевые, паховые, подколенные) не пальпируются.
Пример описания исследования мышечной системы в истории болезни:
Ребенок имеет среднюю степень развития мышц, сила мышц достаточная, мышцы нормотоничны. Двигательная активность не нарушена. Координационные пробы (пальце-носовую, пяточно-коленную) выполняет удовлетворительно, в простой и услож-ненной позе Ромберга устойчив. Симптомов повышенной нервно-мышечной возбудимос-ти, мышечных атрофий и болезненности при пальпации мышц не выявлено.
Пример описания исследования костно-суставной системы в истории болезни:
Имеет пропорциональное развитие скелета. При исследовании костей черепа, грудной клетки, позвоночника, таза, конечностей деформаций, а также болезненности при ощупывании и поколачивании не отмечается. Мезокрания, грудная клетка конической формы, симметрична. Конституция нормостеническая. Осанка не нарушена, свод стопы сформирован правильно. Суставы при осмотре нормальной конфигурации, кожа над ними обычной окраски и температуры. При пальпации суставов их болезненности, изменений околосуставных тканей не отмечается. Объем активных и пассивных движений в суставах полностью сохранен, гипермобильности суставов нет. Болевые ощущения, хруст и крепитация при движениях отсутствуют.
Исследование внутригрудных лимфатических узлов
Симптом Кораньи – де ла Кампа – Медовикова – непосредственная перкуссия III пальцем по остистым отросткам с VII-VIII грудного позвонка (от углов лопаток) снизу вверх.
- У здорового ребенка укорочение перкуторного звука на уровне III-IV грудного позвонка (симптом отрицательный).
- Симптом положительный при укорочении ниже указанного уровня – увеличение паратрахеальных и бифуркационных лимфоузлов.
- Над этими же позвонками аналогично (снизу вверх) аускультацией исследуется бронхофония («кис-кис») – резкое усиление бронхофонии ниже IV грудного позвонка – симптом д’Эспина положительный – увеличение паратрахеальных и бифуркационных лимфоузлов.
Симптом Маслова (симптом «бабочки») – опосредованная паравертебральная перкуссия на уровне IV грудного позвонка.
- Если укорочение тона с обеих сторон – симптом положительный — увеличение бронхопульмональных лимфоузлов.
Симптом чаши Философова – громкая перкуссия в I и II межреберьях по передней поверхности грудной клетки снаружи кнутри по направлению к грудине, расположив палец-плессиметр параллельно ей.
- В норме возможно притупление тона на грудине (симптом отрицательный). Симптом положительный, если притупление возникает до достижения грудины:
- при увеличении лимфоузлов переднего средостения;
- при тимомегалии;
- при объемных процессах переднего средостения;
- при аневризме аорты у больных с синдромом Марфана.
Симптом Аркавина определяется при опосредованной перкуссии по передним подмышечным линиям снизу вверх:
- нет укорочения (легочный звук) – симптом отрицательный (норма);
- укорочение – симптом положительный — увеличение бронхопульмональных лимфоузлов.
Органы дыхания
Пример описания в истории болезни системы органов дыхания:
Дыхание через нос свободное, отсутствуют выделения из носовых ходов. Болей у спинки носа, в местах проекции придаточных пазух носа (самостоятельных, а также при пальпации) не отмечается. Голос громкий, чистый. Кашля нет. Частота дыхания – 20 в минуту. Ритм дыхания правильный. Тип дыхания грудной. Одышки нет. Грудная клетка симметрична, над- и подключичные ямки выражены умеренно. Ключицы и лопатки располагаются на одном уровне. Обе половины грудной клетки при дыхании движутся синхронно. Вспомогательная мускулатура в акте дыхания не участвует. Слегка контурируются ребра, они косо расположены. Межреберные промежутки обычной ширины, симметричны. При пальпации грудная клетка безболезненна, эластичная. Голосовое дрожание не изменено, в симметричных участках грудной клетки ощущается с одинаковой силой. При сравнительной перкуссии в симметричных участках грудной клетки звук ясный легочный. Очаговых изменений перкуторного звука не отмечается.
Топографическая перкуссия.
Высота стояния верхушек
| Справа | Слева | |
| Спереди | 3 см выше уровня ключицы | 3 см выше уровня ключицы |
| Сзади | На уровне остистого отростка VII шейного позвонка | На уровне остистого отростка VII шейного позвонка |
Ширина полей Кренига справа 5 см, слева 4 см.
Нижние границы легких
| Топографические линии | Справа | Слева |
| Среднеключичная | VI ребро | — |
| Среднеподмышечная | VIII ребро | VIII ребро |
| Лопаточная | X ребро | X ребро |
Суммарная подвижность нижних краев легких — по лопаточной линии справа и слева 4 см.
Перкуторные симптомы увеличения внутригрудных лимфатических узлов (Кораньи-Медовикова, Маслова, Аркавина, чаши Философова) отрицательные.
При аускультации над легкими выслушивается везикулярное дыхание. Побочные дыхательные шумы (хрипы, крепитация, шум трения плевры) не определяются. Бронхофония не изменена.
Семиотика болезней органов дыхания
Острый ринит — нарушение носового дыхания, чихание, слизистые, слизисто-гнойные выделения из носа, ночной кашель (слизь стекает по задней стенке глотки, сухость глотки при дыхании ртом).
Врожденный стридор — вскоре после рождения возникает шумное дыхание, напоминающее
воркование голубей, иногда мурлыкание кошки. Интенсивность шума уменьшается во сне, увеличивается при волнении, нет одышки, сохранен голос, сосание не нарушено. К 2 годам исчезает без лечения.
Аденоиды, аденоидиты.
– Хроническое отсутствие носового дыхания. Аденоидное выражение лица. Сон с открытым ртом, похрапывание. Может быть задержка нервно-психического развития, головные боли, снижение памяти вследствие гипоксии.
– Частые ОРВИ.
Эпиглоттит – воспаление надгортанника (чаще болеют дети 3-6 лет). Фебрильная лихорадка, интоксикация, трудности при глотании, слюнотечение, выраженная инспираторная одышка (признаки стеноза гортани), но нет осиплости голоса и лающего кашля. Вынужденное положение с открытым ртом, высунутым языком, наклоненной головой и выдвинутой вперед нижней челюстью для облегчения дыхания. Гиперемированный, отечный надгортанник (осмотр глотки может быть опасен!) à срочная госпитализация, укладка на бок, парентеральное введение антибиотиков, активных в отношении гемофильной палочки.
Ларингит – чаще болеют дети 6 мес. – 3 лет, характеризуется появлением лающего кашля, осип-лости голоса на фоне ОРВИ. Ларингит может осложняться ложным крупом – стенозом гортани.
Признаки стеноза гортани.
— Стеноз 1 степени – появление инспираторной одышки, шумного дыхания.
— Стеноз 2 степени – участие вспомогательных мышц, втяжение яремной ямки на вдохе,
тахикардия, цианоз, рСО2 норма, рО2 снижается.
— Стеноз 3 степени – выраженный цианоз, выпадение пульса на вдохе, брадикардия, рСО2
растет, рО2 низкое.
Стеноз 2-3 степени требует оказания неотложной помощи, госпитализации, введения стероидов.
Острый бронхит – диффузное воспаление бронхов чаще вирусной этиологии.
– Кашель сухой à влажный.
– Небольшое тахипное, нет дыхательной недостаточности.
– Жесткое дыхание, жужжащие сухие хрипы à разнокалиберные влажные хрипы.
– Нет перкуторных изменений (или коробочный оттенок перкуторного звука).
Обструктивный бронхит – воспаление бронхов сопровождается чрезмерной секрецией слизи, воспалительным отеком слизистой бронхов, бронхоспазмом à развивается БОС.
– Кашель сухой, болезненный.
– Экспираторная одышка, ЧД не выше 50 – 70 в минуту, ДН.
– Коробочный звук перкуторного тона.
– Удлинен выдох, жесткое дыхание, сухие свистящие хрипы.
Рецидивирующий обструктивный брохит в 45% случаев трансформируется в бронхиальную астму (эпизоды БОС принимают характер типичных приступов, обследование выявляет обратимость обструкции, т.к. в основе ее лежит бронхоспазм).
Бронхиолит– воспалительный отек слизистой бронхиол у детей раннего возраста.
– Кашель сухой с высоким спастическим обертоном.
– Экспираторная одышка выше 70 в минуту, периоральный цианоз.
– Удлинен выдох, жесткое дыхание, обилие мелкопузырчатых влажных хрипов с обеих сторон (на выдохе могут быть сухие свистящие хрипы).
– ДН, снижение рО2 и рСО2 (гипервентиляция).
Пневмонии
• Интоксикационный синдром – лихорадка выше 38о в течение 3 суток и более, снижение аппетита, вялость, нарушения сна, бледность.
• Респираторный синдром – кашель сухой à влажный, одышка смешанного характера выше 60 в минуту у детей младше 2 месяцев жизни, выше 50 – у детей от 2 мес. до 1 года, выше 40 в 1 минуту – у детей 1-5 лет, периоральный цианоз (дыхательная недостаточность и интоксикация – на первом плане).
• Локальный бронхолегочный синдром – локальное укорочение перкуторного звука, там же дыхание ослаблено или жесткое, локальные влажные хрипы или крепитация.
• Лабораторные признаки воспаления – нейтрофильный лейкоцитоз со сдвигом влево, ускорение СОЭ более 20 мм/ч.
• Рентгенологически инфильтративные изменения в легких (очаговые, сегментарные, сливные).
Система кровообращения
Пример описания в истории болезни сердечно-сосудистой системы:
При осмотре сосудов шеи в положении пациента лежа отмечается слабая пульсация сонных артерий, слабая пульсация эпигастрия, исчезающая при переходе в вертикальное положение и при глубоком вдохе. Пульс на лучевых артериях синхронный, ритмичный, удовлетворительного напряжения и наполнения, частота пульса 86 в минуту. Пульсация на артериях нижних конечностей (бедренной, артерии тыла стопы) отчетливая. Грудная клетка в области сердца не изменена. Сердечный толчок пальпаторно не определяется. Верхушечный толчок невидимый, пальпируется в пятом межреберье на 1 см кнутри от левой средне-ключичной линии, ограниченный, умеренной высоты и силы, нерезистентный.
Границы относительной сердечной тупости
| Правая | Правая стернальная линия |
| Верхняя | III ребро |
| Левая | Совпадает с верхушечным толчком |
| Поперечный размер сердца | 12 см |
| Конфигурация сердца | Не изменена |
Поперечник сосудистого пучка 4 см.
Тоны сердца звучные, ясные, ритмичные. Усиление и непостоянное расщепление II тона над легочной артерией, там же в клиноположении выслушивается тихий, короткий систолический шум дующего тембра, без проведения, исчезающий при переходе в ортоположение. АД на правой руке 110/60 мм рт.ст, на левой – 115/60 мм рт. ст. По центильным таблицам данное АД соответствует 75 центилю, то есть артериальное давление у ребенка соответствует нормальным величинам. АД на ногах 140/65 мм рт.ст.
Синдромы поражения сердечно-сосудистой системы
Миокардит– воспаление сердечной мышцы.
- Нарушение функций миокарда:
- Снижение сократимости.
- Ослабление, глухость сердечных тонов (снижение I тона на верхушке).
- Снижение систолического АД.
- Компенсаторно повышение ЧСС (на фоне сниженного сердечного выброса).
- Пульс частый, слабого наполнения.
- Ослабленный и разлитой верхушечный толчок.
- Признаки недостаточности кровообращения.
- На ЭКГ снижен вольтаж зубцов.
- По ЭхоКГ снижение фракции выброса (в норме более 65%).
- Нарушение возбудимости – экстрасистолии.
- Нарушение проводимости – удлинение PQ на ЭКГ, блокады (ЭКГ изменчива в динамике болезни).
- Нарушение автоматизма – синусовая тахикардия.
- Дилатация левого желудочка.
- Расширение границ сердца, больше влево.
- Шум относительной недостаточности митрального клапана – мягкий систолический шум на верхушке и в 5-й точке, за пределы сердца не проводится, ослабевает в вертикальном положении, не связан с I тоном, ослабевает на фоне противовоспалительной терапии.
- По ЭхоКГ дилатация полости левого желудочка.
Перикардит– воспаление перикарда.
- Шум трения перикарда.
- Быстрое расширение границ сердца.
- Диссоциация локализации верхушечного толчка и левой границы относительной сердечной тупости (верхушечный толчок смещен кнутри от левой границы сердца).
- Сердце в форме трапеции – в положении стоя, лежа – кардиомегалия (расширение границ сердца во все стороны).
- Сердечные тоны приглушены, разная звучность тонов в положении лежа (на участке ближе к передней грудной стенке тоны выслушиваются лучше, по периферии почти не выслушиваются, тоны лучше слышны при наклоне туловища вперед).
- При большом количестве выпота может развиться синдром верхней полой вены (воротник Стокса – лицо Корвизара):
- одутловатое лицо, набухшие шейные вены.
- Вынужденное положение, сидя с наклоном вперед, опорой на колени («поза магометанина»).
- Признаки надвигающейся тампонады сердца:
- симптом Плеша – пальпация печени или надавливание на печень большим пальцем левой руки (остальные 4 охватывают сзади нижние ребра справа) вызывают набухание шейных вен (или их набухание усиливается);
- снижение систолического АД на 30 мм рт ст ниже нормы.
- ЭКГ – резкое снижение вольтажа зубцов, смещение ST вверх от изолинии.
Эндокардит = вальвулит – воспаление эндокарда, поражение клапанов сердца. Встречается при ревматическом поражении клапанов и инфекционном эндокардите, ведет к формированию приобретенных пороков сердца. Подтверждается данными Эхо-КГ (утолщение створок клапанов).
Проявления ревматического вальвулита.
- Органический шум над областью сердца.
- Чаще поражается митральный клапан:
- дующий, связанный с I тоном систолический шум на верхушке (митральная регургитация) – продолжительный, пансистолический, высокочастотный по ФКГ, усиливающийся при нагрузке, проводится в подмышечную ямку и на спину.
- Шум аортальной регургитации.
- Убывающий высокочастотный протодиастолический шум вдоль левого края грудины льющегося тембра
Инфекционный (бактериальный = септический) эндокардит.
- Органический шум — поздний симптом (выслушивается не ранее конца 3 недели болезни).
- Заболевание начинается с высокой лихорадки.
- Цвет кожи «кофе с молоком».
- Тромбоэмболические проявления:
- петехиальная сыпь на коже;
- инфаркты почек, селезенки, печени, сосудов ЦНС;
- тромбоэмболические проявления распространяются в пределах одного круга кровообращения.
- При эндокардите митрального клапана и аортального клапана все тромбоэмболические осложнения ограничены большим кругом кровообращения, их не бывает в легких.
- При эндокардите трикуспидального клапана – тромбоэмболические осложнения локализуются исключительно в легких.
ВПС – врожденные пороки сердца – у 1 % новорожденных.
Антенатальный анамнез:
Читайте также:
Рекомендуемые страницы:
©2015-2020 poisk-ru.ru
Все права принадлежать их авторам. Данный сайт не претендует на авторства, а предоставляет бесплатное использование.
Дата создания страницы: 2016-04-27
Нарушение авторских прав и Нарушение персональных данных
Поиск по сайту:
Источник
