Малигнизация язвенной болезни 12 перстной кишки


Малигнизация – это перерождение нормальных или поврежденных тканей организма в злокачественную опухоль. Следовательно, малигнизация язвы желудка и двенадцатиперстной кишки – это процесс зарождения на месте язвенного дефекта ракового образования.
Озлокачествление клеток происходит из-за нарушения нормальной их деятельности. По разным источникам малигнизации подвергаются от 2 до 15% язв желудка. В двенадцатиперстной кишке явление встречается крайне редко (0,1-0,3% случаев).
Злокачественное образование может зарождаться на дне язвы, в ее краях или из зарубцевавшегося язвенного дефекта. Есть мнение, что процент язв подвергшихся малигнизации завышен из-за схожести начального развития раковой опухоли и язвы, и на самом деле не превышает 2-3%.
Что такое малигнизация, каковы ее причины, признаки, симптомы и методы лечения – об этом данная статья.
Что такое малигнизация

Известно, что в организме постоянно появляются патологические клетки, в том числе, злокачественного характера. Но иммунная система всегда отражает подобные атаки. Поэтому эффективность защиты во многом зависит от состояния иммунитета и общего состояния здоровья человека.
Благодаря защитным механизмам аномальные клетки распознаются и уничтожаются. Но при ослаблении иммунитета вследствие вредных привычек, нездорового питания, внешних факторов, возраста риск возникновения заболевания увеличивается.
Малигнизация клеток – это начальный процесс возникновения в организме злокачественной опухоли, ее зарождение. Такому изменению подвергаются как здоровые, так и патологические (поврежденные) клетки организма. Малигнизацией называется также и переход доброкачественной опухоли в злокачественную.
При данном явлении происходит генетическая мутация клеток и бесконтрольное их разрастание. Сам пациент на начальной стадии не ощущает какого-либо дискомфорта, не подозревая о болезни. Также, затруднена в этот период и диагностика.
Чаще озлокачествляются ткани с различными видами эрозии:
- язвенные дефекты;
- воспаления тканей;
- доброкачественные опухоли.
Явление не исключено и в здоровых тканях. Патологические изменения бесконтрольны, необратимы. Могут захватывать все большие пространства с образованием новых очагов – метастазов.
Малигнизации способствуют многие факторы: генетическая предрасположенность, внешние и внутренние воздействия. Раннее обнаружение заболевания значительно повышает шанс на выздоровление, запоздалое – ведет к образованию злокачественной опухоли с метастазами со всеми вытекающими последствиями.
Н.В. Левашов о причинах зарождения рака
Причины малигнизации язв желудка
Воздействие пищеварительного сока на язву, периоды обострения и рецидивы болезни приводят к разрастанию соединительной ткани, склерозу сосудов и атрофии стенки желудка в месте локализации язвенного дефекта. Все это приводит к изменению свойств клеток и может стать причиной возникновения раковой опухоли в зоне язвенного поражения.

Чаще малигнизируются язвы пилорического отдела, передней и задней стенки, большой кривизны желудка. Способствует процессу наличие бактерии «Хеликобактер пилори». Малигнизация язвы желудка может начаться вне зависимости от характера и давности язвенного дефекта, но чаще случается у людей старшего возраста с хроническими язвами.
Малигнизация язвы двенадцатиперстной кишки, вследствие более щадящих условий для слизистой по сравнению с желудком, явление крайне редкое.
Полная картина механизма озлокачествления клеток до сих пор не ясна. Лекарства от рака, также, не существует. Возникновению болезни предшествуют неблагоприятные факторы, запускающие патологический процесс. Их разделяют на внутренние и внешние.
Внутренние факторы:
- ослабление иммунитета;
- гормональные нарушения;
- неправильный обмен веществ;
- генетическая предрасположенность;
- наличие доброкачественной опухоли;
- вирусные, грибковые заболевания;
- хронические воспаления тканей, рубцы, язвы;
- продолжительные стрессовые состояния.
Внешние факторы:
- неправильное питание;
- плохая экология;
- солнечная и другие виды радиации;
- превышение дозы облучения рентгеном;
- вредные химические воздействия.
Исследования указывают, что риск малигнизации тесно связан с характером питания:
- Отсутствие в рационе или недостаточное употребление естественной природной пищи человека – свежих фруктов, овощей, зелени.
- Преобладание жареной, соленой, копченой, содержащей химию и другой вредной пищи.
Таким образом, те или иные агрессивные факторы становятся причинами зарождения рака, как опасного осложнения язвенной болезни желудка, реже, двенадцатиперстной кишки.
Признаки и симптомы малигнизации
Признаки и симптомы, вызывающие подозрение на малигнизацию язвы следующие:
- Боли в желудке теряют периодичность и локальность, приобретают разлитой, постоянный, ноющий характер. Могут отдаваться в спине и усиливаться ночью.
- Снижение аппетита, потеря веса.
- Отвращение к мясным блюдам.
- Расстройства пищеварения (отрыжки, тяжесть, тошнота, рвота).
- Плохое самочувствие (эмоциональное истощение, быстрая утомляемость, дискомфорт).

Эти признаки могут означать уже развивающийся рак желудка, а значит это повод немедленно обратиться за помощью к медикам. Также, такие признаки, при подтверждении злокачественной опухоли, свидетельствуют, что фаза малигнизации была пропущена.
На ранней стадии больной не подозревает о малигнизации язвы желудка. Выявить болезнь на начальном этапе можно только в одном случае, если больной при язвенной болезни проходит периодическое медицинское обследование.
Если язва подверглась малигнизации, то медицинским исследованием обнаружатся такие признаки:
- Снижение кислотности желудка.
- Наличие в желудке молочной кислоты.
- Прогрессирующая анемия.
- Возможно скрытая кровь в кале, вследствие кровотечения в области язвенного дефекта.
- Сбой дифференцировки клеток.
- Увеличение язвы (более 25-30 мм) с приобретением неправильной формы с высокими, неровными, подрытыми краями.
- Границы язвы становятся размытыми, слизистая вокруг может иметь зернистый вид.
- Ригидность стенки желудка, отсутствие перистальтики вокруг пораженного участка.
Также об озлокачествлении может говорить отсутствие эффекта от противоязвенной терапии.
Признаки малигнизации язвы желудка определяются методами диагностики.
Видео о причинах, симптомах, лечении и своевременном обнаружении опухоли на ранней стадии («Жить Здорово»)
Диагностика малигнизации язв желудка
Для выявления малигнизации используют те же методы диагностики, что при исследовании любой патологии желудка:
- изучение анамнеза (истории болезни);
- анализ крови, мочи, кала;
- контрастное рентгенологическое исследование;
- компьютерная томография;
- УЗИ;
- гастроскопия с прицельной биопсией;
- лапароскопия.
Анализ крови служит косвенным показателем возникновения рака. Это отражается в изменении таких величин, как:
- понижение уровня гемоглобина;
- снижение количества эритроцитов;
- повышение уровня лейкоцитов;
- увеличение скорости оседания эритроцитов (СОЭ) и других важных показателей.
 Обнаружение крови при анализе кала – это повод для выяснения точных причин ее возникновения, в числе которых возможны кровопотери при малигнизации язвы желудка.
Обнаружение крови при анализе кала – это повод для выяснения точных причин ее возникновения, в числе которых возможны кровопотери при малигнизации язвы желудка.
Рентгеноскопия может отразить следующие признаки малигнизации:
- увеличение язвы в размере (более 20 мм);
- язва приобретает атипичный вид (неправильная форма);
- нехарактерное состояние слизистой желудка вокруг дефекта, исчезновение складок;
- отсутствие перильстатики пораженной области;
- обнаруживается симптом погруженной ниши и другие признаки.
Но здесь важно отметить, что ранние признаки заболевания рентгенологическим исследованием обнаружить практически невозможно. Перечисленные признаки возникают позже.
Поэтому наиболее достоверный способ диагностики малигнизации язвы желудка – это эндоскопическое исследование (ЭФГДС) с взятием и последующим гистологическим анализом проб тканей из язвенного дефекта. Фрагменты забираются из 5-7 разных мест язвы (дна, краев, области вокруг). Точность данного метода диагноза достигает 100%.
ЭФГДС, кроме ценной возможности взятия образцов ткани, также обнаруживает описанные признаки атипичности язвы и области вокруг:
- неровные, подрытые края язвы, возможен серый налет на дне дефекта;
- широкая инфильтрация язвы, возможна деформация стенки желудка в области дефекта;
- эрозии слизистой вокруг дефекта;
- кровоточивость и др.
УЗИ и КТ также помогают выявить атипичность развития язвенных дефектов.
При необходимости используется лапароскопический метод диагностики, позволяющий исследовать желудок со стороны брюшной полости.
Видео: гастроскопия с биопсией
Лечение при малигнизации язвы
Сам по себе факт обнаружения язвы желудочно-кишечного тракта требует активного принятия всех необходимых мер по лечению. Больного обследуют, проводят интенсивную терапию. Если медикаментозное лечение дает эффект (язва уменьшается, исчезают характерные симптомы), то лечение продолжают с периодическим контролем, в том числе, цитологическим (для проверки язвы на наличие малигнизации). Если же лечение не дает эффекта, то применяется оперативное вмешательство.
Часто цитируется такое высказывание крупного советского хирурга и ученого С.С. Юдина (1891—1954), который наиболее лаконично выразил обстоятельства, при которых показано хирургическое вмешательство:
«Чем больше язва, чем глубже ниша, чем старше больной, чем ниже кислотность, тем более опасность возникновения рака из язвы» (С.С. Юдин, 1965).
И, следовательно, тем скорее показана операция.
Таким образом, лечение при обнаружении малигнизации язвы желудка осуществляется хирургической операцией. Выбор хирургического вмешательства зависит от локализации язвы, ее характера, размера, степени и объема повреждения тканей вокруг дефекта:
- Дистальная резекция желудка – значительное удаление нижней части органа. Примером может служить удаление антрального отдела, при этом желудок сокращается в объеме на 1/3. Субтотальная резекция – почти полное удаление желудка (остается лишь незначительная его часть сверху).
- Проксимальная резекция – удаление верхней части, включая кардиальный отдел, с сохранением нижней части органа.
- Кольцевидная сегментарная резекция – удаление средней части желудка с сохранением верхней и нижней частей. Такая операция применяется крайне редко.
- Тотальная гастрэктомия – полное удаление желудка.
Как отмечалось выше, если возникновение раковой опухоли обнаруживаются на ранней стадии малигнизации с последующей операцией, то вероятность излечения значительно повышается. Однако единственный способ вовремя обнаружить озлокачествление – это периодическое эндоскопическое обследование язвенного дефекта с биопсией.
В то же время, если малигнизация не обнаружена, но при этом отсутствует эффект противоязвенной терапии и диаметр язвы превышает 20 мм, то в этом случае все равно показана операция. Не следует дожидаться прямых признаков малигнизации, так как ранее хирургическое вмешательство способно предупредить более серьезное, угрожающее жизни больного, развитие болезни в будущем.
Источник
Язвенная болезнь является многофакторным хроническим рецидивирующим заболеванием желудочно-кишечного тракта. Основной признак – это образование одной или нескольких язв – своеобразных дефектов, воспаленных участков в стенке двенадцатиперстной кишки или желудка.
Нарушение целостности оболочки любого внутреннего органа чревато серьезными последствиями для здоровья, но при изъязвлении слизистой желудка или двенадцатиперстной кишки возникает нарушение хрупкого равновесия между защитными свойствами стенок и агрессивным по химическим свойствам содержимым этих органов, что ведет к неприятным и тяжелым симптомам язвенной болезни.
Причины заболевания, несмотря на долгие исследования, до конца не выяснены, хотя в 80-ых годах прошлого века за открытие влияния бактерии H. Pylori на появление язвенной болезни австралийские ученые были удостоены Нобелевской премии. С бактерией научились бороться, однако это не победило язвенную болезнь до конца. Медицинское сообщество среди факторов, содействующих развитию дуоденальных и желудочных язв, называют стрессы и нервное перенапряжение, неправильное и нерегулярное питание, злоупотребление алкогольными напитками, курение, длительный прием некоторых лекарственных средств. Часто возникновение язвенной болезни связывают с наследственными или конституциональными особенностями организма, гормональными нарушениями. Язвенной болезнью страдают и женщины, и мужчины — вне зависимости от возраста. Заболеваемость особенно высока в мегаполисах и больших городах. В последние годы улучшились способы и методы диагностики, повысилась эффективность консервативного лечения и профилактических мер, однако язвенная болезнь остается одним из самых частых заболеваний внутренних органов. И если сама болезнь в зависимости от стадии развития может в определенный период не причинять особых неудобств пациенту, то её осложнения опасны и требуют немедленной медицинской помощи. О каких осложнениях идёт речь?
Кровотечение
Наиболее часто встречающееся осложнение язвенной болезни – это кровотечение. Кстати, в некоторых случаях, желудочно-кишечное кровотечение может быть единственным клиническим проявлением язвенной болезни. Разделяют два основных вида кровотечений: хроническое и острое. При хроническом кровотечении низкой интенсивности внешних выделений крови можно и не заметить. Пациенты часто жалуются на беспричинную слабость, пониженную работоспособность и быструю утомляемость, одышку, тахикардию, которые усиливаются при физической нагрузке. Наблюдается бледность кожи и слизистых оболочек, лабораторные анализы крови указывают на явления анемии.
Острое желудочно-кишечное кровотечение несет угрозу жизни пациента. Срочная госпитализация требуется, если наблюдается быстрое нарастание вышеописанных симптомов, кроме того появляется выделение полуоформленного черного кала (мелена), либо рвотных масс, напоминающих по виду кофейную гущу, либо же с примесью крови.
Перфорация
При отсутствии соответствующего лечения язвенной болезни у 10-15% больных может возникнуть такое опасное осложнение, как перфорация или прободение язвы. Проще говоря – увеличение глубины язвы до разрушения стенки желудка или двенадцатиперстной кишки и образования отверстия, через которое желудочное или кишечное содержимое попадает в брюшную полость (что чревато возникновением острого перитонита) или в забрюшинную клетчатку, поджелудочную железу – при этом может происходить временное закрытие дефекта соседними органами («прикрытая перфорация»). О возникновении этого смертельно опасного осложнения сигнализирует острая, так называемая «кинжальная» боль в животе, в области диафрагмы. Боль может распространяться в правое плечо, область спины. Пациент резко бледнеет, покрывается потом, из-за резчайшей боли и перенапряжения мышц ищет щадящее положение для тела. Наблюдаются нарушения сердцебиения, сухость языка, понижение артериального давления. Даже в случае наступления обманчивого облегчения симптомов, как и в случае с острым кровотечением, необходимо срочно вызвать скорую помощь, так как лечение в данных случаях одно — хирургическая операция.
Стеноз
При длительном течении язвенной болезни, наличии большого количества обострений этого хронического заболевания может развиться стеноз (или сужение) выходящего отдела желудка или просвета двенадцатиперстной кишки (в зависимости от локализации язвы). Постоянное чередование периодов воспаления и заживления язвы вызывает рубцевание, или разрастание соединительной ткани, в результате чего затрудняется или становится вовсе невозможным процесс попадания пищевой массы в кишечник. Одним из основных проявлений этого осложнения являются зловонная отрыжка, тяжесть в животе, боли, задержка опорожнения, тошнота и рвота (часто во второй половине дня или ночью). В рвотных массах содержится пища, принятая около 3-х часов назад, сама рвота приносит больному временное облегчение физического состояния, однако, если это осложнение не лечить, явления стеноза продолжат нарастать вместе со снижением массы тела, появлением обезвоживания и анемии. Медицинские исследования (контрастная рентгенография, эндоскопия) выявляют грубую деформацию желудка, расширение и снижение его тонуса, обнаруживается большое количество пищи и жидкости, которые уже долгое время не имели выхода. Существуют несколько степеней стеноза, в зависимости от которых врач выбирает индивидуальную тактику лечения, в запущенных случаях – хирургическую.
Малигнизация
Еще одним (к счастью не очень широко распространенным) осложнением язвенной болезни является озлакачествление (медицинский термин – малигнизация) язв. Некоторые специалисты называют частотность развития у приблизительно 5% больных. Чаще всего такое осложнение развивается на фоне язвенной болезни именно желудка и сопровождается изменение характерной и привычной уже для больного симптоматики. Например, пациент, страдал обострениями с определенной периодичностью, в зависимости от сезона года или приемов пищи, однако вдруг эти явления исчезли. В то же время наблюдается отвращение к белковой пище, нарастание потери аппетита, явлений анемии, истощения организма. Иногда снижаются болевые симптомы, утрачивается связь между болями и приемами пищи. Диагностика показывает угнетенную секрецию желудка, резкое увеличение СОЭ в крови пациента. Часто визуально при исследованиях (ФГДС) края язвы неровные. Самым информативным методом для постановки диагноза является в таких случаях биопсия из разных зон язвы и слизистой оболочки, которая проводится при фиброгастроскопии. Лечение – хирургическое с последующей химиотерапией.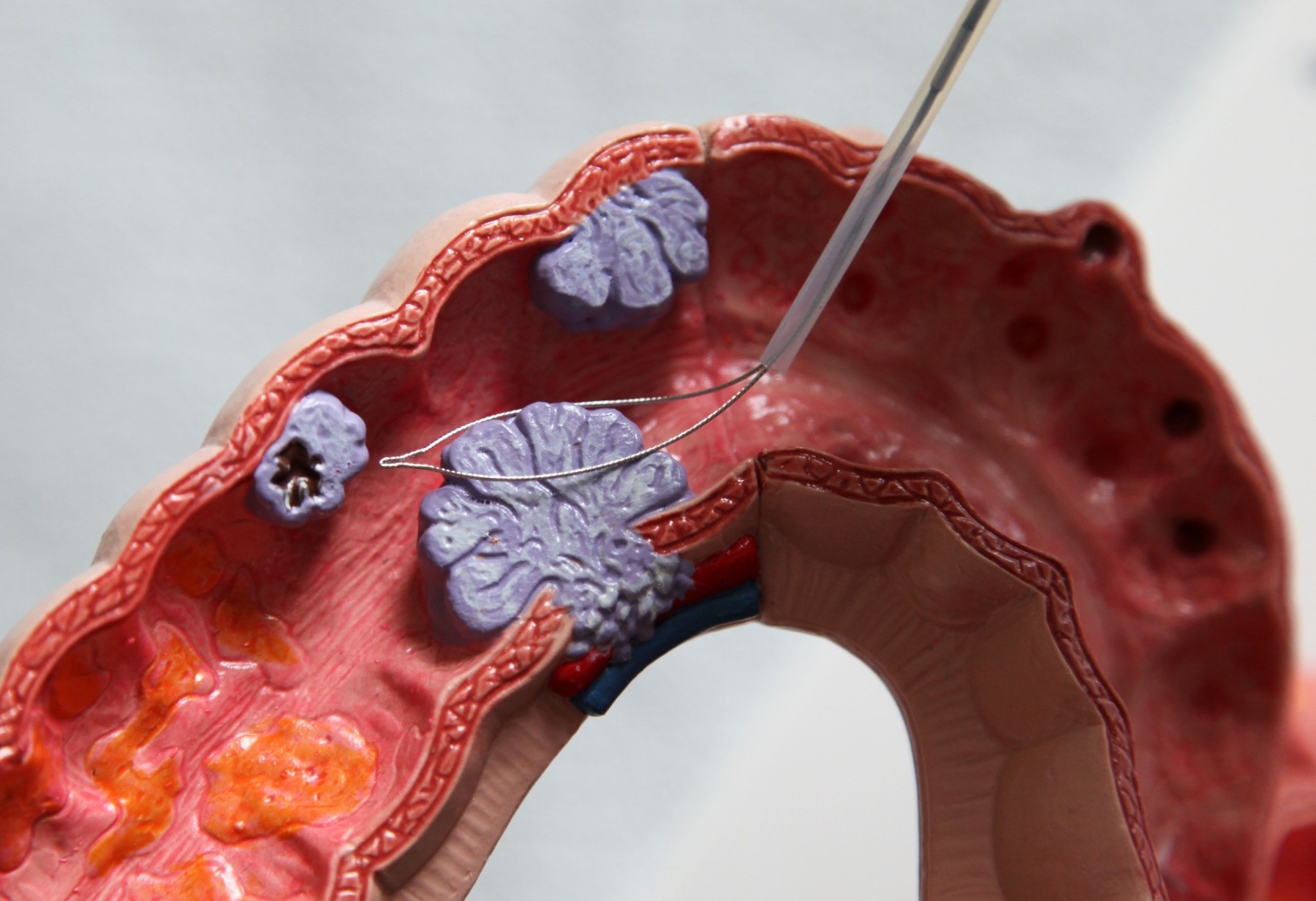
Пациенты обычно знают о наличии у себя язвенной болезни. Современные методы консервативного лечения, соблюдение рекомендаций врача по приему лекарственных средств, диетическому питанию, режиму сна и отдыха позволяют не доводить заболевание до стадии осложнений. Однако при любых непривычных симптомах, учащении обострений более 3-х раз в год или при наличии острых клинических проявлений, о которых мы только что говорили – необходимо срочное обращение к врачу для выбора стратегии медицинской помощи или (что бывает достаточно часто) — госпитализация для хирургического лечения. Любые виды самолечения при осложнениях язвенной болезни не только абсолютно неэффективны, но и крайне опасны!
Источник
В отличие от язв ДПК язвы желудка могут озлокачествляться. Малигнизация язвы желудка наблюдается у 5,5% больных (В.А. Самсонов, 1966). По данным М.И. Кузина (1987), Kurkala (1968), она составляет 10-15%. Рак может развиться в одном из краев язвы на ее дне или из рубца зажившей язвы. Ряд авторов считает, что предраком является не сама язва, а периульцерозный антральный гастрит. Наиболее часто малигнизация язвы желудка встречается среди лиц пожилого и старческого возраста, у которых каллезная язва протекает на фоне ахилии.
При выявлении язвенного дефекта в желудке эндоскопически или рентгенологически необходимо решить главный вопрос о характере (злокачественная или доброкачественная) язвы. Принято считать, что язвы, локализующиеся на большой кривизне желудка, у 90% больных оказываются злокачественными. Этот вопрос решает адекватная гастроскопия и цитологическое и гастологическое исследование биоптатов. Однократный забор материала дает лишь 50% подтверждений рака, а при заборе его из нескольких участков (до 8) позволяет морфологически подтвердить диагноз рака в 100% случаев (М.И. Кузин, 1987).
Малигнизация ХЯ может наступить в различные сроки язвенного анамнеза, в любом возрасте больного, однако чаше у больных среднего и старшего возраста с многолетней давностью анамнеза ЯБ.
Патогистологический диагноз рака, развившегося из язвы, ставят на основании следующих морфологических признаков: почти полное разрушение мышечного слоя на дне язвы; отсутствие в крае язвы подслизистого слоя, широкая рубцовая зона на дне язвы; инфильтрация раком края язвы в ранней стадии; наличие неврита, эндартериита, тромбофлебита. Кроме того, при раке, возникшем из язвы, почти в 100% случаев имеется гипертрофический гастрит, а при первичном раке — атрофический. Рубцовый перигастрит и пенетрация язвы в соседние органы также подтверждают происхождение рака из язвы.
Клинические симптомы ранних стадий рака, возникающего из язвы, еще достаточно не изучены. Клинические проявления малигнизации язвы желудка практически указывают на запущенный рак, а не на раннюю стадию его развития.
Все авторы, изучавшие вопросы ранней диагностики малигнизации язвы, рекомендуют учитывать изменение течения ЯБ желудка (исчезновение периодичности, цикличности, сокращение периодов ремиссии); изменение характера болей (менее резкие, непостоянные, не зависящие от приема пиши) и такие клинические симптомы, как ухудшение общего состояния, аппетита, прогрессирующее похудание, немотивированная слабость, отвращение к мясной пище, прогрессирующее снижение кислотности ЖС, появление молочной кислоты в ЖС, гипохромная анемия, постоянное наличие в кале скрытой крови. Обычно наблюдается ухудшение течения ЯБ. Светлые промежутки, наступавшие ранее после консервативного лечения, сокращаются или совсем исчезают.
Соблюдение больным диеты и покоя не дает эффекта. Симптоматика в этот период разнообразная, что затрудняет своевременную диагностику. Отмечено (А.В. Мельников, 1957), что язвы большой кривизны малигнизируются у 90% больных, нижней трети желудка — у 80 %, кардиальной части желудка — у 48 %. В настоящее время установлено, что для определения характера язвы величина язвы и ее локализация решающего значения не имеют (Bocus, 1963). Описаны доброкачественные язвы желудка величиной с ладонь взрослого человека (Finolley, 1961).
Для распознавания природы язвы желудка ряд авторов предлагают учитывать эффективность терапевтического лечения, исходя из того, что при правильном лечении доброкачественная язва может зажить в течение 4-6 нед., значительно улучшиться состояние больного.
Обычные клинические методы исследования мало эффективны в ранней диагностике рака, возникшего из язвы. Из лабораторных методов имеет значение ЦИ промывных вод желудка.
Рентгенологическая диагностика доброкачественных и малигнизированньгх язв желудка в ранних стадиях является очень трудной. Рентгенологические признаки малигнизации язвы: большая ниша (более 2 см), глубокая с широкой инфильтрацией вокруг (симптом погружной ниши), неправильность рельефа СО вокруг ниши, ослабление сокращений мышечной стенки.
При малигнизации язвы желудка в одном из краев ниши может быть небольшой дефект наполнения, изменяется характер язвенного вала, который становится широким, асимметричным. Раковая ниша нередко имеет неправильную трапециевидную форму, высокие, подрытые неровные края.
Для выявления малигнизации язвы на ранней стадии развития рака необходимо систематическое диспансерное исследование больных с хронической язвой желудка с применением гастроскопии и гастробиопсии.
Основную диагностическую роль играет эндоскопия. Она позволяет не только осмотреть СО желудка, но и выполнить прицельную биопсию (материал берут из нескольких секторов язвы).
Изучение гистогенеза ранних форм РЖ показало, что ранние, еще небольших размеров опухоли в процессе своего развития могут неоднократно изъязвляться и рубцеваться.
В ранних стадиях малигнизации не имеют существенного диагностического значения ни размер, ни локализация язвы, ни наличие или отсутствие свободной соляной кислоты ЖС, ни даже эффективность консервативного лечения.
В связи с опасностью малигнизации и трудностями диагностики необходима более активная тактика при язве желудка. Больного со вновь выявленной язвой желудка необходимо госпитализировать на срок 4-6 нед. и провести интенсивное лечение. Если язва не поддается лечению, рекомендуется операция. При уменьшении диаметра язвенной ниши на 50-75% и уменьшении клинической симптоматики продолжают медикаментозное лечение с эндоскопическим и цитологическим контролем через 3-6-12 мес, а в последующем 1-2 раза в год (А.А. Шалимов, В.Ф. Саенко, 1987).
В достаточно яркой и лаконичной форме принципы хирургической тактики при язве желудка сформулировал С.С. Юдин: «Чем больше язва, чем глубже ниша, чем старше больной, чем ниже кислотность, тем более опасность возникновения рака из язвы, а следовательно, тем скорее показана резекция желудка» (С.С. Юдин, 1965). Длительно не заживающая каллезная язва является показанием к оперативному лечению из-за опасности перерождения язвы в рак. При хронической язве желудка производят дистальную резекцию желудка с наложением ГДА. Диагностика малигнизировавшихся язв во время операции также связана с большими трудностями. При раке, возникшем из язвы, имеется значительное рубцовое сморщивание стенки желудка с изменением его формы, а при пенетрирующих ХЯ с малигнизацией выражено сращение желудка с окружающими органами. Малый сальник рубцово изменен.
Finsterer отмечал, что рубцовое сморщивание стенки и деформация желудка в виде песочных часов всегда подтверждают, что в данном случае рак развился из ХЯ.
Для дифференциальной диагностики коллезной язвы и изъязвившейся опухоли используют следующие признаки (А.А. Шалимов, В.Ф. Саенко, 1987):
1) характер лимфатических узлов в большом и малом сальниках: большие, мягкие, подвижные лимфатические узлы характерны для язвенного процесса, малые, плотные и малоподвижные или крупные, плотные, белесоватого цвета — для карциномы;
2) плоскостные воспалительные спайки брыжейки поперечной ОК со стенкой желудка, поддающиеся разъединению, характерны для язвенного процесса, прорастание опухоли желудка в брыжейку ОК — для рака, хотя встречается и при язве;
3) механическое раздражение путем трения марлевым шариком стенки желудка в области сомнительной опухоли вызывает сосудистую реакцию, выражающуюся в покраснении типа «пламени пожара» при язве (симптом Гаккера), тогда как при раке эта реакция отсутствует;
4) при втягивании в язвенную нишу здоровой СО она прилипает и удерживается до ближайшей перистальтической волны, тогда как при раковой язве такого прилипания не наблюдается (симптом Пайра).
Основным методом диагностики является субоперационное ГИ всей язвы. При множественных язвах желудка возможна малигнизация как одной, так и всех язв.
Операцией выбора при малигнизировавшихся язвах в области средней и нижней трети желудка считают субтотальную резекцию желудка с малым и большим сальниками и регионарными лимфатическими узлами. При высоко расположенных малигнизировавшихся язвах показана субтотальная проксимальная резекция желудка, при множественных малигнизировавшихся язвах — тотальная гастрэктомия с удалением обоих сальников и регионарных лимфатических узлов.
Прогноз при малигнизировавшихся язвах лучше, чем при первичном РЖ (А.А Шалимов, В.Ф. Саенко, 1987).
Современные методы пока не могут гарантировать распознавание начальных стадий злокачественного перерождения хронической язвы желудка. Только ранняя операция может значительно улучшить результаты лечения ХЯ, а следовательно, и рака, возникшего из язвы.
Григорян Р.А.
Опубликовал Константин Моканов
Источник
