Как лечить болезнь келлера у детей

Из этой статьи вы узнаете про болезни Келлера 1 и 2 типа, особенности патологий у детей и взрослых. Причины возникновения, симптомы, методы лечения.

Автор статьи: Нивеличук Тарас, заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности «Лечебное дело».
Дата публикации статьи: 04.07.2019
Дата обновления статьи: 16.01.2020
Содержание статьи:
- Болезнь Келлера первого типа: причины, симптомы, диагностика, лечение
- Болезнь Келлера второго типа: причины, симптомы, диагностика и лечение
- Первоисточники информации, научные материалы по теме
Болезнь Келлера – редкое заболевание, при котором из-за ухудшенного кровоснабжения возникает некроз (омертвение тканей) ладьевидной кости стоп. Возникают боли, усиливающиеся при ходьбе, отек тыла стопы по ее внутреннему краю. При прогрессировании патологии развивается хромота. Болезнь Келлера была описана в 1908 году немецким рентгенологом Албаном Келлером. Иногда (часто – в русскоязычной медицинской литературе) заболевание называют болезнью Келлера 1 типа.
 Болезнь Келлера 1 типа
Болезнь Келлера 1 типа
Болезнью Келлера 2 типа называют заболевание, при котором из-за ухудшения кровоснабжения возникает некроз головок плюсневых костей.
 Стадии болезни Келлера 2 типа: а – асептический некроз; б –импрессионный перелом; в – фрагментация (рассасывание); г – репарация; д – деформирующий остеоартроз
Стадии болезни Келлера 2 типа: а – асептический некроз; б –импрессионный перелом; в – фрагментация (рассасывание); г – репарация; д – деформирующий остеоартроз
В большинстве стран это заболевание носит название болезнь Фрейберга – в честь впервые описавшего его в 1914 году американского врача Альфреда Фрейберга.
Оба типа болезни Келлера принадлежат к остеохондропатиям(ОХП) – группе примерно из 40 заболеваний, общей чертой которых является возникновение некроза в костях, развивающегося вследствие нарушения кровоснабжения.
 Остеохондропатии, их локализация и название (название идет на следующей строчке после локализации). Нажмите на фото для увеличения
Остеохондропатии, их локализация и название (название идет на следующей строчке после локализации). Нажмите на фото для увеличения
Точная распространенность болезней Фрейберга и Келлера неизвестна, так как многие их случаи проходят спонтанно, без проведения какого-либо лечения. Болезнь Келлера первого типа чаще встречается у мальчиков в возрасте 4–7 лет, болезнь Келлера 2 типа – чаще у девочек (подростков) в возрасте 10–15 лет.
Патология практически всегда выявляется в детском возрасте – до 10–12 лет. У взрослых первичные случаи болезни не регистрируются, если только речь не идет об остеохондропатии, оставшейся с детства. В таких случаях у взрослых также отмечается боль при ходьбе и сплющивание ладьевидной кости, появляется стойкая хромота. С возрастом без лечения развивается артроз плюснефаланговых суставов стопы (деформация с разрушением хряща).
Диагностикой и лечением этих заболеваний занимаются травматологи.
Болезнь Келлера первого типа
Болезнь Келлера первого типа – заболевание, поражающее ладьевидную кость ступни.
Развивается чаще всего данная болезнь Келлера у детей в возрасте от 4 до 7 лет, из них у мальчиков – в 80% случаев.
Насколько распространена данная патология –нет точных данных, но считается, что она встречается у менее 2% всего населения.
 Ладьевидная кость стопы
Ладьевидная кость стопы
Причины
Точные причины развития этой патологии неизвестны. Некоторые ученые считают, что заболевание может быть вызвано чрезмерным сдавливанием ладьевидной кости и кровоснабжающих ее сосудов до полного ее окостенения (то есть постепенного возрастного замещения хрящевой ткани на костную).
 Строение ладьевидной кости
Строение ладьевидной кости
Окостенение ладьевидной кости обычно начинается:
- у девочек – в 18–24 месяца;
- у мальчиков – в 24–30 месяцев.
По мере роста ребенка и увеличения его веса на стопу перепадает все больше давления.
Окостенение ладьевидной кости происходит позднее и медленнее, чем других костей стопы. Это естественный процесс, и он неизбежно должен произойти. В норме кости ребенка содержат большое количество хрящевой ткани (особенно в конечностях), поэтому они легкие, гибкие и быстро деформируются при различных заболеваниях. С возрастом хрящевая ткань постепенно замещается костной. Иногда замещение хряща на костную ткань в ладьевидной кости замедляется. Следовательно, окружающие – уже затвердевшие – кости могут сдавливать ладьевидную кость и ее кровеносные сосуды, что приводит к ухудшению кровоснабжения (ишемии) и асептическому некрозу (омертвению костной ткани без участия микроорганизмов и без развития воспалительного процесса).
Симптомы
У некоторых пациентов с болезнью Келлера 1 типа симптомы отсутствуют, поэтому за медицинской помощью они не обращаются.
Классические клинические признаки заболевания:
- боль в стопе;
- отек и покраснение стопы;
- повышенная чувствительность в проекции ладьевидной кости (внутренняя область средней части стопы);
- хромота или ненормальная походка (при ходьбе ребенок сильнее опирается на наружную часть стопы, пытаясь уменьшить боль).
Симптомы могут ухудшаться при увеличении нагрузки на поврежденную ладьевидную кость, поэтому ребенок может переносить свой вес на боковую часть стопы.
Осложнения
В очень редких случаях возможно срастание ладьевидной и таранной костей, что проявляется длительным болевым синдромом в стопе.
Для выявления этого осложнения может понадобиться проведение магнитно-резонансной и компьютерной томографии.
Диагностика
Наличие болезни Келлера 1 типа врач может заподозрить по характерным симптомам.
Для подтверждения диагноза проводят рентгенографию стопы. Метод позволяет обнаружить изменения ладьевидной кости:
- Склерозирование – утолщение внешнего (кортикального) слоя и уменьшение просвета спинномозгового канала; кость становится слишком плотной.
- Фрагментирование – пораженная кость похожа на треснувшую ореховую скорлупу.
- Сплющивание – кость уменьшается в вертикальном размере.
 Рентгенография стоп при болезни Келлера в прямой проекции.Ладьевидная кость правой стопы деформирована (пораженная область указана стрелкой), состоит из отдельных плотных фрагментов. Ладьевидная кость левой стопы не изменена
Рентгенография стоп при болезни Келлера в прямой проекции.Ладьевидная кость правой стопы деформирована (пораженная область указана стрелкой), состоит из отдельных плотных фрагментов. Ладьевидная кость левой стопы не изменена
Если болезнь не лечить, она приведет к развитию осложнений, вот возможные из них:
- плоскостопие – уплощение свода стопы;
- хромота;
- деформирующий артроз плюсневых костей – состояние, при котором разрушается хрящевая часть сустава, меняется его форма и снижается подвижность.
Лечение
Лечение данной болезни обычно включает:
- отдых для пораженной стопы;
- применение обезболивающих препаратов;
- кратковременное обездвиживание стопы с помощью гипсовой повязки.
Хирургическое лечение при этом заболевании не показано.
С целью уменьшения боли у детей чаще всего применяют нестероидные противовоспалительные средства – например, ибупрофен.
Большинство врачей при болезни Келлера 1 типа рекомендуют наложить на поврежденную ногу гипс до колена, чтобы уменьшить нагрузку на стопу. Это снижает интенсивность симптомов и ускоряет их исчезновение. Обычно гипс нужно носить в течение 6–8 недель.
После снятия гипса для более быстрого возвращения нормального функционирования стопы нужно выполнять упражнения лечебной физкультуры. С их помощью ребенок быстро восстановит:
- объем движений;
- чувство равновесия;
- мышечную силу.
Физические занятия позволят вернуться к обычной физической активности. Обычно программа лечебной физкультуры включает упражнения для растяжки и укрепления мышц, улучшения чувства равновесия.
Некоторым детям после снятия гипса может понадобиться временное использование специальной ортопедической обуви, обеспечивающей поддержку стопе.
 Детская ортопедическая обувь
Детская ортопедическая обувь
Народные средства при болезни Келлера неэффективны. Они не влияют на состояние кости и не устраняют проблему при ее поражении. Допускается применение ванночек с отварами трав (ромашка, календула, чистотел) для снятия боли. Ванночка готовится из расчета 50 г сухой травы на 10-литровый таз теплой воды (35–37 градусов). Ноги ребенка должны находиться в ванночке до остывания воды. Можно повторять ежедневно.
Прогноз
Болезнь Келлера 1 типа имеет благоприятный прогноз. Симптомы могут длиться от нескольких дней до 2 лет, но у большинства детей состояние улучшается в течение 1 года.
До достижения подросткового возраста поврежденная ладьевидная кость срастается, функции стопы полностью восстанавливаются.
Болезнь Келлера второго типа
Болезнь Фрейберга, или болезнь Келлера второго типа – редкое и плохо изученное заболевание, при котором развивается некроз в головках плюсневых костей. В 95% случаев происходит омертвение тканей второй или третьей плюсневой кости.
 Плюсневые кости выделены зеленым цветом
Плюсневые кости выделены зеленым цветом Кости стопы. Нажмите на фото для увеличения
Кости стопы. Нажмите на фото для увеличения
Болезнь Фрейберга может возникать в любом возрасте, но чаще всего она наблюдается у детей 5–10 лет (в 80% случаев – у девочек).
Точные данные о распространенности болезни Келлера 2 типа отсутствуют.
Причины
Альфред Фрейберг, описавший это заболевание в 1914 году, предполагал, что оно вызывается травмой, хотя и указывал, что эта причина не может объяснить все наблюдаемые им случаи.
Причина развития болезни Фрейберга остается неизвестной. Большинство ученых считают, что это заболевание вызвано комбинацией различных факторов:
- Ухудшенным кровоснабжением суставов, костей, мышц стопы.
- Генетической предрасположенностью.
- Нарушенной биомеханикой стопы (неправильное положение ног при ходьбе в силу травмы, воспалительного процесса или привычки).
Заболевание чаще встречается у людей, у которых вторая плюсневая кость длиннее первой.
При таком строении стопы на головку второй плюсневой кости выпадает более высокая нагрузка, а это приводит к возникновению микротравм.
Также существует теория, объясняющая большую распространенность этого заболевания у девушек и женщин. Некоторые ученые считают, что виной этому – ношение обуви на высоком каблуке. Нагрузка перераспределяется на переднюю часть стопы, из-за чего увеличивается риск повреждения плюсневых костей.
Симптомы
Основные симптомы болезни Келлера 2 типа:
- боль в стопе над головкой пораженной плюсневой кости, которая обычно возникает или усиливается при физической нагрузке на стопу, а также после ходьбы на высоких каблуках;
- отек в области поврежденной кости;
- хромота во время ходьбы;
- ограничение подвижности в пораженном плюснефаланговом суставе.

Некоторые пациенты страдают от этих симптомов достаточно долго – от нескольких месяцев до нескольких лет. Периодически отмечаются периоды стихания и обострения.
Диагностика
Врачи могут заподозрить наличие болезни Келлера 2 типа по характерным симптомам. Для подтверждения диагноза могут понадобиться лабораторные и инструментальные обследования.
 Рентгенограммы переднего отдела стоп больных с различными стадиями болезни Фрейберга
Рентгенограммы переднего отдела стоп больных с различными стадиями болезни Фрейберга
Лабораторные исследования – анализы крови, с помощью которых врачи пытаются исключить другие возможные заболевания, имеющие подобную клиническую картину.
Инструментальные обследования:
- Рентгенография стопы – позволяет обнаружить сплющивание, склерозирование и фрагментацию пораженной головки плюсневой кости.
- Магнитно-резонансная или компьютерная томография – обеспечивают более детальную визуализацию поврежденных структур и позволяют выявить заболевание на ранних стадиях.
Без лечения болезнь ведет к развитию осложнений:
- Хромота.
- Плоскостопие – уплощение свода стопы.
- Деформирующий артроз плюсневых костей – разрушение хряща сустава, ведущее к изменению его формы и снижению подвижности.
Лечение
Болезнь Келлера 2 типа имеет хороший прогноз. Большинство пациентов благодаря консервативному или хирургическому лечению возвращаются к своему обычному уровню физической активности.
Лечение болезни Фрейберга зависит от:
- тяжести заболевания;
- характера его симптомов;
- возраста пациента (чем старше пациент, тем дольше у него сохраняется заболевание, выше риск развития артроза и сложнее лечение).
На ранних стадиях болезни Келлера 2 типа проводится консервативное лечение, на поздних может понадобиться хирургическое вмешательство.
Пациентам с острой и сильной болью врачи обычно рекомендуют временную иммобилизацию пораженной стопы с помощью гипсовой повязки. Гипс нужно носить 4–6 недель, а в тяжелых случаях – до 12 недель.
Пациентам с хроническими жалобами может помочь:
- ношение ортопедической обуви или использование ортопедических стелек;
- ограничение физической нагрузки на стопу во время обострений.
 Особенности ортопедических стелек. Нажмите на фото для увеличения
Особенности ортопедических стелек. Нажмите на фото для увеличения
С целью уменьшения боли врачи рекомендуют принимать нестероидные противовоспалительные средства (например, ибупрофен). Однако злоупотреблять этими препаратами нельзя, так как есть данные, что их применение может замедлять заживление костей после перелома.
В тяжелых случаях болезни Фрейберга может понадобиться хирургическое лечение – травматологи пытаются восстановить нарушенную анатомию плюсневой кости или удаляют ее головку с дальнейшим протезированием.
После стихания симптомов болезни, снятия гипса или хирургического лечения пациенту нужно выполнять упражнения лечебной физкультуры. Они помогают:
- Восстановить подвижность в стопе.
- Увеличить силу мышц.
- Улучшить равновесие и координацию движений.
Применение народных средств при терапии болезни Келлера 2 не оправданно. Растительные средства не способны устранить некроз костной ткани. Можно использовать только травяные ванночки для снятия боли. Схема приготовления и применения ванночек аналогична таковым при болезни Келлера 1.
Первоисточники информации, научные материалы по теме
- Ортопедия: клинические рекомендации. Миронов С. П., 2018.
- Травматология и ортопедия детского и подросткового возраста. Под ред. Миронова С. П., 2017.
- Комплексное лечение болезни Келлера 2 с применением высокоинтенсивного лазерного излучения в условиях дистракции. Шекунова Ю. Г., Котляров А. Н., Неизвестных Е. А., Носков Н. В.
https://cyberleninka.ru/article/n/kompleksnoe-lechenie-bolezni-kelera-ii-s-primeneniem-vysokointensivnogo-lazernogo-izlucheniya-v-usloviyah-distraktsii - К лечению болезни Келлера 2. А. В. Ральников, А. Н. Котляров, А. В. Чукичев, М. П. Кононенко, Е. А. Неизвестных, В. Г. Абушкина.
https://www.chelsma.ru/files/misc/050300ralnikovaav.pdf - Ральников А. В., Котляров А. Н., Чукичев А. В. и др. Применение специальных ортезов при лечении болезни Келлера 2. Актуальные проблемы детской хирургии: материалы конференции, посвященной 70-летию ИГМА и 45-летию детской хирургической службы Удмуртии. Ижевск, 2003.
Загрузка…
Источник
Болезнь Келлера — это разновидность остеохондропатии (дегенеративные изменения губчатых тканей костей стопы). Чаще других патология встречается в детском и юношеском возрасте, но может наблюдаться и у взрослых. Следует разобраться подробно в причинах возникновения заболевания, симптоматике и основных формах борьбы и профилактики.

Механизм и причины развития болезни
Впервые остеохондропатия указанного вида была описана немецким врачом-рентгенологом Келлером в 1908 году. С того времени учеными-медиками патология была достаточно хорошо изучена. Болезни свойственен хронический характер течения. В зависимости от места локализации зоны поражения медики различают 2 формы указанной патологии.
Болезнь Келлера 1 поражает ладьевидную кость, находящуюся в центре стопы. Патология может развиваться одновременно на обеих ногах. Чаще всего заболевание встречается у мальчиков до 7 лет.
Болезнь Келлера 2 охватывает головки второй и третьей костей плюсны, сочлененных с основаниями пальцев стоп. Она наиболее распространена среди девочек 10–15 лет.
Можно назвать частые последствия патологии:
- омертвление костей стопы;
- микропереломы.

Микропереломы при болезни Келлера
Механизм развития указанных форм болезни одинаков. Главной причиной, приводящей к запуску патологического процесса, является недостаточность или отсутствие нормального местного кровоснабжения к определенному участку стопы. Нехватка питательных веществ и кислорода со временем разрушает кости стопы, вызывая некроз немикробного характера.
Причинами болезни Келлера, приводящими к нарушению нормального кровообращения в зоне поражения, надо считать:
- генетическую предрасположенность;
- частые травмы стоп;
- длительное хождение в тесной обуви;
- дефекты стопы;
- эндокринные болезни;
- нарушения метаболизма;
- различные сосудистые нарушения и др.
Важной особенностью заболевания является поэтапное развитие патологического процесса, проходящего 4 стадии:
- асептического омертвления костной ткани;
- компрессионных переломов;
- фрагментации;
- репарации.

При асептическом некрозе в силу перечисленных причин наблюдается гибель некоторых структурных элементов кости стопы и заметное снижение плотности костной ткани. В результате чего кости стопы прекращают выполнять свои основные функции и не выдерживают требуемых нагрузок.
На 2 стадии из-за недостаточной прочности костей происходят их частые микропереломы. В период фрагментации наблюдается рассасывание погибших и переломанных костных элементов.
При восстановлении хорошего кровоснабжения пораженного участка стопы наступает стадия репарации — постепенного восстановления.
Симптоматика
Симптоматика разных форм болезни Келлера несколько различается. Общими признаками патологии надо считать:
- ярко выраженную боль пораженной ступни при движении;
- припухлость;
- ограничение функциональности.
При запущенной степени указанной патологии у больного происходит усиление болевых ощущений, изменение походки, появляется хромота. Особенностью заболевания является отсутствие воспаления пораженного участка стопы.
 Для 1 формы болезни Келлера характерна отечность центральной части стопы — в месте расположения ладьевидной кости ступни. При ощупывании пораженного участка ноги возникают болевые ощущения и дискомфорт. Болевые ощущения усиливаются при двигательной активности человека, появляется быстрая утомляемость. Больной вынужден при любых движениях опираться на наружную часть ступни, провоцируя хромоту. Обычно патология охватывает одну стопу.
Для 1 формы болезни Келлера характерна отечность центральной части стопы — в месте расположения ладьевидной кости ступни. При ощупывании пораженного участка ноги возникают болевые ощущения и дискомфорт. Болевые ощущения усиливаются при двигательной активности человека, появляется быстрая утомляемость. Больной вынужден при любых движениях опираться на наружную часть ступни, провоцируя хромоту. Обычно патология охватывает одну стопу.
На неинфекционный характер болезни указывает отсутствие повышенной местной температуры тела, нет и покраснения пораженного участка.
Средняя продолжительность указанного патологического процесса составляет примерно 12 месяцев и заканчивается либо полным выздоровлением, либо стойкой деформацией ладьевидной кости ступни.
 При 2 форме болезни Келлера наблюдается поражение головки костей плюсны одновременно обеих ступней. Первоначальная стадия протекает практически без симптомов.
При 2 форме болезни Келлера наблюдается поражение головки костей плюсны одновременно обеих ступней. Первоначальная стадия протекает практически без симптомов.
Со временем при нагрузках начинает проявляться болевой синдром неинтенсивного характера в передних отделах ступней. Боль проходит в состоянии покоя. При визуальном осмотре стоп больного, можно заметить явное укорочение пальцев с пораженной костной тканью и ограничение их движений. Указанная форма болезни имеет более длительный срок течения, составляющий 2–3 года.
Стоит отметить, что патологические процессы у детей имеют более выраженную симптоматику, чем у взрослых.
Диагностика
В основе постановки верного диагноза болезни Келлера лежит рентгенологическое исследование пораженных стоп на всех стадиях развития. На фото патологического процесса явно виден остеопороз ладьевидной костной ткани или головок плюсны, причиной которого послужило разрушение их губчатого элемента.

На последовательных рентгенснимках пораженной ступни при болезни Келлера 1 формы можно наблюдать уплотнение ладьевидной костной ткани, ее сплющивание, рассасывание некоторых ее элементов. Но при правильном лечении прослеживается восстановительный этап кости до прежних размеров.
При болезни 2 формы в ходе рентгенографии заметны патологические изменения плюснефаланговых суставов, уменьшение высоты и уплотнение головок костей плюсны, их фрагментация. В этом случае грамотное лечение не приведет к полному восстановлению пораженных костей ступней.

Исследование развитой формы болезни при прогрессировании некротического процесса показывает обломочную дефрагментацию ладьевидной кости, головок плюсны, патологические микропереломы костей пораженных участков.
При диагностическом исследовании пациентов с болезнью Келлера важны подробные беседы с целью выявления характерных признаков патологии.
Базовая терапия
Традиционные консервативные методы лечения болезни Келлера включают в себя:
- иммобилизацию пораженной стопы;
- ограничение физической нагрузки;
- применение лекарственных препаратов;
- лечебную гимнастику;
- массаж;
- физиотерапию.
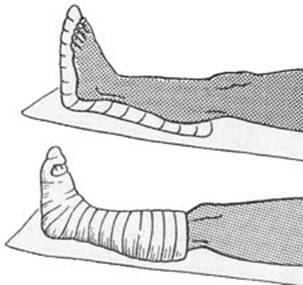 Иммобилизация больной стопы производится следующим образом. На больное место на 1-2 месяца накладывается гипсовая повязка, моделирующая форму стопы. Необходимо произвести полное ограждение пораженного участка ноги от любой физической нагрузки, что позволит прекратить дальнейшее некротическое развитие костей и остановить их деформацию. В этот период передвижение больного возможно при помощи костылей.
Иммобилизация больной стопы производится следующим образом. На больное место на 1-2 месяца накладывается гипсовая повязка, моделирующая форму стопы. Необходимо произвести полное ограждение пораженного участка ноги от любой физической нагрузки, что позволит прекратить дальнейшее некротическое развитие костей и остановить их деформацию. В этот период передвижение больного возможно при помощи костылей.
После снятия гипса необходимо обеспечить для больной стопы щадящую нагрузку при помощи ортопедической обуви, специальных стелек, накладок и пр. Следует длительное время избегать активных и резких движений, бега, длительной ходьбы.
Характерная для указанного заболевания симптоматика в виде боли, отечности устраняется лекарственными препаратами. Снять или уменьшить болевые ощущения можно применением ненаркотических анальгетиков и НПВС (Ибупрофен, Парацетамол).
Назначаются лекарства, комплексы витаминов и минералов, активирующие в организме фосфорно-кальциевый обмен. К ним относятся Аквадетрим, поливитаминные препараты, средства, содержащие кальций.
Улучшить периферическое кровообращение в пораженном месте и улучшить питание костей помогут препараты Актовегин, Танакан и др. Доказано положительное влияние на состояние костной ткани гомеопатических средств Траумель С, Остеохель С и др.
 К методам лечения восстановительного характера относятся: массаж, ЛФК, физиотерапия. Специальные упражнения и массаж позволят разработать больную стопу и вернуть ее функциональность.
К методам лечения восстановительного характера относятся: массаж, ЛФК, физиотерапия. Специальные упражнения и массаж позволят разработать больную стопу и вернуть ее функциональность.
Разнообразие физиотерапевтических процедур поможет значительно сократить период восстановления стопы после удаления гипса и предупредить необратимую деформацию костей стоп. Физиотерапия может включать в себя: электрофорез, ионофорез, рефлексотерапию, ножные ванны и пр.
При лечении указанной патологии народными средствами необходимо обязательное согласование с лечащим врачом-ортопедом.
Оперативное вмешательство
Как лечить болезнь Келлера, если консервативные способы борьбы с ней оказались недейственными? В этом случае поможет оперативное вмешательство.
Для устранения указанной патологии можно назвать 2 часто применяемых хирургических метода:
- реваскуляризирующая остеоперфорация;
- резекционная артропластика.
Реваскуляризирующая остеоперфорация представляет собой метод хирургических манипуляций, при которых в дефектной костной ткани высверливаются 2 отверстия. Впоследствии в них прорастают новые кровеносные сосуды, обеспечивающие пораженный участок активным кровоснабжением, тем самым устраняются болевые ощущения, улучшается питание костной ткани, происходит ее восстановление.
Ускорить восстановительный процесс поможет физиотерапия, ЛФК, лечебный массаж.
 Резекционная артропластика (эндопротезирование) — это серьезная операция по полной замене или реконструкции поврежденного болезнью Келлера сустава с использованием натурального материала — фасций, кожи, костей человека. Показаниями к хирургическому лечению данного типа надо считать:
Резекционная артропластика (эндопротезирование) — это серьезная операция по полной замене или реконструкции поврежденного болезнью Келлера сустава с использованием натурального материала — фасций, кожи, костей человека. Показаниями к хирургическому лечению данного типа надо считать:
- сильную болезненность стопы, не устраняющуюся лекарственными препаратами;
- значительные ограничения движения сустава.
Во время резекционной артропластики производится иссечение и удаление деформированного участка сустава, моделирование нового и восстановление его подвижности. При грамотно проведенном оперативном вмешательстве больной полностью восстанавливается и возвращается к привычному образу жизни.
Заключение по теме
Таким образом, своевременное и правильно назначенное лечение при болезни Келлера позволит полностью восстановить поврежденные кости ступни вместе с утраченными двигательными функциями.
Источник
